Medicina Interna
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos

Enfermedad
Síncope Vasovagal
¿Qué es el síncope vasovagal?
El síncope vasovagal o lipotimia, es la pérdida de conocimiento que se produce por estímulo del nervio vagal , dando lugar a un enlentecimiento del ritmo cardíaco y una bajada de la tensión arterial . La presencia de síncope varía entre el 10% y 20% de la población, siendo más frecuente en pacientes ancianos y en mujeres . Ante un síncope siempre se debe acudir a ser valorado por un médico, ya que también puede tratarse de un síncope cardiogénico . Es una enfermedad leve.
Tipos de síncopes
Síncope vasovagal : se produce una bajada de la frecuencia cardíaca y de presión arterial por el estímulo vagal .
Síncope cardíaco : se produce por la estimulación de la carótida . Por presión en la misma se produce una disminución de la frecuencia cardíaca.
Síncope ortostático : se produce por la disminución de la presión arterial al ponerse de pie tras estar sentado o tumbado. Es muy frecuente en personas mayores que reciben medicación hipotensora .
Síncope cardíaco : se debe a problemas cardíacos . En general se dan bloqueo cardíaco y alteraciones en el ritmo, ya sean bradicardias y taquicardias. También puede producirse por alteraciones en la válvula aórtica o por hipertrofias ventriculares importantes.
Causas del síncope vasovagal
La causa del síncope vasovagal puede ser:
Por estrés laboral .
Estrés emocional .
Por una impresión desagradable , por ejemplo, el que se produce al ver sangre.
Por estar en un ambiente muy cálido .
Por estar mucho tiempo de pie. En estas circunstancias se produce una vasodilatación que da lugar al síncope.
El embarazo .
Dolores fuertes .
Síntomas del síncope vasovagal
El síntoma del síncope vasovagal es la pérdida de conciencia que se produce, pero previo a ello el paciente puede notar sensación de debilidad, sofocos, vértigo, visión borrosa, palidez, sudoración profusa y zumbido de oídos. Puede presentar también náuseas, vómitos y diarrea.
Tratamiento para el síncope vasovagal
El síncope vasovagal no tiene tratamiento , se deberá indicar al paciente que permanezca en posición tumbado con los pies elevados. Posteriormente se le sentará y solo cuando esté totalmente recuperado deberá proceder a ponerse en pie. Se deberá beber líquido abundante para evitar la deshidratación, que favorece el episodio.
Pruebas complementarias del tratamiento de síncope vasovagal
Las pruebas complementarias a realizar con un síncope vasovagal serán:
Analítica de sangre con iones para descartar deshidratación.
Electrocardiograma que nos permita conocer posibles alteraciones cardíacas.
En casos determinados puede ser necesaria una valoración por el neurólogo para descartar problemas neurológicos.
Las pruebas complementarias tienen como fin descartar otros orígenes del síncope vasovagal.
Factores desencadenantes del síncope vasovagal
Son factores desencadenantes del síncope vasovagal, el calor excesivo , permanecer mucho rato de pie , o bien situaciones de estrés emocional .
Factores de riesgo del síncope vasovagal
Son factores de riesgo vasovagal las situaciones de deshidratación , ya sea por episodios de diarrea o vómitos o por falta de ingesta, y en personas ancianas, los tratamientos diuréticos o hipotensores .
Complicaciones del síncope vasovagal
Golpes o contusiones .
Fracturas de brazos o piernas.
Heridas inciso-contusas , en especial en la cabeza.
Prevención del síncope vasovagal
Beber abundante líquido durante el día.
Evitar periodos de ayuno prolongado .
Sentarse ante el malestar previo que produce el síncope.
Elevar las piernas .
Dormir con la cabeza incorporada .
Realizar ejercicios de tensión en las piernas a la vez que se aumenta la presión abdominal.
Ponerse de puntillas de forma repetida cuando se permanece mucho tiempo de pie.
Especialidades a las que pertenece el síncope vasovagal
El síncope vasovagal será valorado por el médico de familia , que estudiará este, remitiendo a cardiología o neurología si sospecha de otra etiología no vasovagal.
Preguntas frecuentes
¿Qué hacer cuando te da un síncope vasovagal?
Cuando se produce un síncope vasovagal, se debe tumbar al paciente en un lugar plano y elevar las piernas, y cuando mejore y se haya recuperado del proceso, se le dejará sentado un rato para luego incorporarle despacio .
¿Están relacionadas las convulsiones con los síncopes?
No, las convulsiones son un síntoma de la epilepsia , una alteración neurológica compleja que necesitarán de terapia anticonvulsivante. El síncope es una pérdida de conocimiento breve que no precisa de tratamiento tras la recuperación del paciente.
¿Qué es el reflejo vagal?
El reflejo vagal es la activación que se produce del nervio vago , que produce un descenso de los latidos cardíacos y un descenso de la tensión arterial, la cual se produce por una activación de este nervio, y que es el origen del síncope vasovagal.
¿Qué es perder el conocimiento?
La pérdida de conocimiento es el desmayo o la lipotimia , que se da cuando una persona pierde la conexión con el mundo exterior, no habla ni oye, ni reacciona a lo que se le indica desde el exterior. No es capaz de responder, y cuando el paciente se despierta no recuerda lo que ha ocurrido durante este tiempo.
¿Cuál es la diferencia entre síncope y epilepsia?
La epilepsia es la descarga neuronal que da lugar a convulsiones, esto es, se producen movimientos de las extremidades y el cuerpo del paciente. En el síncope no hay movimientos anormales, por el contrario, el paciente se queda sin responder y se le ve pálido . En general las pérdidas de conocimiento son menos preocupantes si su origen es vasovagal, no obstante, se deben estudiar por si fueran de origen cardiogénico.

Enfermedad
Hepatitis A
¿Qué es la hepatitis A?
También conocida como hepatitis viral o hepatitis infecciosa, la hepatitis A es una enfermedad que se desarrolla en zonas donde las condiciones higiénicas y alimentarias son escasa s. Esta enfermedad la puede contraer cualquier persona que entre en contacto con el virus y que no esté inmunizada. Se trata de una enfermedad que es tratada por especialista en digestivo o en enfermedades infecciosas y es considerada de tipo leve salvo complicaciones.
Tipos de hepatitis
Todos los tipos de hepatitis afectan al hígado, sin embargo, la gravedad y la forma de contagio varían:
Hepatitis A : es la hepatitis más leve, afecta muy poco al hígado. Se transmite por vía-fecal oral.
Hepatitis B : este tipo es la de mayor contagio ya que se transmite por fluidos corporales, semen, fluidos vaginales, sangre, orina, lágrimas y saliva. Afecta bastante al hígado.
Hepatitis C : en este caso el contagio se produce en contacto con la sangre y suele ser una hepatitis crónica.
Hepatitis D : es la hepatitis más grave, sólo se desarrolla si el paciente padece hepatitis B y las formas de contagio son las mismas.
Causas de la hepatitis A
La hepatitis A es causada por el virus VHA , el cual entra en el organismo de la persona sana al consumir agua o alimentos que han sido infectados de este virus, por las heces de una persona o animal contagiada.
También se puede contraer por el contacto directo con las heces o la sangre de una persona que padezca la enfermedad, del mismo modo que si se practica sexo oral o anal con ellos.
Síntomas de la hepatitis A
La hepatitis A es el tipo de hepatitis más leve, la cual no suele ser mortal ni producir fallo hepático crónico.
Los principales síntomas que muestra la hepatitis A son:
Fiebre.
Dolor de tripa y/o estómago.
Vómitos y náuseas.
Diarrea.
Ausencia de hambre.
Ictericia (color amarillo de la piel).
Dolor muscular y articular.
Orina de color más intenso.
Tratamiento para la hepatitis A
El tratamiento para la hepatitis A aún n o se ha desarrollado , ya que el cuerpo del paciente superará el virus en pocas semanas.
Pero es importante que para recuperarse el paciente siga las indicaciones del médico, que deberá aplicar a su rutina diaria para conseguir su recuperación. Algunas de estas indicaciones suelen ser:
Mantener reposo.
Beber muchos líquidos para mantenerse hidratado.
Mantener una dieta con aporte calórico pero en pequeñas cantidades.
No consumir alcohol.
Tomar los medicamentos indicados por su médico.
Pruebas complementarias del tratamiento de hepatitis A
La hepatitis A se diagnostica mediante un análisis de sangre en el cual se observa si existe la presencia del VHA o si el cuerpo ha iniciado la creación de anticuerpos para ese virus.
También en algunos casos para evaluar si se ha producido un daño hepático más grave se realizarán pruebas de diagnóstico por imagen como una ecografía o una radiografía abdominal.
Factores desencadenantes de la hepatitis A
La hepatitis A se contrae por vía fecal-oral , por tanto, el consumo de cualquier alimento o agua que haya estado en contacto con el virus VHA puede ser un factor desencadenante para padecerla, así como el contacto con una persona que lo padece, entre otros factores.
Factores de riesgo de hepatitis A
Debido a la forma de transmisión de la hepatitis A, por vía fecal-oral, los principales factores de riesgo que pueden aumentar la posibilidad de contraerla son:
Viajar a zonas endémicas sin protección.
Estar en zonas con un mal saneamiento y sin agua potable.
Comer alimentos de la zona sin estar cocidos o cocinados.
Mantener relaciones sexuales con una persona que tiene hepatitis A.
Consumir drogas inyectables.
Padecer VIH.
Trabajar en el sector de la salud y estar expuesto.
Complicaciones de la hepatitis A
Fallo brusco de la función hepática.
Contraer otros tipos de hepatitis.
Prevención de la hepatitis A
Mantener una buena higiene.
Lavarse las manos antes de cada comida.
Beber sólo agua embotellada.
No consumir alimentos naturales de la región que no se hayan cocido o cocinado previamente.
Evitar los productos lácteos, los pescados crudos y las carnes crudas.
Vacunarse adecuadamente.
Especialidades a las que pertenece la hepatitis A
La hepatitis A es una enfermedad vírica que debe ser tratada por la especialistas en digestivo o en enfermedades infecciosas.
Preguntas frecuentes:
¿Cómo se contagia la hepatitis A de persona a persona?
Todas las hepatitis se pueden contagiar de persona a persona, entrando en contacto con los heces de personas infectadas.
¿Qué hepatitis se contagia por saliva?
La hepatitis B.
¿Cuáles son las vacunas para la hepatitis?
Las vacunas para las hepatitis son vacunas inactivadas , es decir, que se inyecta el virus muerto dentro del organismo del paciente para que este desarrolle anticuerpos contra dicho virus y de esta forma queda inmunizado. Existe vacuna para las hepatitis A y B
¿Qué tipo de hepatitis es la más peligrosa?
La hepatitis D , puesto que sólo se desarrolla a la vez que la hepatitis B y ambas pueden dañar gravemente el hígado.
¿Cuántas dosis se aplican de la vacuna contra la hepatitis A?
Se aplican dos dosis, en bebés han de pasar 30 días entre las vacunas y en niños mayores y adultos 6 meses.

Enfermedad
Hepatitis B
¿Qué es la hepatitis B?
También conocida como hepatitis sérica, la hepatitis B es una enfermedad vírica que se transmite mediante los fluidos corporales (sangre, semen, orina, fluidos vaginales, lágrimas, y/o saliva), y afecta indiferentemente del sexo y de la edad del paciente. Puede darse en forma leve, aguda o crónica. Pertenece a la especialidad de los especialistas en digestivo o en enfermedades infecciosas y es una enfermedad considerada de tipo grave.
Tipos de hepatitis
Todos los casos de hepatitis afectan al hígado y los principales tipos son:
Hepatitis A : infección por el virus VHA. Su sintomatología es leve y no suele requerir tratamiento. Se contagia vía fecal-oral.
Hepatitis B : se produce por el virus VHB. Sus síntomas pueden tardar bastante en aparecer y puede ser bastante grave. Se transmite por fluidos corporales desde la sangre hasta la saliva.
Hepatitis C : se contagia por el virus VHC. Se transmite mediante la sangre y suele ser una hepatitis crónica.
Hepatitis D : es la hepatitis más grave de todas, se transmite por el virus VHD y se contagia igual que la hepatitis B, siendo necesario que el paciente sufra el virus VHB (hepatitis B) para que el VHD se desarrolle en su organismo.
Causas de hepatitis B
La hepatitis B es causada por el virus VHB , el cual se transmite mediante los fluidos corporales de una persona enferma a una sana.
Cualquier contacto que se produzca entre dos personas mediante saliva, lágrimas, sangre o fluidos sexuales provoca que si una de las dos personas estaba contagiada se lo transmita a la otra, ya que además el paciente infectado puede contagiar el virus VHB sin saber que lo padece, puesto que los síntomas pueden tardar en aparecer hasta 6 meses.
Por ello es muy importante realizarse chequeos médicos sobre todo si es un paciente con factores de riesgo.
Síntomas de hepatitis B
La hepatitis B presenta los siguientes signos y síntomas:
Fiebre.
Diarrea.
Dolor articular y muscular.
Fatiga.
Vómitos y náuseas.
Ictericia (pigmentación amarilla en la piel).
Ausencia de apetito.
Orina de color más oscuro.
Tratamiento para la hepatitis B
Si el paciente se ha expuesto al virus y no sabe si se encuentra inmunizado, deberá acudir al médico para que le administren una dosis de anticuerpos en las 12 horas posteriores a la exposición para prevenir el contagio.
En caso de que el virus se haya manifestado de manera leve es posible que no requiera ningún tratamiento médico.
Pero por el contrario, si la enfermedad se ha dado con gravedad y puede producirse la infección crónica, el paciente deberá seguir un tratamiento de antivirales , inyecciones para combatir las infecciones y, en casos muy graves donde el hígado este severamente dañado, podrá necesitar de un trasplante.
Pruebas complementarias del tratamiento de hepatitis B
Para diagnosticar si el paciente sufre hepatitis B se le realizarán análisis de sangre para determinar si existe el virus VHB en el organismo del paciente o si se han desarrollado anti-VHB, que son los anticuerpos correspondientes al virus de esta enfermedad.
Después, para observar si hay anomalías graves en el hígado, se realizará una ecografía que recibe el nombre de elastografía transitoria, ya que permite observar la extensión del daño hepático. En algunas ocasiones si el daño es grave se puede realizar una biopsia del hígado para cerciorarse.
Factores desencadenantes de la hepatitis B
La hepatitis B se transmite mediante el contacto de los fluidos corporales tales como semen, sangre o lágrimas , entre otros. Por tanto el contacto con una persona que padezca el VHB es un factor desencadenante de contagio.
Factores de riesgo de la hepatitis B
Al ser una enfermedad que se transmite por el contacto de los fluidos corporales de una persona enferma a una sana. Los factores de riesgo para contraer hepatitis B son:
Practicar sexo con diferentes personas sin protección.
Prácticas sexuales entre hombres.
La madre del paciente padecía hepatitis B.
Consumo de drogas inyectables compartiendo la aguja.
Trabajadores del sector de la salud expuestos a este virus.
Contacto directo con personas infectadas.
Viajes a países donde prolifera el VHB sin estar vacunado.
Complicaciones de la hepatitis B
Cirrosis.
Ascitis.
Encefalopatía hepática.
Carcinoma hepatocelular.
Cáncer de hígado.
Fallo hepático.
Enfermedades renales.
Inflamación de los vasos sanguíneos.
Prevención de la hepatitis B
Vacunación.
Practicar sexo con protección.
Mantener una buena higiene.
No compartir elementos de higiene personal.
No consumir drogas intravenosas compartiendo las agujas.
Cuidado con los sitios donde se realizan tatuajes y piercings, el material debe estar esterilizado.
Especialidades a las que pertenece la hepatitis B
Las ramas médicas especializadas en tratar la hepatitis B, así como todas las hepatitis, son los especialistas en digestivo y en enfermedades infecciosas.
Preguntas frecuentes:
¿Cuál es la más grave de las hepatitis?
La hepatitis D y la autoinmune . La primera debido a que se requiere que el paciente esté infectado por el virus de la hepatitis B para que prolifere, por lo que su gravedad es mayor, y la segunda, debido a que es el propio cuerpo el que no reconoce sus células.
¿Cuánto tiempo duran los síntomas de la hepatitis B?
Suelen durar varias semanas por lo general, aunque se pueden prolongar hasta 6 meses.
¿Qué hepatitis se contagia por saliva?
La hepatitis B.
¿Cuáles son las consecuencias de la hepatitis?
La hepatitis ataca al hígado , por tanto, en función del tipo de hepatitis y de la gravedad de la misma así serán las consecuencias, es decir, el hígado estará en mayor o menor medida dañado.
¿Cuál es la forma de contagio de la hepatitis?
Según el tipo de hepatitis, la enfermedad se puede contagiar por la sangre (VHC) , por los fluidos corporales (VHB, VHD) o por el consumo de alimentos o agua contagiados (VHA) por el virus.

Enfermedad
Hemoptisis
¿Qué es la hemoptisis ?
La hemoptisis es la expulsión de sangre por la boca procedente de los pulmones o de los bronquios , que habitualmente se acompaña de tos. Puede ser la primera manifestación de un gran número de enfermedades con afectación pulmonar, con una frecuencia de afectación diferente. La cantidad de sangre expulsada puede ser variable y con ello la gravedad del cuadro que, en el caso más importante, puede comprometer la vida del paciente.
Tipos de hemoptisis
Según la cantidad de sangre que se expulsa en la hemoptisis, esta se clasifica en:
Esputos hemoptoicos o hemoptisis leve : escasa cantidad de sangre mezclada con la expectoración, como hilos de sangre (máximo 15-30 ml/día).
Hemoptisis moderada o franca : emisión de sangre pura (menos de 200 ml/día).
Hemoptisis grave o masiva : expulsión de sangre de forma abundante (de 200-600 ml/día o mayor de 150 ml/hora) que amenaza la vida del paciente.
Causas de la hemoptisis
La hemoptisis es un signo inespecífico asociado a muchas patologías producidas en el pulmón:
Tumores : carcinoma broncogénico (25-30% de los casos), adenomas y tumores metastásicos endobronquiales.
Bronquitis crónica : de origen tabáquico (20-30% de los casos).
Enfermedades infecciosas (10%) : neumonías, absceso pulmonar o micosis (infecciones por hongos), infecciones por parásitos, producidas así mismo por bacterias como el Staphylococcus aureus , Mycobacterium tuberculosis , hongos como el Aspergillus , o parásitos como el responsable de la hidatidosis, el Echinococcus granulosus .
Trastornos vasculares : infarto pulmonar, estenosis mitral, ruptura de aneurisma aórtico, insuficiencia cardíaca…etc.
Vasculitis : lupus eritematoso sistémico, granulomatosis de Wegener, enfermedad de BehÇet…etc.
Coagulopatías : alteraciones de la coagulación de la sangre congénitas o adquiridas.
Alteraciones producidas por acciones médicas : tratamientos farmacológicos anticoagulantes o antiagregantes (alteran la coagulación de la sangre), biopsia bronquial (toma de muestras de tejidos)…etc.
Otras causas raras : hemoptisis catamenial (endometriosis en la mucosa (revestimiento) respiratoria) y hemoptisis coital (en enfermos con patología cardíaca por el esfuerzo realizado que aumenta el edema de la mucosa).
Hemoptisis por la aspiración de cuerpos extraños .
Hemoptisis de origen desconocido o idiopática : 5 – 30% de los casos.
Síntomas de la hemoptisis
La hemoptisis se caracteriza por la expectoración de sangre en mayor o menor cantidad, de color rojo brillante, aspecto espumoso y consistencia líquida, acompañada de saliva. En ocasiones pueden expulsarse coágulos.
Según la causa de la hemoptisis, se podrá acompañar de otro tipo de síntomas muy variables como sensación de falta de aire (disnea), dolor torácico, fiebre, malestar general, pérdida de peso, etc.
Tratamiento para la hemoptisis
El tratamiento de la hemoptisis leve es aquel específicamente dirigido a la causa que la produce. Se mantiene al paciente en observación durante 12 hora s hasta confirmar la desaparición del sangrado. Frecuentemente se indica tratamiento con fármacos antitusivos como Codeína .
Cuando hay un sangrado masivo, el tratamiento va dirigido además de a la causa, de forma urgente e inicial, a mantener la supervivencia del paciente:
Medidas de soporte : ingreso del paciente con vigilancia intensiva. Aporte de oxigenoterapia y control de la saturación de oxígeno e intubación si es preciso. Control de la tensión arterial y realización de un electrocardiograma. Se mantiene al paciente en reposo absoluto en la cama y, si se sospecha el lado del origen del sangrado, se coloca al paciente de dicho lado. Se mantiene al paciente en dieta absoluta y se le administran fármacos antitusivos.
Realización de broncoscopia : además de ser útil para el diagnóstico, puede ser la vía de realización de un tratamiento tópico con fármacos para favorecer la coagulación, tratamientos antibióticos o antifúngicos, instilación de suero frío que favorece la vasoconstricción, y reducción del sangrado o aplicación de láser para cauterizar el punto del mismo. Además, con este procedimiento se puede llevar a cabo la intubación de pulmón no sangrante que permita ventilar y preservar la oxigenación de la sangre.
Embolización de las arterias bronquiales : ocluir o cerrar los vasos sanguíneos para evitar el flujo se sangre y la continuación del sangrado.
Cirugía : cuando el resto de medidas fallan en pacientes con hemorragia unilateral o con compromiso respiratorio, o la cantidad de flujo sanguíneo en el cuerpo esté comprometido, siempre y cuando no haya contraindicaciones en el paciente.
Pruebas complementarias del tratamiento de hemoptisis
Es fundamental para el diagnóstico de la hemoptisis y la determinación de su posible causa, el interrogatorio clínico al paciente para saber sus antecedentes en cuanto a patologías que pueden afectar al pulmón, presencia de síntomas acompañantes, etc, así como una minuciosa exploración física para diferenciar si el sangrado proviene de la vía digestiva o confirmar que es de la vía respiratoria inferior.
Además, se solicitan pruebas complementarias como:
Analítica de sangre : con determinación de hemograma sabiendo con ello si existe anemia, algo que solo ocurre si existe una hemorragia grave, función hepática, renal, bioquímica, determinaciones específicas si se sospecha de enfermedades específicas (ANCA, ANA, anti DNA, Ac. antimembrana basal…etc.), y también se puede solicitar una gasometría arterial.
Radiografía de tórax : en un porcentaje elevado de casos orienta a la posible causa del sangrado con las alteraciones que se observan en los pulmones, aunque, en algunas ocasiones, no se ven claras alteraciones, lo que no excluye la presencia de una entidad potencialmente grave causante de la hemoptisis.
TAC torácico : detecta lesiones no visibles en la radiografía de tórax.
Broncoscopia : ayuda a la identificación de la posible causa, sobre todo en aquellos casos de sospecha tumoral. También se utiliza en el tratamiento de hemoptisis con abundante hemorragia para localizar y poder tratar el punto de sangrado.
Otras pruebas : citología de esputo (examinar el esputo para determinar la presencia de células anómalas), cultivo o tinciones de esputo para la determinación de la presencia de microorganismos causantes de las infecciones, gammagrafía de ventilación perfusión (si se sospecha de un tromboembolismo pulmonar), y angiografía (permite realizar una embolización o taponamiento del vaso que sangra).
Factores desencadenantes de la hemoptisis
Según la causa que puede producir la hemoptisis, esta se puede desencadenar por la presencia de inflamación y necrosis , (muerte) de los vasos sanguíneos presentes en un tumor pulmonar, un aumento de la vascularización de la mucosa, (revestimiento) de los bronquios en procesos inflamatorios crónicos como bronquitis, la aparición de trombos (coágulos) en vasos sanguíneos, y la muerte de los tejidos en procesos infecciosos , entre otros.
Factores de riesgo de la hemoptisis
Someterse a pruebas médicas invasivas: complicaciones de la broncoscopia, implante de prótesis endobronquiales, intubación traqueal…etc.
Tomar fármacos como anticoagulantes , Amiodarona, Vinblastina …etc.
Consumo de tabaco y/o de cocaína.
Padecer tumores con tendencia a metastatizar al pulmón.
Exposición a elementos como el níquel , el cromo, o el asbesto.
Antecedente de enfermedad pulmonar obstructiva crónica, infecciones a repetición de vía aérea inferior y tos con esputo purulento recurrente.
Contacto continuado con pacientes que presentan infecciones respiratorias.
Complicaciones de la hemoptisis
Anemia.
Colapso pulmonar por hemorragia masiva.
Insuficiencia respiratoria y asfixia.
Shock hipovolémico: fallo multiorgánico por falta de riego sanguíneo suficiente en los órganos y tejidos.
Muerte.
Prevención de la hemoptisis
Promover en la población con campañas de información y la consulta inmediata una vez se presente el síntoma, para el estudio e identificación
Estudio de contactos y aislamiento respiratorio del paciente con TBC para prevenir la infección. Tratamiento del paciente con afectación tuberculosa.
No fumar . Con ello se previene la aparición del cáncer de pulmón y la enfermedad pulmonar obstructiva crónica (EPOC).
Vacunación antigripal y antineumocócica.
Medidas de prevención específica para cada patología que sea posible productora de hemoptisis.
Especialidades a las que pertenece la hemoptisis
La hemoptisis es una alteración que puede ser estudiada y tratada por el neumólogo o el cirujano torácico. Según la causa que la produce, pueden intervenir en su manejo otros especialistas como médicos internistas, cardiólogos…etc.
Preguntas frecuentes:
¿Qué es hemoptoico?
El término hemoptóico o hemoptísico es un adjetivo que se utiliza para referirse a las características del esputo de un paciente cuando presenta sangre o también para hacer referencia al enfermo aquejado de hemoptisis.
¿Qué pasa cuando toses sangre?
El toser sangre puede ser sinónimo de tener una hemoptisis . La persona que tiene ese síntoma debe consultar siempre con su médico, inicialmente al médico de atención primaria, para que se pueda iniciar la exploración física y las pruebas complementarias necesarias para encontrar la causa de la hemoptisis y realizar, así mismo, un diagnóstico diferencial para descartar que la sangre no tiene un origen digestivo u orofaríngeo. Si hay un sangrado abundante, el paciente debe acudir a un servicio de urgencias hospitalarias para su estudio y tratamiento, ya que presenta un riesgo vital importante.
¿Qué significa el color de la flema?
El color de la flema puede orientar hacia la presencia de determinadas enfermedades , por ejemplo, una flema líquida transparente puede estar presente en procesos alérgicos con rinitis, una flema blanquecina, puede presentarse al inicio de una infección respiratoria y una flema espesa amarillo-verdosa sugiere la presencia de una infección respiratoria evolucionada, una coloración rosada o roja informa de la presencia de sangre, la flema marronácea puede presentarse por inhalación de humos
¿Cuáles son los síntomas del cáncer de pulmón?
La forma de presentación de los tumores en el pulmón puede ser variada. Son frecuentes síntomas como dolor torácico, tos, sensación de falta de aire (disnea), hemoptisis, infecciones respiratorias, cansancio, pérdida de peso, dificultad para deglutir por compresión del esófago por el tumor, parálisis de las cuerdas vocales o el diafragma por afectación de los distintos nervios que llevan la información a estas estructuras…etc.
¿Qué significa tener sabor a sangre en la boca?
El sabor a sangre en la boca puede indicar que el paciente presenta un sangrado real en la misma boca o faringe , en la nariz, procedente del aparato digestivo o los pulmones. Además, algunos tratamientos pueden producir esta sensación gustativa sin que realmente exista sangrando.
Enfermedad
Gonorrea - Sífilis
¿Qué son la gonorrea y la sífilis?
Infección bacteriana de transmisión sexua l que afecta a hombres y mujeres. Es una enfermedad que tiene tratamiento de curación, pero si no se trata puede tener graves consecuencia e incluso muerte. Es una enfermedad grave.
Tipos de gonorrea y sífilis
Los tipos de gonorrea se diferencian según el lugar al que afecte la infección por ejemplo; el recto, pene, vagina, ojos, labios, garganta y articulaciones.
La sífilis por su parte también se diferencia en tipos según los síntomas y las etapas:
Sífilis primaria: aparece el primer síntoma llamado chancro sifilítico, se crea una pequeña úlcera abultada en la zona por donde se introdujo la bacteria.
Sífilis secundaria : La enfermedad avanza y se produce una erupción cutánea en todo el cuerpo.
Sífilis latente: no presenta síntomas y se puede llegar a padecerla durante años.
Sífilis terciaria: se desarrolla tras tener el paciente la infección durante varios años y afectar a diferentes partes del cuerpo.
Sífilis congénita: cuando se traspasa de madre a hijo en el parto.
Causas de la gonorrea y la sífilis
La gonorrea y la sífilis son enfermedades bacterianas que se transmite con el contacto sexual, afectando a los genitales, el recto y la garganta.
En el caso de la gonorrea puede infectar también la zona del cuello uterino de la mujer y se transmite durante el acto sexual, mientras que la sífilis se transmite por el contacto de la superficie cutánea o las membranas mucosas con las zonas inflamadas del sujeto que padece la infección bacteriana.
Síntomas de la gonorrea y la sífilis
Ambas enfermedades son de origen bacteriano sin embargo los síntomas son diferentes:
Sífilis: Se manifiesta con la existencia de un “chancro” en el lugar donde se introdujo la bacteria, el cual suele durar cuatro semanas. Después, se produce una erupción cutánea que puede llegar a cubrir todo el cuerpo del paciente. Si éste no recibe tratamiento la sífilis se puede seguir desarrollando presentando síntomas que lleguen a otras partes del cuerpo, incluso al cerebro.
Gonorrea: Los síntomas se diferencian según el sexo del paciente. En el caso de los hombres presentan dolor al orinar, inflamación de un testículo y secreción de pus por el pene. Si la enfermedad la padece una mujer los síntomas son: dolor al orinar, sangrado vaginal, dolor pélvico , incremento de la secreción por la vagina e incluso dolor en la práctica de relaciones sexuales.
En ambos casos el paciente puede padecerlas y no presentar síntomas durante años.
Tratamiento para la gonorrea y la sífilis
Al ser enfermedades bacterianas se tratan mediante antibióticos , de manera que si se empieza el tratamiento con rapidez la cura puede ser total.
Si se trata de una pareja ambas deben de recibir el tratamiento y en el caso de las mujeres embarazadas tras el parto se le suministrará al bebé unas gotas en los ojos para evitar que contraiga la enfermedad de la madre.
Pruebas complementarias del tratamiento de gonorrea y sífilis
Para diagnosticar estas enfermedades de Transmisión sexual se realizan generalmente tres pruebas:
Analítica de sangre , para determinar si existe infección bacteriana en el organismo.
Análisis de orina , para comprobar si la bacteria se encuentra en la orina.
Exudado , bien de la zona vaginal, uretra, garganta o recto para someterla a un análisis de laboratorio.
En algunos casos se puede realizar también un análisis del líquido cefalorraquídeo ante la sospecha de que la enfermedad haya dañado el sistema nervioso.
Factores desencadenantes de la gonorrea y la sífilis
El factor desencadenante principal de estas dos enfermedades es la infección bacteriana en el organismo por el contacto sexual con una persona que la padezca.
Factores de riesgo de la gonorrea y la sífilis
Al ser enfermedades que se transmiten mediante el contacto sexual el principal factor de riesgo es la práctica de sexo sin protección.
Complicaciones de la gonorrea y la sífilis
Infertilidad.
Traspaso de la infección a otras partes del cuerpo.
Erupciones cutáneas.
Aumento de posibilidades de padecer VIH.
Traspaso de la enfermedad a los bebés.
Prevención de la gonorrea y la sífilis
Mantener relaciones sexuales seguras, usando protección.
Realizarse análisis de sangre periódicos como parte del chequeo médico.
Conocer si la otra persona padece o es portador/a de alguna ETS (enfermedad de transmisión sexual).
No practicar sexo con diferentes personas.
Especialidades a las que pertenecen la gonorrea y la sífilis
La especialidad médica que se encarga de tratar la gonorrea y la sífilis es el médico de enfermedades infecciosa. También puede ser tratada por el urólogo para los hombres y el ginecólogo en el caso de las mujeres.
Preguntas frecuentes
¿Qué diferencia hay entre la gonorrea y la sífilis?
Ambas son enfermedades de transmisión sexual causadas por una bacteria, sin embargo, la sintomatología y las etapas de desarrollo, así como el tipo de bacteria que ocasiona la enfermedad, son las principales diferencias entre la gonorrea y la sífilis.
¿C ómo sé si tengo gonorrea o sífilis?
En algunos casos aparecerán síntomas externos, en otros no. Por ello es muy importante someterse a chequeos médicos con análisis de sangre y de orina entre otras pruebas si se sospecha de contagio.
¿Se puede tener la gonorrea y la sífilis durante años sin saberlo?
Si, en muchas ocasiones estas enfermedades pueden no presentar síntomas físicos durante varios años.
¿Cuántos tipos de enfermedades venéreas hay y cuáles son?
Hay entre 20 y 30 enfermedades venéreas identificadas, siendo las más comunes:
Clamidia, Gonorrea, Sífilis, VIH, Herpes genital, Hepatitis viral, Virus del papiloma humano, Tricomoniasis y Condilomas.

Enfermedad
Gastritis
¿Qué es la gastritis?
Es una inflamación de la parte mucosa del estómago , formada por las células que lo recubren. Presenta una gran morbilidad a nivel mundial y su incidencia y distribución va a depender de la causa que la origine (estrés, helicobacter pylori, etc).
Tipos de gastritis
Los tres tipos principales de gastritis son:
Aguda: este tipo de gastritis suele aparecer cuando el paciente tiene la bacteria Helicobacter Pylori en su interior. Se manifiesta con dolor y vómitos, generalmente de manera repentina.
Nerviosa: suele darse en mujeres que estén sometidas a un alto estrés e irritabilidad. Los síntomas son iguales a la típica gastritis.
Crónica: cuando se dan los síntomas de la gastritis con gran frecuencia en el tiempo, se le denomina como crónica. Esto supone una inflamación continua del estómago que cada vez produce más dolores y alteraciones en el organismo pudiendo desencadenar otras complicaciones.
Causas de gastritis
La gastritis es la inflamación de la capa mucosa que reviste el estómago, de manera que cuando se lesiona esta parte los jugos digestivos dañan el estómago provocando dolor al paciente.
El motivo que esto se produzca es diferente en cada caso pudiendo ser desde un síntoma provocado por otra enfermedad digestiva hasta por una comida pesada o la presencia de una bacteria como el Helicobacter Pylori.
Síntomas de gastritis
La gastritis presenta diferentes síntomas, siendo los principales:
Ardor.
Dolor punzante en la boca del estómago.
Vómitos y/o náuseas.
Malestar general.
Sentirse lleno con poca comida.
Tratamiento para la gastritis
Según el motivo por el cual se desarrolle la gastritis, así será el tratamiento a seguir del paciente.
En caso de que el motivo sea la bacteria H. Pylori se recetarán antibióticos para eliminarla.
Otros tratamientos se basan en controlar la producción de ácido natural del organismo para que disminuya o pare su producción.
En otros casos, se emplean antiácidos para neutralizar el ácido del estómago cuyo efecto es más inmediato.
Pruebas complementarias del tratamiento de gastritis
Una vez que el médico reciba al paciente en su consulta realizará una entrevista médica para conocer los síntomas y dolores que presenta, lo cual unido al historial clínico determinará el tipo de pruebas realizar.
Una de las causas que origina la gastritis puede ser la bacteria H. Pylori, por tanto, una de las pruebas será detectar si existe esta bacteria. Otra prueba diagnóstica se basa en la ingesta de una especie de papilla que contiene bario, tras la cual se realizan una serie de radiografías para ver como avanza por el tubo digestivo. Por último, la prueba más frecuente es una endoscopia , que consiste en la introducción de un tubo flexible por la boca hasta el estómago, dicho tubo tiene una cámara guía en el extremo y unas pinzas para tomar biopsias.
Factores desencadenantes de la gastritis
La gastritis se produce por una inflamación de las mucosas de la pared gástrica, por tanto cualquier anomalía que provoque esta inflamación es un factor desencadenante de la gastritis.
También puede producirse como consecuencia de otra enfermedad, por abuso de medicamentos u malos hábitos de comida , entre otros.
Factores de riesgo de gastritis
Los principales factores de riesgo son:
Edad: la capa que recubre el estómago con el paso del tiempo se vuelve más fina, teniendo mayor riesgo de sufrir gastritis cuanto mayor es el paciente.
Toma de medicamentos: el consumo de ciertos medicamentos como los analgésicos dañan el revestimiento del estómago aumentando el riesgo de sufrir gastritis.
Hábitos de vida: malos hábitos como el exceso de consumo de alcohol daña los jugos estomacales.
Antecedentes clínicos: si el paciente sufre otras enfermedades como la enfermedad de Crohn aumenta el riesgo de sufrir gastritis.
Complicaciones de la gastritis
Gastritis crónica.
Gastritis atrófica.
Atrofia gástrica.
Úlceras.
Sangrado estomacal.
Tumores gástricos.
Anemia.
Prevención de la gastritis
Mantener una correcta alimentación.
Comer a las mismas horas y sin prisas.
Evitar alimentos que dañen el estómago.
No ingerir alimentos demasiado calientes o fríos.
No dormir justo después de comer.
Masticar despacio.
Especialidades a las que pertenece la gastritis
La gastritis es tratada por los especialistas médicos en gastroenterología.
Preguntas frecuentes:
¿Qué remedio casero es bueno para la gastritis?
Hay dos remedios caseros que se emplean principalmente:
Tomar el jugo de las patatas en ayunas, ya que reduce la acidez del estómago.
El té de acelga , que es beneficioso para el estómago.
¿Qué se puede comer para la gastritis?
Es recomendable que para la gastritis se consuman algunos productos como: lácteos semidesnatados o desnatados, la fruta madura, pescado blanco, pavo, pollo, zumos poco cítricos, infusiones, etc.
¿Qué alimentos son malos para la gastritis?
Algunos de los alimentos que son malos para la gastritis son: los lácteos ricos en grasa, las verduras y hortalizas, las frutas cítricas y poco maduras, la carne con mucha grasa, los bollos, bebidas con gas, …
¿Qué es una gastritis nerviosa?
Es aquella que se produce, sobre todo en mujeres, cuando se encuentran en periodos irritables, de ansiedad o de estrés.
¿Cuáles son los síntomas de la gastritis nerviosa?
Los síntomas son iguales que los de una gastritis genérica : eructos, dolor, sensación de saciedad de comida, náuseas, vómitos, etc.
Enfermedad
Ganglión
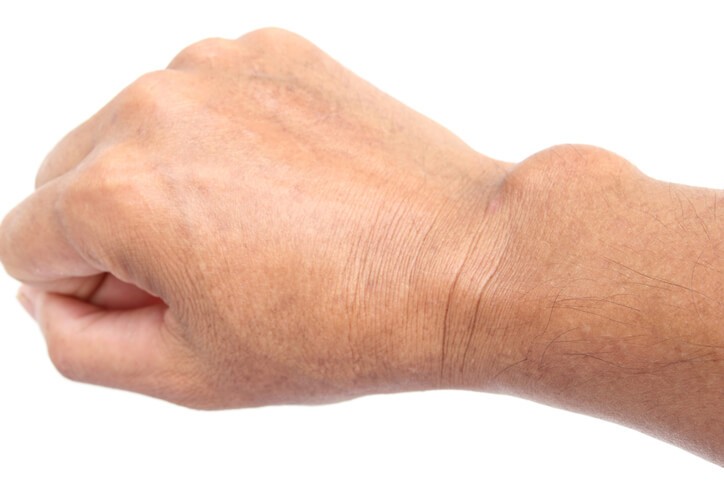
¿Qué es un ganglión?
También conocido como quiste sinovial, quiste ganglionar o glangioma, un ganglión es un quiste que se produce por la acumulación de líquido sinovial en las articulaciones , sobre todo en las muñecas y tobillos. Pertenece a la especialidad de reumatología y la traumatología y es una dolencia de tipo grave.
Tipos de gangliones
El ganglión puede aparecer en diferentes zonas articulares, sin embargo, no existe una clasificación específica de los tipos de gangliones. La zona más frecuente donde se producen es en las muñecas y en los tobillos.
Causas de un ganglión
Un ganglión es un bulto benigno que se produce en los tendones o articulaciones de las muñecas y tobillos generalmente. Estos bultos suelen tener forma redonda u ovalada y en su interior reside un líquido de textura gelatinosa.
Suelen tener unos 3 centímetros de diámetro y se forma al moverse los tendones o tejidos de la articulación de su zona normal, aglutinándose y formándose el bulto.
Síntomas de un ganglión
Los principales signos y síntomas que indican la presencia de un ganglión son:
Aparición de bultos en las articulaciones, sobre todo en las manos o pies.
Bultos en forma redonda u ovalada.
No suelen presentar dolores, a no ser que presionen un nervio.
Debilidad muscular.
Tratamiento para el ganglión
Por lo general un ganglión no suele requerir un tratamiento exhaustivo a no ser que genere dolor o limitaciones del movimiento, en cuyo caso, el paciente podrá ser tratado según la gravedad con:
Inmovilizar la zona : de esta forma se previene que el quiste se haga más grande, de la misma forma que evita el dolor y hace que el tamaño del quiste se minimice.
Intervención quirúrgica : en algunos casos es necesario recurrir a una cirugía para eliminar totalmente el quiste.
Aspiración por aguja : esta técnica se emplea para mediante el uso de una aguja a través de la cual se aspira o se drena todo el líquido que contiene en su interior.
A pesar de eliminar el quiste por cualquiera de las técnicas anteriores este puede volver a aparecer.
Pruebas complementarias del tratamiento de ganglión
Para evaluar si el paciente presenta un ganglión el médico realizará una exploración física de la zona donde se encuentre el bulto. De esta forma evaluará si tiene dolor o no ante la presión y con una luz podrá comprobar si está relleno de líquido sinovial, o si, por el contrario, se trata de un forma sólida.
Por último, para cerciorarse del diagnóstico, el médico solicitará pruebas de imagen e incluso una aspiración por la cual se extrae líquido del bulto para evaluarlo.
Factores desencadenantes de los gangliones
Los gangliones se producen porque el tendón o el tejido articular se desplaza de su posición normal, por tanto, cualquier sobreesfuerzo, tensión o actividad que provoque esta desviación, será un factor desencadenante del ganglión.
Factores de riesgo de un ganglión
A pesar de que el ganglión se puede presentar en cualquier persona, hay una serie de factores de riesgo que aumentan la probabilidad de padecerlas:
Sexo : es más común en mujeres que en hombres.
Edad : las mujeres de entre 20 y 40 años tienen mayor riesgo de padecerlo. Las personas mayores de 65 años son otro sector de riesgo.
Antecedentes clínicos : si el paciente sufre artrosis o ha sufrido alguna lesión articular o en el tendón el riesgo de sufrir, el ganglión aumenta.
Complicaciones de un ganglión
Pérdida parcial del movimiento.
Anomalía o lesión nerviosa y/o vascular.
Reaparición del ganglión.
Cicatrices dolorosas y poco estéticas.
Prevención de los gangliones
Práctica de ejercicios de relajación.
Practicar estiramientos.
Evitar mantener la muñeca en posición tensa durante mucho tiempo.
No realizar actividades que aumenten la presión de la muñeca.
Evitar posturas con presión extrema en las muñecas a la hora de dormir.
Especialidades a las que pertenece un ganglión
El ganglión es una enfermedad que ha de ser tratada por la especialidad médica de reumatología.
Preguntas frecuentes:
¿Qué pasa si tienes un ganglión duro en la muñeca?
El ganglión es un tumor benigno , es decir, no produce cáncer, por tanto, si se presenta en la muñeca o en cualquier otra parte y no produce molestias ni dolor, el principal tratamiento será reposo . En caso contrario, el paciente podrá tener inmovilizada la zona durante algunas semanas o necesitar una intervención quirúrgica para devolver el movimiento a la muñeca.
¿Qué es un quiste sinovial en la columna?
Un quiste sinovial en la columna supone la acumulación de líquido cefalorraquídeo en la zona baja de la columna vertebral , lo que puede producir la ciática en el paciente. Suelen ser dolorosos y también pueden encontrarse en otras zonas de la columna vertebral, aunque son bastante menos frecuentes. Se les conoce como quistes de Tarlov.
¿Qué es un fibroma en el pie?
El fibroma plantar es el ganglión que se desarrolla en el pie debido a una acumulación de líquido sinovial. Se encuentra localizado entre la capa de piel y la primera capa muscular.
¿Qué es un quiste en la rodilla?
Este quiste recibe el nombre de Baker y se produce cuando la rodilla se hincha debido a un aumento de la presión en la articulación , por una acumulación excesiva de líquido sinovial en la rodilla. En pacientes de edad avanzada puede desencadenar en una artritis.
¿Qué es un quiste radicular?
Un quiste radicular es el que se produce en la zona bucal del paciente, generalmente en la raíz del diente. Suelen ser quistes indoloros que se desencadenan por caries o lesiones dentales.

Enfermedad
Espondilitis Anquilosante
¿Qué es la espondilitis anquilosante?
La espondilitis anquilosante es un tipo de artritis que se da en la columna vertebral, produciendo la inflamación de las vértebras, así como la zona articular que une la columna con la pelvis. Se conoce también por los nombres de espondilitis reumatoide, espondiloartritis anquilosante, enfermedad de Bechterew y espondilitis deformante. Suele ser más frecuente en hombres que en mujeres, sus causas no son conocidas, pero en la mayoría de los casos el factor genético y climático influyen. Es una enfermedad que pertenece a la especialidad de reumatología y es considerada como grave.
Tipos de espondilitis
Se diferencian tres tipos de espondilitis:
Lumbar : localizada en la zona lumbar, a la altura de los riñones.
Cervical : el foco de la enfermedad está en el cuello, lo que afecta a las cervicales y se puede extender a la clavícula y a los hombros.
Anquilosante : en este caso afecta a la columna vertebral, provocando su rigidez, y a los huesos y articulaciones de los hombros, a la cadera e incluso a los talones y rodillas.
Causas de la espondilitis anquilosante
La causa de la espondilitis anquilosante no es certera al 100%, pero sí se ha descubierto que el factor genético afecta al 90% de los pacientes , al tener un gen hereditario, el HLA-B27 en su organismo
Síntomas de la espondilitis anquilosante
Los síntomas varían según cada paciente y el grado de la enfermedad, siendo los más habituales:
Dolor y rigidez en la zona baja de la espalda.
Sensación de cansancio.
Dolor en articulaciones.
Incremento del dolor de espalda por las mañanas.
Dolencia en la zona de cuello, hombros, clavícula y cadera.
Tratamiento para la espondilitis anquilosante
El tratamiento para esta enfermedad se basa en la toma de medicamentos específicos para tratar los síntomas y dolores, tales como analgésicos e inhibidores.
Es muy conveniente que el paciente, además, realice terapia fisioterapéutica para reducir los dolores y fortalecer su cuerpo, ya que el fisioterapeuta le indicará los ejercicios más adecuados a realizar.
Por último, aunque no es muy frecuente, el paciente puede acabar requiriendo de una intervención quirúrgica si sus huesos y articulaciones están muy dañados y requieren una reconstrucción, una prótesis o incluso ser reemplazados.
Pruebas complementarias del tratamiento de espondilitis anquilosante
El médico realizará una exploración física al paciente midiendo bajo puntos de presión su reacción, así como la limitación de movimientos de la columna.
También se realizará un diagnóstico por imagen, mediante una resonancia magnética para conocer el alcance de la enfermedad y el estado en el que se encuentra, completando ambas exploraciones con una analítica de sangre para buscar la presencia del gen HLA-B27 o analizar los factores que causan dicha inflamación en las articulaciones.
Factores desencadenantes de la espondilitis anquilosante
Los factores que desencadenan este tipo de artritis son principalmente dos: la herencia genética al tener el gen HLA-B27 (siendo el desencadenante más común), y también por las condiciones del medioambiente donde habite el paciente, ya que los gérmenes de este pueden provocar que se desarrolle o no la enfermedad.
Factores de riesgo de la espondilitis anquilosante
En este tipo de enfermedad los factores de riesgo son: el sexo, ya que es más frecuente en hombres que en mujeres, la edad, al iniciarse en la juventud o al inicio de la etapa adulta, y, por último, la herencia genética, ya que si en los antecedentes familiares existe el gen HLA-B27), se puede heredar y genera mayor riesgo de padecerla.
Complicaciones de la espondilitis anquilosante
Uveítis : alteraciones en el órgano de la vista por la inflamación del globo ocular.
Anomalías cardíacas : sobre todo por la inflamación de la arteria aorta.
Fracturas óseas : debido al exceso de compresión y a que los huesos se vuelven más finos.
Prevención de la espondilitis anquilosante
La espondilitis anquilosante no se puede prevenir, pero sí diagnosticar a tiempo, por ello, se recomienda a los pacientes que conozcan los antecedentes médicos de sus familiares que se realicen chequeos médicos periódicos.
Especialidades a las que pertenece la espondilitis anquilosante
La especialidad médica que trata la espondilitis anquilosante es la reumatología.
Preguntas frecuentes:
¿Qué significa anquilosante?
El término anquilosante significa rígido , por tanto, en esta enfermedad lo que se produce es la rigidez de la columna vertebral.
¿Qué esperanza de vida tiene una persona con espondilitis anquilosante?
La espondilitis anquilosante no es una enfermedad terminal, pero bien es cierto que reduce la vida de quien la padece en unos 10 años , ya que en muchas ocasiones se derivan otras enfermedades fruto de ella.
¿Hay ejercicios para la espondilitis anquilosante?
Sí. Hay una serie de ejercicios terapéuticos que deben ser guiados por un terapeuta para que el paciente sienta mejoras en su día a día.
¿A qué afecta la espondilitis anquilosante?
Afecta principalmente a la columna vertebral, pero también puede afectar a otros huesos y articulaciones del cuerpo.

Enfermedad
ETS
¿Qué es una ETS?
Las ETS, enfermedades de transmisión sexual , son el conjunto de enfermedades que se contagian de una persona a otra mediante el contacto sexual. También se conocen como enfermedades venéreas , enfermedades sexuales o infecciones de transmisión sexual (ITS). Las enfermedades de transmisión sexual son causadas por el contagio de virus, bacterias y parásitos , pudiéndose contraer por cualquiera persona que realice prácticas sexuales sin protección, tanto hombres como mujeres. Pertenecen a la especialidad de enfermedades infecciosas y son consideradas enfermedades de tipo grave.
Tipos de ETS
Las ETS pueden estar causadas por virus, bacterias, parásitos u hongos, diferenciándose 20 tipos diferentes, de las cuales las más comunes son:
VIH : virus de la inmunodeficiencia humana, es una de las ETS más graves. Recibe el nombre de SIDA, síndrome de inmunodeficiencia adquirida, en su fase terminal.
Gonorrea : no siempre presenta síntomas, pero puede llegar a ser una enfermedad muy grave. Provoca la inflamación de las vías urinarias y de los genitales y aumenta en exceso el flujo genital.
Sífilis : producida por una bacteria y que provoca alteraciones cutáneas al producirse úlceras.
Herpes genital : se producen llagas y úlceras en la zona de los genitales, provocando irritación, ardor e inflamación de la zona. Se puede transmitir antes de presentar síntomas.
Causas de las ETS
Las principales causas de las ETS se deben a la presencia, en el organismo, de bacterias, virus, parásitos u hongos , infectado tras la práctica de relaciones sexuales.
Síntomas de una ETS
Según el tipo de ETS que presente el paciente así serán los síntomas. No obstante, algunos de los síntomas son comunes en distintas enfermedades:
Llagas o úlceras en la zona bucal o genital.
Dolor o ardor genital.
Anomalías en el flujo vaginal.
Sangrado vaginal fuera del ciclo menstrual.
Fiebre y malestar.
Erupciones cutáneas.
Tratamiento para las ETS
Las enfermedades de transmisión sexual suelen ser tratadas con antivirales y antibióticos. En los casos en los que la enfermedad está muy desarrollada y los pacientes presentan gravedad, además del tratamiento con medicamentos, se realizan terapias psicológicas para que el paciente lo afronte de la mejor manera posible.
Pruebas complementarias del tratamiento de ETS
Para determinar si un paciente sufre o no una ETS se realizan las siguientes pruebas:
Análisis sanguíneo : se extrae una muestra de sangre del paciente para analizarla y evaluar si existen parámetros indicadores de ETS.
Análisis de orina : al igual que en el análisis de sangre, se toma una muestra de orina para determinar si existen patógenos causantes de la enfermedad.
Muestras de la zona : en caso de que se manifiesten síntomas externos como úlceras, llagas, eczemas o flujo genital extraño, se tomará también una muestra para analizar.
Factores desencadenantes de una ETS
El factor desencadenante de una enfermedad de transmisión sexual (ETS) es la práctica de relaciones sexuales sin el uso de protección y sin haberse realizado ambas partes las pruebas específicas para cerciorarse de que no padecen ni son portadores de ninguna ETS.
Factores de riesgo de una ETS
El factor de riesgo a la hora de adquirir una ETS es principalmente la práctica de relaciones sexuales , sobre todo sin protección. Además, mantener relaciones sexuales con diferentes personas incrementa el riesgo de contraerlas, a la vez que mantener relaciones sexuales con aquellas personas que padecen o están infectadas de alguna ETS, y aún más si no se usa protección.
Complicaciones de las ETS
Infertilidad.
Virus del papiloma humano (VPH)
Anomalías cardiacas.
Cáncer rectal.
Riesgos durante el embarazado.
Prevención de las ETS
Usar protección sexual en tus relaciones.
Cumplir la cartilla de vacunación.
Realizarse análisis para detectar las infecciones.
Conocer si la persona con la que mantienes relaciones sexuales es portador o padece alguna ETS para tomar las precauciones necesarias.
Especialidades a las que pertenecen las ETS
La especialidad médica encargada de tratar las ETS es enfermedades infecciosas.
Preguntas frecuentes:
¿Qué es la tricomona vaginal?
La tricomona vaginal, también conocida como tricomoniasis, es un tipo de ETS producida por un protozoo, el Trichomonas vaginalis. Es una de las enfermedades de transmisión más comunes y a la vez de las más fáciles de curar. Los síntomas son variados y muchas veces ni siquiera se manifiestan. Generalmente estos síntomas son picor e inflamación de las zonas sexuales.
¿Qué es la clamidia?
Es un tipo de ETS causado por una bacteria llamada Chlamydia trachomatis . Afecta al cuello del útero, la garganta y el recto.
¿Qué causa la sífilis?
La sífilis es una enfermedad de transmisión sexual causada por la bacteria Treponema pallidum , que infecta al organismo a través de las membranas mucosas de los genitales.
¿Cuánto tarda en manifestarse una ETS?
El tiempo en el que se manifiesta una ETS varía según el tipo, pueden ir desde 7 hasta 28 días o incluso no presentar síntomas.
¿Cómo puedo saber si tengo una ETS?
En primer lugar debes observar si padeces síntomas anómalos y acudir al médico a realizarte las pruebas correspondientes al diagnóstico de ETS, las cuales suelen ser: análisis de sangre, análisis de orina, examen pélvico y extracción de una muestra de tejido del cuerpo.

Enfermedad
Fibromialgia
¿Qué es la fibromialgia?
También conocida como fibrositis, dolor mioaponeurótico difuso. Es una enfermedad musculoesquelética más frecuente en mujeres que en hombres . A día de hoy no tiene cura, pero sí se pueden controlar sus síntomas. Es una enfermedad grave.
Tipos de fibromialgia
Los tres tipos de fibromialgias más comunes son:
Fibromialgia isotópica : dolores leves sin ninguna enfermedad previa por asociada.
Fibromialgia por enfermedad crónica: la enfermedad se deriva de una enfermedad crónica. Los dolores son moderados y el paciente puede seguir con una vida normal si sigue las indicaciones y el tratamiento médico.
Fibromialgia aguda por enfermedad psiquiátrica: es la fibromialgia más grave que se genera por alteraciones psiquiátricas.
Causas de la fibromialgia
Aún no se ha identificado una causa concreta por la cual se desarrolle la fibromialgia, sin embargo hay tres causas que influyen en su aparición:
Herencia genética: la fibromialgia se transmite por lo genes, lo que aumenta la posibilidad de padecerla si los familiares ascendientes la han padecido o padecen.
Alteraciones físico-mentales: tras una lesión física o un alto estrés psicológico se puede desarrollar.
Otras enfermedades: el riesgo de desarrollar fibromialgia aumenta si el paciente padece otras enfermedades inflamatorias crónicas como la artrosis, artritis o el lupus.
Síntomas de fibromialgia
Los síntomas más frecuentes de la fibromialgia son:
Cansancio, malestar general.
Dolor de cabeza.
Colon irritable.
Rigidez corporal por la mañana.
Hormigueos, sobre todo en las extremidades de las manos y piernas.
Alteración del sueño.
Sequedad en la boca y los ojos.
Ansiedad.
Tratamiento para la fibromialgia
El principal tratamiento que se aplica para la fibromialgia tiene como fin reducir el dolor y ayudar al paciente a que pueda conciliar el sueño.
Se basa en medicamentos analgésicos genéricos o bajo receta médica para aliviar los dolores y antidepresivos para también reducir la fatiga y como relajante muscular.
También es recomendable que el paciente desarrolle terapias tanto psicológicas como de fisioterapia para que conozca sus limitaciones y las intente superar para minimizar los dolores.
En algunos casos la ayuda de un terapeuta ocupacional puede facilitar el desarrollo en su día a día.
Pruebas complementarias del tratamiento de fibromialgia
No existen unos indicadores clínicos a través de los cuales se diagnostique la fibromialgia, sino que se diagnostica cuando el paciente sufre dolores por más de tres meses y no existen otras causas a las que se deba el dolor.
Las pruebas complementarias que se realizan suelen ser una analítica de sangre y radiografías o resonancias para asegurarse que los dolores no proceden de ninguna lesión.
Factores desencadenantes de la fibromialgia
No existe un factor desencadenante de la fibromialgia claro, sin embargo, los principales suelen ser la herencia genética, una infección al padecer otras enfermedades o una alteración física o emocional.
Factores de riesgo de fibromialgia
Existen una serie de factores que pueden influir en el riesgo de padecer fibromialgia. Estos factores son:
Historial familiar clínico , si algún familiar ha padecido o padece esta enfermedad la posibilidad de que el paciente la desarrolle es mayor.
Historial clínico del paciente , ya que si sufre otras enfermedades como la artrosis el riesgo de sufrirla aumenta.
Sexo , es una enfermedad más frecuente en mujeres que en hombres.
Complicaciones de la fibromialgia
Alteración del sueño.
Problemas en el rendimiento laboral y en el hogar.
Frustración.
Depresión y ansiedad.
Prevención de la fibromialgia
Realizar chequeos médicos.
Tratamiento adecuado para otras enfermedades.
Evitar situaciones de estrés.
Detección precoz.
Especialidades a las que pertenece la fibromialgia
Cualquier médico está capacitado para diagnosticar una fibromialgia y remitir a su especialidad, la reumatología, que es la encargada de hacer el seguimiento y el tratamiento.
Preguntas frecuentes:
¿Qué es fibromialgia reumática?
Es un tipo de fibromialgia en la que el paciente padece un reumatismo con dolor fuerte y crónico en los tendones, ligamentos y músculos.
¿Qué pasa en una enfermedad autoinmune?
El sistema inmunitario es el encargado de proteger al organismo de enfermedades, sin embargo, si el paciente sufre una enfermedad autoinmune es el propio sistema inmunitario el que por error ataca a las células en buen estado del cuerpo .
¿Qué es la artritis reumatoide?
Tipo de artritis por la cual se produce dolor, rigidez e inflamación en las articulaciones, a la vez que se pierde movilidad en las mismas.
¿Qué enfermedades causan dolor en los huesos?
Las principales enfermedades que causan dolor en los huesos son:
Artritis
Artrosis
Reuma.
Fibromialgia.
¿Cómo es el dolor de la fibromialgia?
El dolor de la fibromialgia es un dolor difuso y que tiene tres características:
Es un dolor que se produce sin estímulos dolorosos. El dolor es mayor que si fuese producido por un estímulo doloroso y dura más de lo normal.

Enfermedad
Esclerosis Lateral Amiotrófica
¿Qué es la Esclerosis Lateral Amiotrófica?
La esclerosis lateral amiotrófica es una en fermedad neurodegenerativa de tipo muscular que provoca la degeneración progresiva de las neuronas motoras, lo que limita el movimiento. Es también conocida como ELA o ALS , y se suele presentar en pacientes a partir de lo 50 años, siendo más frecuente en hombres que en mujeres. Se trata de una enfermedad de tipo grave perteneciente a la especialidad de neurología.
Tipos de esclerosis
Según el origen de la esclerosis lateral amiotrófica existen dos tipos:
Bulbar : el origen está en alteraciones que sufren las neuronas motoras del encéfalo, lo cual afecta primariamente al habla y al proceso de comer.
Medular : en este caso, la ELA se manifiesta al presentar debilidad motora en las extremidades del cuerpo.
Causas de la esclerosis lateral amiotrófica
La esclerosis lateral amiotrófica tiene diferentes causas, siendo la más conocida la debida a la herencia genética.
En muchos casos no es conocido su origen y en otros también puede deberse a una respuesta inmune del cuerpo que ataca al organismo del paciente, a un desequilibrio de sustancias químicas en el mismo o a una mutación de los genes que la desencadene pero que no sea por herencia genética.
Síntomas de esclerosis lateral amiotrófica
Los síntomas de la esclerosis lateral amiotrófica están relacionados con el sistema motor, siendo los principales:
Debilidad de la musculatura, sobre todo en las extremidades.
Calambres en los músculos.
Caídas por la pérdida de fuerza muscular.
Dificultades al hablar o comer.
Perder la respuesta motora al querer hacer un movimiento.
Tratamiento para la esclerosis lateral amiotrófica
En la actualidad no existe un tratamiento contra la ELA que permita una recuperación completa, pero bien es cierto que una medicación apropiada para cada paciente puede mejorar su calidad de vida y retrasar los síntomas más graves .
Generalmente, el tratamiento se basa en una medicación de por vida acompañada de terapias respiratorias, fisioterapia, ayuda psicológica y aprendizaje del lenguaje.
Pruebas complementarias del tratamiento de esclerosis lateral amiotrófica
Una vez analizados todos los síntomas del paciente se realizan una serie de pruebas para certificar si padece o no la ELA.
Entre estas pruebas se encuentran la resonancia magnética (tomando imágenes del cerebro y la médula espinal), una analítica completa de sangre, una electromiografía (consiste en la punción de músculos mediante una aguja para medir su actividad eléctrica), el estudio de la conducta (se analizan los nervios encargados de transmitir los impulsos nerviosos a los músculos) y en últimas opciones, se puede realizar una biopsia del músculo si aún hay ambigüedad en los resultados.
Factores desencadenantes de la esclerosis lateral amiotrófica
Los factores que provocan la esclerosis lateral amiotrófica son diferentes según cada paciente, siendo los principales la herencia genética o por respuestas autoinmunes del organismo.
Factores de riesgo de la esclerosis lateral amiotrófica
Hay una serie de factores que aumentan el riesgo de que una persona desarrolle la ELA, los más relevantes son:
La herencia genética.
El sexo, ya que es más frecuente en hombres que en mujeres.
La edad, suelen darse en personas mayores de 40 años.
Complicaciones de la esclerosis lateral amiotrófica
Demencia.
Dificultad para hablar.
Dificultad respiratoria, lo que puede requerir de una traqueotomía.
Dificultad para comer, necesitando una sonda.
Prevención de la esclerosis lateral amiotrófica
No fumar.
Evitar la exposición a productos tóxicos.
Realizar chequeos médicos.
Especialidades a las que pertenece la esclerosis lateral amiotrófica
La especialidad médica encargada de esta enfermedad es la neurología.
Preguntas frecuentes:
¿Qué diferencia hay entre esclerosis lateral amiotrófica y esclerosis múltiple?
La esclerosis múltiple (EM) se diferencia de la esclerosis lateral amiotrófica (ELA) debido a que la EM es una enfermedad autoinmune que tiene su origen en un virus o antígeno que ataca a las neuronas y su comunicación, provocando alteraciones cognitivas o emocionales, entre otras, mientras la ELA sólo afecta a las células motoras de los movimientos voluntarios.
¿Cuál es la esperanza de vida de una persona con esclerosis lateral amiotrófica?
Por lo general, los pacientes que son diagnosticados por ELA tienen una esperanza de vida entre los 3 y los 6 años desde que se les diagnostica.
¿Cómo sé si tengo ELA?
Si presenta algunos de los síntomas propios de la enfermedad, como la debilidad muscular o que el cuerpo no responde a los movimientos que quiere realizar, se debe acudir a un médico con urgencia para que al paciente se le realicen más pruebas y se de un diagnóstico seguro, ya que a menudo la ELA puede confundirse con otras enfermedades neurológicas.
¿Cuáles son los primeros síntomas de la esclerosis lateral amiotrófica?
Al ser una enfermedad que afecta a las neuronas motoras, los primeros síntomas que se muestran son: debilidad muscular en las extremidades, calambres, dificultad al hablar, comer y/o respirar.
Ante estos síntomas continuados es necesario acudir al médico.
¿Cuáles son las etapas de la ELA?
Los primeros síntomas que presenta la ELA se concentran en las manos y pies , extendiéndose progresivamente a otras partes del cuerpo según se van destruyendo las células neuronales motoras, incluso el paciente pierde el control de los esfínteres.
Poco a poco la enfermedad avanza hasta que afecta a funciones vitales como la respiración.
Enfermedad
Enfermedad de Crohn
¿Qué es la enfermedad de Crohn?
La enfermedad de Crohn es una inflamación del tubo digestivo , también conocida como inflamación intestinal o síndrome de colon irritable. Se suele dar en pacientes con antecedentes genéticos en esta enfermedad, entre los 30 y los 40 años y pertenece a la especialidad de digestivo, el grado de la patología debe ser determinado por un especialista.
Tipos de enfermedad de Crohn
Existen diferentes tipos de enfermedad de Crohn según la parte del tubo digestivo a la que dañe, las 4 más frecuentes son:
Yeyunoileítis : afecta a la parte superior del intestino delgado, llamado yeyuno.
Ileítis : cuando afecta solo a la zona del íleon, una de las partes finales del intestino.
Ileocolitis : si la inflamación se produce en el colón y el íleon, zona final del intestino delgado.
Colitis de Crohn : solo se inflama el colon.
Causas de la enfermedad de Crohn
No existe una causa concreta conocida por la cual el paciente sufra la enfermedad de Crohn, no obstante, hay dos factores muy importantes:
La herencia genética : la enfermedad de Crohn se transmite por los genes, por lo que si existen antecedentes familiares con esta enfermedad el riesgo de padecerla es mayor.
Anomalías en el sistema inmunitario : en ocasiones el organismo ataca sus propias células, pudiendo atacar las del aparato digestivo.
Síntomas de la enfermedad de Crohn
Los síntomas van en función de cada paciente, pudiendo ser más o menos graves y afectando a una parte solo del intestino o a todo el conjunto.
Los más frecuentes son:
Sangrado en las heces.
Fístulas anales (perforaciones).
Diarrea o estreñimiento.
Dolor abdominal.
Fiebre.
Inflamación del hígado y a veces de otras partes del cuerpo.
Tratamiento para la enfermedad de Crohn
La enfermedad de Crohn suele tratarse con una medicación para reducir la inflamación del aparato digestivo, ya que a día de hoy no hay una cura total y cada paciente requiere una medicación distinta.
La medicación suele establecerse a partir de corticoesteroides para reducir la inflamación, y en algunos casos analgésicos y antibióticos . También hay tratamientos más agresivos, mediante medicamentos que atacan al sistema inmunitario para que no produzcan las sustancia que genera la inflamación.
En un último caso y si es muy grave, se requiere de cirugía , mediante la cual se extrae la parte dañada del aparato digestivo.
Sobre todo, es muy importante que el paciente adquiera unos buenos hábitos nutricionales , para evitar que los dolores y la enfermedad vayan a más.
Pruebas complementarias del tratamiento de la enfermedad de Crohn
La primera prueba a realizar es una exploración física por parte del médico. Después, se realizará una analítica de sangre y otra de heces en búsqueda de anomalías.
Para completar el diagnóstico se observará mediante técnicas de diagnóstico por imagen el interior del tubo digestivo, mediante colonoscopias (se introduce un cable fino y flexible con una cámara en el extremo para observar el interior), ecografía o resonancia magnética, entre otras pruebas similares.
Factores desencadenantes de la enfermedad de Crohn
A pesar de que se desconoce por qué los pacientes padecen la enfermedad de Crohn, hay dos factores que influyen, las anomalías en el sistema inmunitario y la herencia genética.
Pero, además, una mala alimentación y el estrés son dos desencadenantes muy frecuentes en este tipo de enfermedad.
Factores de riesgo de la enfermedad de Crohn
Los factores de riesgo que pueden hacer que las personas tengan mayor predisposición a padecer esta enfermedad son:
La herencia genética, debido a los antecedentes familiares.
La edad, ya que a pesar de que puede darse en cualquier etapa es más frecuente en gente joven.
Origen racial , al igual que con la edad, cualquier persona puede padecerlo, pero son más propensas las personas de raza blanca y con parentesco de origen judío.
Personas fumadoras.
Complicaciones de la enfermedad de Crohn
Fístulas anales.
Fístulas intestinales.
Úlceras.
Obstrucciones intestinales.
Cáncer de colon.
Prevención de la enfermedad de Crohn
No fumar tabaco.
Mantener una dieta equilibrada.
Evitar el estrés.
Acudir a revisiones médicas.
Consultar los antecedentes familiares.
Especialidades a las que pertenece la enfermedad de Crohn
La enfermedad de Crohn debe ser tratada por especialistas del aparato digestivo y/o la especialidad de gastroenterología.
Preguntas frecuentes
¿Qué es el Síndrome de Colon irritable?
Es una variación de la enfermedad de Crohn que afecta a la funcionalidad del colón. Es una enfermedad crónica que provoca molestias abdominales y diarreas o estreñimiento.
Puede controlarse con la medicación apropiada.
¿Qué dieta debo llevar cuando tengo la enfermedad de Crohn?
No es necesario seguir una dieta estricta, pero no se deben tomar alimentos demasiado picantes, con mucha sal o hacer comidas pesadas, y menos por la noche.
Simplemente mantener una dieta sana y equilibrada.
¿Qué es la distensión abdominal?
La distensión abdominal es un ensanchamiento de la zona de la tripa sin motivo aparente y que dura varios días. En el caso de la enfermedad de Crohn se debe a que los cambios en los ritmos intestinales provocan que las heces se acumulen y aumente el abdomen.
¿A quién afecta la enfermedad de Crohn?
No existe un cuadro médico claro sobre a quién puede afectar y a quién no. Sin embargo, tienen más predisposición aquellas personas que tienen antecedentes genéticos o anomalías en su sistema inmunitario.
¿Tiene cura la enfermedad de Crohn y cuál es el pronóstico?
A día de hoy no existe una cura total para la enfermedad de Crohn, pero con un correcto diagnóstico y tratamiento el paciente puede llevar una vida normal.

Enfermedad
Enfermedad de Lyme
¿Qué es la enfermedad de Lyme?
La enfermedad de Lyme es una infección bacteriana producida por la picadura de una garrapata que transmite la bacteria, es también conocida como borreliosis de Lyme o borreliosis. Se transmite por la picadura de una garrapata, sobre todo en países de Europa y Norteamérica, siendo más frecuentes de marzo a noviembre y en zonas boscosas. Pertenece a la especialidad de infectología, y es una enfermedad considerada de tipo leve.
Tipos de enfermedad de Lyme
No existen diferentes tipos de enfermedad de Lyme, pero sí se diferencian 4 tipos de garrapatas que pueden transmitir la enfermedad:
Borrelia afzelii.
Borrelia garinii.
Borrelia burgdorferi.
Borrelia mayonii.
Siendo las dos primeras las que afectan a Europa.
Causas de la enfermedad de Lyme
La enfermedad de Lyme tiene su origen en la picadura de una garrapata portadora de la bacteria Borrelia burgdorferi y Borrelia mayoni.
Estas bacterias entran en el organismo de las personas mediante la picadura de una garrapata, infectando su organismo al llegar la bacteria a la sangre del paciente.
Para que se transmita la bacteria, la garrapata debe estar en el cuerpo del paciente entre uno y dos días.
Síntomas de la enfermedad de Lyme
Tras la picadura de una garrapata es normal que la zona este inflamada y con un bulto rojo. Sin embargo, si días después aparecen estos síntomas el paciente debe acudir al médico:
Eritema migratorio : una erupción cutánea roja que en el centro está de un tono más claro o incluso blanco. Este puede aparecer en más partes del cuerpo.
Fiebre y/o escalofríos .
Malestar general .
Dolor de cabeza y fatiga .
Dolores en las articulaciones .
Alteraciones neurológicas .
Los dos últimos síntomas se dan en situaciones más graves, cuando la enfermedad está más avanzada y puede provocar mayores daños en la salud del paciente. Por ello es importante acudir al médico ante la presencia de los primeros síntomas.
Tratamiento para la enfermedad de Lyme
El principal tratamiento para hacer frente a la enfermedad de Lyme está basado en antibióticos , bien por vía oral durante unos 15 días aproximadamente, bien por vía intravenosa si la enfermedad afecta a la parte del sistema nervioso central.
Pruebas complementarias del tratamiento de la enfermedad de Lyme
Para detectar la enfermedad de Lyme se realiza primeramente una exploración física del paciente, observando si existe la presencia de eritemas migratorios, ya que estos son muy distintivos.
Otras dos pruebas a realizar son la enzimoinmunoanálisis de adsorción , por la cual se detecta si existen anticuerpos para la bacteria. En caso de dar positivo se realiza una segunda prueba para confirmar, llamada inmunotransferencia, y que detecta en este caso la existencia de proteínas contra la bacteria.
Factores desencadenantes de la enfermedad de Lyme
El principal factor desencadenante de esta enfermedad es la picadura de una garrapata.
No obstante, el no protegerse con la ropa adecuada en zonas donde estos insectos son abundantes o revisar a nuestras mascotas y jardines ante la búsqueda de su presencia, también pueden provocar que la contraigamos. Por lo que la prevención es muy importante en este caso.
Factores de riesgo de la enfermedad de Lyme
Existen diversos factores por los cuales puede incrementar el riesgo de contraer la enfermedad de Lyme:
Ir descalzo por zonas de pastos altos.
No revisar que las mascotas tengan garrapatas.
Estar al aire libre en zonas de jardín donde hayan garrapatas sin protección.
Complicaciones de la enfermedad de Lyme
Problemas cardíacos.
Alteraciones de los procesos cognitivos.
Parálisis.
Hinchazón de por vida de las articulaciones del cuerpo.
Neuropatías.
Prevención de la enfermedad de Lyme
Retirar cuanto antes la garrapata del cuerpo.
Revisar a las mascotas por si tienen alguna y, en caso de ser así, retirarlas.
Emplear repelentes en ropa y cuerpo.
Usar la ropa adecuada si se va a zonas de montaña o bosques para cubrir el cuerpo.
Mantener el jardín libre de garrapatas con insecticidas.
Especialidades a las que pertenece la enfermedad de Lyme
Es una enfermedad tratada por la medicina general y la especialidad de infectología.
Preguntas frecuentes
¿Cuál es el riesgo de contraer la enfermedad de Lyme?
El riesgo de contraer la enfermedad de Lyme tras una picadura de garrapata es de entre un 1% y un 3% , por lo que es un nivel de riesgo muy bajo.
¿Tiene cura la enfermedad de Lyme?
Si se diagnostica en las primeras etapas la enfermedad de Lyme es curable, y si los síntomas son más graves como dolores articulares, del sistema nervioso o el corazón, estos pueden quedarse crónicos, aunque en pocos casos sucede.
¿En qué parte del cuerpo es más probable que me pique una garrapata?
Suelen picar en las orejas, axilas, piernas y brazos.
¿Qué médico trata la enfermedad de Lyme?
El especialista en infectología y los médicos de medicina general o especialistas según el avance de la enfermedad.
¿Cuáles son las consecuencias de tener la enfermedad de Lyme?
Si padeces la enfermedad de Lyme deberás mantener un tratamiento a base de antibióticos durante 15 ó 20 días para eliminar la bacteria que la provoca del organismo.
Si no se trata la enfermedad, las consecuencias se agravarán, pudiendo provocar síntomas más graves como dolores articulares crónicos o problemas neurológicos.

Enfermedad
Cefalea en Racimos
¿Qué es la cefalea en racimos?
La cefalea en racimos, también conocida como cefalea en brotes o cefalea de Horton, es un dolor unilateral y de gran intensidad de cabeza que se manifiesta en forma de ataques detrás del ojo. Es un dolor que afecta un lado de la cabeza y puede involucrar lagrimeo de ojo afectado, párpados caídos y congestión nasal, inflamación así como enrojecimiento del párpado. Los ataques duran de 15 minutos a 3 horas , ocurren diariamente o casi diariamente, por semanas, o meses, y los brotes aparecen con más frecuencia por la noche. Es uno de los tipos de cefaleas más dolorosos que existen, y son de tipo cluster (agrupadas, en brotes o racimos), lo que significa que se producen en determinados periodos, generalmente de uno a tres meses, los cuales suelen coincidir en las mismas fechas del año y en las que el paciente tiene un número de crisis continuas, que van de una cada varios días, hasta 8 crisis en una misma jornada. Afortunadamente, los dolores de cabeza en brotes son poco frecuentes y no son potencialmente mortales. Su incidencia es muy baja. Los hombres resultan más afectados , (la proporción es de tres hombres por cada mujer). Estas cefaleas pueden presentarse a cualquier edad, pero son más comunes de los 25 hasta la mediana edad. Es una enfermedad poco común y no es grave.
Tipos de cefaleas en racimos
Existen dos formas de cefalea en racimos que son:
Cefalea en racimos episódica : se caracteriza porque las molestias que aparecen de una semana a varios meses son interrumpidas por intervalos sin síntomas durante meses o años.
Cefalea en racimos crónica : se da cuando el periodo de racimos dura más de un año sin mejoría o las pausas entre una crisis y otra duran menos de 4 semanas.
Causas de la cefalea en racimos
Las causas de la cefalea en racimos se desconocen, pero parecen estar relacionadas con una liberación súbita de histamina o de serotonina del cuerpo . Pero los patrones del dolor de cabeza en brotes sugieren que las anomalías en el reloj biológico (biorritmo) del cuerpo, tienen un rol importante en la cefalea en racimos. También se ha demostrado un aumento de actividad en el cerebro intermedio (hipotálamo), e hiperactividad trigeminovascular (responsable de general el dolor). Otra causa que se tiene en consideración son los factores hereditarios.
Síntomas de la cefalea en racimos
Los signos y síntomas comunes durante un dolor de cabeza son los siguientes: dolor súbito , punzante o penetrante y unilateral, siempre del mismo lado de la cabeza, generalmente ubicado en un ojo o alrededor de este, pero que puede irradiarse a otras áreas de la cara, de la cabeza, del cuello y de los hombros, inquietud, exceso de lagrimeo , enrojecimiento en el ojo del lado afectado, piel pálida o enrojecimiento de la cara, caída de párpado (ptosis), sudor en la frente o la cara , congestión nasal, inflamación, párpado hinchado y pupilas contraídas (miosis), entre otros síntomas.
Tratamiento para la cefalea en racimos
El objetivo del tratamiento es disminuir la intensidad del dolor, acortar el período de la cefalea y prevenir las crisis. Debido a que el dolor provocado por las cefaleas en racimos o brotes aparece repentinamente y puede disminuir en poco tiempo, pueden ser difíciles de evaluar y tratar, ya que se requieren medicamentos de rápida acción.
Algunos tipos de medicamentos agudos pueden aliviar rápidamente el dolor. Los siguientes tratamientos han demostrado ser eficaces y preventivo de las cefaleas en racimos:
Tratamiento agudo o de rescate : se puede mencionar uno de los medicamentos más eficaces para abortar una crisis de cefalea en racimos, el Sumatriptán inyectable de 6 mg subcutáneo. Es un medicamento de la familia de los triptanes y en muchos de los casos consigue sus efectos en tan solo 15 minutos.
Oxígeno puro al 100% : el alto flujo (15 litros por minuto) suministrado con mascarilla preferentemente cerrada total, o, en su defecto, mascarilla con reservorio, ha demostrado ser el medicamento más eficaz e inocuo para abortar una crisis de Cefalea en racimos.
Tratamiento de transición : un plan de choque a corto plazo que intenta que se acabe el racimo con glucocorticoides (corticoides) como el Prednisona . Este tipo de tratamiento se debe realizar en un plazo máximo de tres semanas (no alargarlo más).
Tratamientos preventivos : pretenden que desaparezca el racimo (brote de crisis) e intentan evitar su reaparición, como el Verapamilo, que es el medicamento de primera elección para prevenir la cefalea en racimos y pertenece a los medicamentos bloqueadores de los canales de calcio. Actúa relajando los vasos sanguíneos, de modo que el corazón no tenga que bombear con tanta fuerza. También aumenta el flujo sanguíneo y la oxigenación del corazón y disminuye la actividad eléctrica del corazón para controlar la frecuencia cardíaca. También el carbonato de litio y el valproato sódico son recomendados como tratamiento preventivo.
Pruebas complementarias del tratamiento de cefalea en racimos
Para el diagnóstico y tratamiento de la cefalea en racimos es necesario llevar a cabo un examen físico o chequeos médicos periódicos y hacer preguntas acerca de los síntomas y la historia clínica del paciente.
Factores desencadenantes de la cefalea en racimos
Entre los factores desencadenantes de la cefalea en racimos se incluyen el alto consumo de alcohol y el excesivo consumo de tabaco . Otros posibles desencadenantes son el uso de medicamentos como la Nitroglicerina , que se utiliza para tratar enfermedades cardíacas. También las luces destellantes y las grandes alturas afectan y pueden desencadenar en una cefalea en racimos.
Factores de riesgo de la cefalea en racimos
Entre los factores que aumentan el riesgo de la cefalea en racimos están: el sexo, pues los hombres tienen más probabilidades de experimentar este tipo de cefaleas, la edad, ya que es más frecuente en personas entre 25 y 30 años hasta mediana edad , el tabaquismo y el consumo de alcohol y los antecedentes familiares, es decir tener un padre o un hermano que haya experimentado dolores de cabeza en racimos, también podría aumentar el riesgo.
Complicaciones de la cefalea en racimos
Las complicaciones de la cefalea incluyen:
Dolores de cabeza que interfieren con las actividades diarias.
Síndrome de Horner (síndrome causado por los nervios simpáticos de la cara).
Efectos secundarios de los medicamentos.
Prevención de la cefalea en racimos
No existe prevención para la cefalea en racimos, ya que no se conocen las causas exactas que la provocan, aunque sí se pueden evitar los estímulos desencadenantes y prevenir otros ataques:
Evitar el consumo de alcohol.
Evitar el consumo de tabaco.
Dormir correctamente.
Evitar los alimentos que contienen tiramina o histamina.
No estar expuestos a las luces centellantes.
Tratar de no estar en estancias a grandes alturas (aviones, montañas, rascacielos o edificios altos…etc.)
Especialidades a las que pertenece la cefalea en racimos
La cefalea en racimos pertenece a la especialidad de neurología, que es la parte de la medicina que se ocupa de la anatomía, la fisiología y las enfermedades del sistema nervioso y del cerebro.
Preguntas frecuentes:
¿Qué es cefalea debida a tensión?
La cefalea tensional es un tipo muy común de cefalea en el que persona presenta un dolor opresivo, es decir, presión en la cabeza . A diferencia de lo que ocurre en otros tipos de cefaleas el dolor suele afectar las dos mitades de la cabeza.
¿Existe algún tratamiento natural para la cefalea en racimos?
Para evitar los brotes de cefalea de forma natural es necesario consumir mucho agua, dormir más de 8 horas al día y evitar el consumo de alcohol y de tabaco .
¿Por qué te ponen oxígeno para el dolor de cabeza?
Las cefaleas en racimos están asociadas con la alteración de la actividad en ciertas áreas cerebrales. En general, el oxígeno restablece la actividad en esas áreas y es lo que controlaría el dolor de cabeza.
¿Qué diferencia hay entre cefalea, migraña y jaqueca?
La cefalea es un dolor constante, de leve a moderado, que se percibe como una presión a ambos lados de la cabeza y en la nuca. Por lo general no se acompaña de otros síntomas como vómitos, y no empeora con el ejercicio. La migraña y la jaqueca, en cambio, afectan a un solo lado de la cabeza. La dolencia es un latido que comienza como una molestia leve y aumenta progresivamente de intensidad. Se acompaña de náuseas y vómitos y también de una mayor sensibilidad a la luz y a los ruidos.
Enfermedad
Bradiarritmia
¿Qué es la bradiarritmia?
La bradiarritmia es un trastorno del ritmo del corazón en el que existe una frecuencia de contracción cardíaca (latido del corazón) por debajo de 60 latidos por minuto. Las bradiarritmias son un conjunto de alteraciones comunes, sobre todo en personas más mayores, que pueden llegar a ser una urgencia vital dependiendo del tipo de bradiarritmia que padezca el paciente.
Tipos de bradiarritmia
Bradicardia sinusal : enlentecimiento del impulso eléctrico cardíaco que produce el marcapasos del corazón o seno auricular. Puede ser secundaria a una patología o producirse en corazones normales.
Bloqueo auriculoventricular : es la alteración de la conducción de un impulso eléctrico del corazón, de forma transitoria o permanente, desde las aurículas a los ventrículos, debido a un defecto anatómico o funcional del sistema de conducción (seno auriculoventricular). Existen cuatro grados de bloqueo auriculoventricular (primer grado, segundo y tercer grado o bloqueo completo), según la severidad del bloqueo.
Bloqueos del sistema de conducción intraventricular : bloqueos de rama (izquierda y/o derecha) y fasciculares. Se trata de un retraso en la conducción de los impulsos eléctricos a través del sistema de conducción que existe dentro de los ventrículos, formado por dos “cables” llamados haz de HIs (rama izquierda y derecha), y otros más pequeños llamados fascículos de Purkinje, que llevan la información dentro del músculo de los ventrículos cardíacos.
Enfermedad del seno : se produce una alteración en la conducción y producción del impulso a nivel del nodo sinusal (marcapasos del corazón situado en la aurícula derecha), debido al envejecimiento del tejido cardíaco o por el padecimiento de enfermedades como infartos cardíacos, infecciones, hipotiroidismo…etc.
Causas de la bradiarritmia
La bradiarritmia puede tener su orígen en un fallo en la generación del impulso eléctrico del corazón , cuando las células del marcapasos propio del corazón (seno auricular) no funcionan adecuadamente, lo que se da en procesos degenerativos.
Que exista un fallo en la propagación del impulso eléctrico o falta de su transmisión normal a través del sistema de conducción del corazón (de sus “cables”).
Síntomas de la bradiarritmia
Los síntomas que aparecen en los pacientes con bradiarritmias pueden ser permanentes o intermitentes. A veces las bradiarritmias no producen ningún síntoma.
Los pacientes pueden presentar mareos , presíncopes o síncopes (pérdida de conocimiento), sensación de aturdimiento, fatiga, incapacidad o letargo mental , sensación de falta de aire, dolor en el pecho (angina cardíaca), insuficiencia cardíaca con aparición de edemas en las piernas…etc.
Tratamiento de la bradiarritmia
En casos de urgencia y necesidad, las bradiarritmias pueden tratarse con la administración de fármacos como la Atropina o la Adrenalina , entre otros.
Habitualmente, el tratamiento definitivo de una bradiarritmia es la colocación de un marcapasos en el corazón.
Pruebas complementarias del diagnóstico de la bradiarritmia
Para realizar el diagnóstico concreto del tipo de bradiarritmia que padece un paciente es preciso realizarle un electrocardiogram a. A través del trazado que se observa en él, los médicos diagnostican cuál es el problema.
Para la ampliación del estudio y valoración de las posibles causas, los médicos suelen solicitar al paciente la realización de otras pruebas, como una analítica básica de sangre (hemograma y bioquímica) que incluya iones y función tiroidea, la realización de una radiografía de tórax , y la determinación de niveles de fármacos que pueda estar tomando el paciente y que puedan ser el orígen de la bradiarritmia.
Además, en determinados casos, para apoyar y ayudar a determinar el diagnóstico de la bradiarritmia se pueden realizar otras pruebas como ecocardiograma, holter cardíaco, o estudio electrofisiológico.
Factores de riesgo que pueden desencadenar la bradiarritmia
Los factores de riesgo que pueden influir en la aparición de una bradiarritmia son la edad , padecimiento de enfermedades cardíacas como infartos , infecciones o enfermedades degenerativas , también el tener factores de riesgo cardiovascular como hipertensión, hipercolesterolemia o diabetes, padecer patologías que provocan un desequilibrio en los iones de la sangre (potasio, sodio, calcio…etc), consumir drogas como el tabaco, el alcohol, o fármacos que pueden desencadenar alteraciones del impulso eléctrico del corazón. Por último, otro factor puede ser realizar ejercicio físico de manera constante e intensa.
Complicaciones de la bradiarritmia
Pérdida de conocimiento con traumatismos que pueden llegar a ser graves (traumatismo craneoencefálico, fracturas óseas, heridas severas…etc.)
Paro cardíaco y muerte.
Insuficiencia cardíaca congestiva avanzada.
Crisis de Adam Stokes: pérdida de conocimiento que a veces se acompaña de convulsiones y relajación de esfínteres debida a una asistolia (falta de latidos) u otra arritmia de corta duración.
Aparición de otras arritmias graves como la taquicardia ventricular o la fibrilación ventricular.
Prevención de la bradiarritmia
Prevención de los factores de riesgo cardiovascular con la realización de ejercicio físico regular y mantener una dieta sana y equilibrada.
Evitar el consumo de tóxicos como el alcohol, el tabaco y otras drogas.
Controlar los posibles efectos secundarios de los fármacos que precise tomar el paciente.
Especialidades a las que pertenece la bradiarritmia
La bradiarritmia puede ser detectada y diagnosticada por varios especialistas médicos: el médico de familia, el cardiólogo, el intensivista, el médico internista…etc. Aunque el diagnóstico final y el tratamiento, en la mayoría de los casos, es el cardiólogo el especialista encargado de realizarlo.
Preguntas frecuentes:
¿Qué es un bloqueo en el corazón?
El bloqueo cardíaco hace referencia a la alteración del sistema de conducción del impulso eléctrico del corazón. Se puede producir una alteración del nodo auriculoventricular encargado de transmitir ese impulso que viene desde las aurículas hacia los ventrículos, lo que se denomina bloqueo auriculoventricular, que puede ser de primer, segundo o tercer grado, según la alteración y gravedad de interrupción del impulso eléctrico.
¿Qué son las taquiarritmias?
Las taquiarritmias son un conjunto de alteraciones del ritmo del corazón en las cuales se produce una aumento patológico de la frecuencia del ritmo de contracción de este (latidos cardíacos) por encima de 100 latidos por minuto.
¿Qué es un bloqueo AV completo?
El bloqueo AV o auriculoventricular completo, es un trastorno en el que los impulsos eléctricos del corazón que provienen de las aurículas no son conducidos en absoluto a los ventrículos por mal funcionamiento del nodo auriculoventricular, que es una estación nerviosa existente entre las aurículas y los ventrículos que funciona a modo de “segundo marcapasos” del corazón.
¿Qué es un bloqueo de la rama derecha o de la rama izquierda?
Es la interrupción de la transmisión del impulso eléctrico del corazón a través de una parte del sistema de conducción del corazón llamado sistema haz de His , que transmite el impulso a través de dos “cables” al ventrículo derecho e izquierdo. Dependiendo de en qué “cable” o rama esté alterado la conducción del impulso, se dice que existe un bloqueo de rama derecha o izquierda.
¿Cuál es la arritmia más peligrosa?
Dentro de las bradiarritmias, un bloqueo auriculoventricular completo y de las taquiarritmias, una fibrilación ventricular, ya que ambas pueden producir la muerte del paciente de forma inminente.

Enfermedad
Balanitis
¿Qué es la balanitis?
La balanitis es una inflamación del glande , parte más extrema del pene, que muy frecuentemente se asocia a la afectación del prepucio, piel que lo recubre, denominándose en este caso balanopostitis. Es una enfermedad que se produce de forma más frecuente en varones no circuncidados . La gravedad de esta enfermedad depende de la causa que la origine y siempre debe ser consultada al médico para instaurar el tratamiento óptimo lo más rápido posible y así evitar complicaciones.
Tipos de balanitis
La balanitis puede estar causada por i nfecciones producidas por distintos microorganismos . Así, se pueden diferenciar balanitis por candidiasis, infección frecuente producida por un hongo, balanitis producidas por bacterias llamadas anaerobias o aerobias (según si pueden vivir en un medio con oxígeno o sin él), o por una infección bacteriana que produce la sífilis, enfermedad de transmisión sexual.
También pueden producirse por infecciones víricas como es el caso del virus del papiloma humano (VPH), o por el virus del herpes simple (VHS). Otro tipo de enfermedad de transmisión sexual que puede producir balanitis es la tricomoniasis, infección producida por un microorganismo del grupo de los protozoos.
Por otro lado, están las balanitis llamadas inflamatorias . Dentro de este grupo se encuentra la balanitis xerótica obliterans o liquen escleroso, producida por irritación crónica de la piel del prepucio.
También puede producir balanitis el liquen plano, que es un trastorno inflamatorio crónico producido por una alteración del sistema inmune (de defensa). La balanitis de Zoon (de células plasmáticas) es otro tipo producido por irritación crónica. Enfermedades inflamatorias que pueden afectar al prepucio son la psoriasis u otra enfermedad llamada síndrome de Reiter, que es una artritis que se puede manifestar también afectando a la piel y a la mucosa, produciendo en este caso la balanitis circinada.
También se pueden producir balanitis por reacciones alérgicas o irritantes , por dermatitis seborreica o por lesiones producidas por la aplicación de un determinado fármaco (exantema fijo medicamentoso).
Por último, se describen balanitis consideradas lesiones premalignas o precursoras de lesiones tumorales malignas . Así, existen la Eritroplasia de Queyrat, la enfermedad de Bowen o la Papulosis Bowenoide. En este tipo de balanitis se producen alteraciones de las células del glande desencadenadas por distintas causas (irritaciones crónicas, infecciones víricas, mala higiene, etc.)
Causas de la balanitis
La balanitis se produce generalmente por irritación local o traumatismo y, con mayor frecuencia, de forma secundaria a una infección por una higiene inadecuada o por dificultad para la retracción del prepucio (fimosis). También por el lavado frecuente con jabones que contengan sustancias que producen irritación.
Síntomas de la balanitis
Según el tipo de balanitis que se padezca, los síntomas pueden variar ligeramente.
Síntomas de las balanitis infecciosas : lesiones rojizas en la mucosa del glande (“piel” que lo recubre), vesículas (ampollas pequeñas), úlceras (erosiones), secreción blanquecina o verrugas, inflamación o edema, dependiendo del tipo de microorganismo que lo produzca. Además los síntomas pueden ir acompañados en algunos casos de aparición de adenopatías inguinales (ganglios o bultos en la zona inguinal).
Síntomas de las balanitis inflamatorias : picor y a veces dolor. Las lesiones en el glande pueden variar dependiendo del tipo de balanitis, por ejemplo, en el liquen escleroso, aparecen lesiones de coloración grisácea o blanquiazules en el glande y/o en la superficie interna del prepucio. En el liquen plano aparecen lesiones planas y elevadas, a veces lineales y blanquecinas y se pueden ulcerar.
Síntomas de la balanitis de Zoon : una o varias lesiones redondeadas rojo anaranjadas y brillantes.
Síntomas de la balanitis por psoriasis : aparece en varones circuncidados como lesiones rojas escamosas y en no circuncidados como lesiones rojas satinadas.
Síntomas de la balanitis circinada : lesiones blanco-grisáceas y de bordes blanquecinos.
Síntomas de la balanitis de tipo alérgico o irritante : lesiones en la zona de exposición al fármaco o agente donde se ha aplicado o ha tenido contacto con la sustancia causante. Aparece enrojecimiento y edema del glande con picor, y además a veces pequeñas vesículas y secreción.
Las lesiones premalignas suelen ser con bordes irregulares, rojos y frecuentemente se ulceran, a veces se endurecen y pican, duelen o sangran. Varían según el tipo de balanitis y para diferenciarlas se deben de estudiar y analizar las alteraciones celulares para la correcta diferenciación.
Tratamiento de la balanitis
El tratamiento de la balanitis depende de la causa que lo origina.
En el caso de la balanitis de origen infeccioso, el tratamiento suele ser a base de cremas antibióticas (contra las bacterias) o antifúngicas (contra los hongos), que se aplican a nivel tópico sobre el glande, o bien se tratan con antibióticos, antifúngicos y antivirales tomados por vía oral, en dosis únicas o en pautas de varios días dependiendo del fármaco.
En la sífilis sin embargo, el tratamiento antibiótico de elección (penicilina) se administra con una única inyección por vía intramuscular.
En el caso de las balanitis producidas por el virus del papiloma humano, al no haber fármacos antivíricos específicos, se suelen utilizar otros tratamientos tópicos que modifican la respuesta del sistema inmune ( Imiquimod ) o quimioterápicos tópicos con acción antivírica ( Podofilotoxina ).
En las balanitis de origen inflamatorio, el tratamiento de elección suele ser cremas de corticoides de moderada a alta potencia con aplicación tópica sobre el glande en distintas pautas, acompañadas, cuando se asocian a una infección, de tratamientos tópicos antifúngicos o antibióticos.
En los casos de balanitis consideradas como lesiones premalignas, el tratamiento de elección es la extirpación de la lesión con cirugía , láser, crioterapia (tratamiento con frío) o con terapia fotodinámica (administración de un fármaco fotosensible con posterior aplicación de una luz específica que actúa sobre la lesión).
Pruebas complementarias para el diagnóstico de la balanitis
En muchos de los tipos de balanitis el diagnóstico se realiza por la anamnesis (preguntas realizadas por el médico) y la exploración física, sin precisar ningún tipo de prueba complementaria para tener la sospecha diagnóstica.
En otros casos se realizan pruebas como la toma de muestras para realizar cultivos microbiológicos y detectar el agente (virus, hongo o bacteria) que produce la infección.
En otras ocasiones se debe realizar la toma de una muestra de tejido o biopsia para analizarlo en el laboratorio de anatomía patológica y determinar las características de las alteraciones celulares que producen la enfermedad y así ayudar al diagnóstico definitivo.
En las balanitis infecciosas es preciso a veces solicitar un análisis de sangre para determinar la serología (para detectar el tipo de agente que produce la infección).
Factores desencadenantes y de riesgo de la balanitis
Los factores que pueden favorecer la aparición de una balanitis son: mala higiene , exposición crónica a la orina, dificultades para la retracción del prepucio o fimosis, irritación local con sustancias (jabones, lubricantes, látex de preservativos, detergentes, medicamentos tópicos… etc), traumatismos, relaciones sexuales de riesgo , padecimiento de diabetes o patologías que afectan al sistema inmune .
Complicaciones de la balanitis
Cronificación de la balanitis.
Transmisión de enfermedades a parejas sexuales si no se usa protección.
Desarrollo de lesiones tumorales malignas tras la evolución de infecciones o lesiones celulares del glande que evolucionan desfavorablemente.
Prevención de la balanitis
Una adecuada higiene y limpieza del glande y el prepucio es fundamental.
Evitar la exposición crónica a la orina con un secado completo y limpieza después de cada micción.
La circuncisión es un factor protector para no padecer balanitis.
Relaciones sexuales con medidas de prevención para la trasmisión de enfermedades con el uso de preservativos .
Identificar sustancias que producen alergia o irritación de la zona y no volverlas a usar.
Utilización de jabones y detergentes suaves que no alteren la piel ni la mucosa.
Especialidades a las que pertenece la balanitis
Cuando un paciente tiene síntomas y lesiones producidas por la balanitis puede consultar a al médico de familia, al urólogo y, en determinados casos, ser orientado por el médico de familia y el dermatólogo, para que le evalúen, le diagnostiquen e indiquen el tratamiento adecuado.
Preguntas frecuentes:
¿Qué crema se usa para la balanitis?
En el tratamiento de la balanitis se pueden utilizar distintas cremas de aplicación tópica , directamente sobre el glande, utilizadas según la causa que produzca la enfermedad. En su composición pueden tener fármacos antifúngicos (como el Clotrimazol ), bactericidas (como el Metronidazol ), corticoides (como la Betametasona ) o inmunomoduladores (como el Imiquimod ).
¿Qué es la balanitis aguda?
La balanitis aguda es aquella que se presenta con escasos días de evolución . La denominación de una patología como aguda o crónica se diferencia únicamente por el tiempo de evolución de la enfermedad.
¿Qué es la postitis?
La postitis es la inflamación del prepucio , que es la piel que recubre el glande. Habitualmente va asociada a la inflamación del glande, lo que se denomina balanopostitis.
¿Qué es la fimosis?
La fimosis en la imposibilidad de bajar completamente el prepucio y exponer el glande totalmente.
¿Se puede prevenir la balanitis practicando una circuncisión?
Sí, los hombres circuncidados tienen una prevalencia 68% menor de balanitis que los hombres que no lo están.

Enfermedad
Anafilaxia
¿Qué es la anafilaxia?
La anafilaxia, también conocida como shock anafiláctico, es una reacción alérgica grave que puede poner en riesgo la vida de una persona. Puede ocurrir en cuestión de segundos o minutos de exposición a algo a lo que se es alérgico.
La incidencia se estima en el 1% de la población, a pesar de que las enfermedades alérgicas han aumentado. La anafilaxia no es una enfermedad común, pero le puede pasar a cualquier tipo de persona, ya sea pequeña o adulta, que tenga alguna alergia a algún alimento, medicamento o a la picadura de cualquier insecto, como por ejemplo la picadura de abeja. Es una patología grave que requiere de tratamiento inmediato.
Tipos de anafilaxia
La anafilaxia se clasifica en leve, moderada y severa:
Anafilaxia leve : se produce cuando hay síntomas en la piel, nariz, ojos y asma leve.
Anafilaxia moderada : además de los síntomas anteriores, los síntomas respiratorios son más intensos, con sibilancias (pitidos en el pecho), tos perruna y cierta dificultad respiratoria.
Anafilaxia severa : los síntomas respiratorios son graves, con cianosis (coloración azul o lívida de la piel y de las mucosas debido a la oxigenación deficiente de la sangre), caída de la saturación de oxígeno, pérdida de conciencia, hipotensión, pérdida del ritmo del corazón, o incluso parada cardiaca.
Causas de la anafilaxia
El sistema inmunitario genera anticuerpos que protegen al paciente contra las sustancias extrañas. Esto es bueno cuando una sustancia extraña es dañina, como algunas bacterias o virus. Sin embargo, el sistema inmunitario de algunas personas reacciona de manera exagerada a ciertas sustancias que normalmente no causan una reacción alérgica. En general, los síntomas de las alergias no ponen en riesgo la vida, pero una reacción alérgica grave puede provocar anafilaxia.
En el caso de los niños, los desencadenantes más frecuentes de la anafilaxia son las alergias alimentarias . Algunos desencadenantes de anafilaxia para los adultos son: determinados medicamentos, entre ellos, antibióticos, aspirina y otros analgésicos, picaduras de abejas, avispas, avispones, hormigas rojas y el látex .
Síntomas de la anafilaxia
Los síntomas de anafilaxia habitualmente se manifiestan minutos después de la exposición a un alérgeno. Los síntomas de la anafilaxia incluyen: reacciones cutáneas como urticaria, picazón y palidez o enrojecimiento de la piel , molestia u opresión en el pecho, sensación de ansiedad, presión arterial baja, constricción de las vías respiratorias e inflamación de la lengua o de la garganta, sibilancias y/o dificultad para respirar, náuseas y vómitos, pulso débil y acelerado e incluso pérdida del conocimiento.
Tratamiento de la anafilaxia
La anafilaxia es una situación de emergencia que necesita atención médica inmediata. En caso de presentarse un shock anafiláctico se deberá actuar con la mayor rapidez posible, aplicando un tratamiento con adrenalina (es una hormona y un neurotransmisor que incrementa la frecuencia cardíaca, contrae los vasos sanguíneos y dilata las vías aéreas).
Además se suelen indicar antihistamínicos y corticoides para acelerar la recuperación del paciente.
Las personas que han sufrido algún episodio de anafilaxia o tienen algún proceso alérgico grave deben llevar consigo un kit de adrenalina autoinyectable de fácil aplicación.
Si se está con alguien que está teniendo una reacción alérgica y muestra signos de choque, es importante actuar de forma rápida. Observar si tiene la piel pálida, fría y sudorosa, el pulso débil o acelerado, dificultad para respirar; desorientación y pérdida de conocimiento, etc. Debe llamar inmediatamente a los servicios de emergencias y asegurarse de que la persona esté recostada y elevar las piernas, controlar el pulso y la respiración y, de ser necesario, practicar reanimación cardiopulmonar u otras medidas de primeros auxilios.
Si las picaduras de insectos son las causantes de desencadenar reacciones anafilácticas, una serie de vacunas contra la alergia o inmunoterapia pueden reducir la respuesta alérgica del organismo y prevenir una reacción grave en el futuro.
Pruebas complementarias del tratamiento para la anafilaxia
En primer lugar el médico hará preguntas sobre reacciones alérgicas previas, como por ejemplo reacciones a determinados alimentos, al látex, a medicamentos o picaduras… etc. Para ayudar a confirmar el diagnóstico es probable que realicen al paciente un análisis de sangre para medir la cantidad de cierta enzima (tripsina), que puede estar elevada hasta tres horas después de la anafilaxia. También es probable que realicen exámenes para detectar alergias mediante pruebas cutáneas o análisis de sangre para ayudar a determinar el desencadenante.
Factores desencadenantes de la anafilaxia
En el caso de los niños, los desencadenantes más frecuentes de la anafilaxia son las alergias alimentarias. Algunos desencadenantes de anafilaxia para los adultos son: determinados medicamentos, entre ellos, antibióticos, aspirina y otros analgésicos, picaduras de abejas, avispas, avispones, hormigas rojas y el látex.
Factores de riesgo de la anafilaxia
No se conocen muchos factores de riesgo de la anafilaxia, pero algunos podrían aumentar la probabilidad de padecerlas. Entre los factores de riesgo están la anafilaxia previa, si se tuvo un choque anafiláctico una vez, es probable que vuelva a suceder , y además las reacciones futuras podrían ser más graves que las primeras. Otro factor de riesgo es la alergia o el asma, las personas que tienen cualquiera de estos trastornos se encuentran en mayor riesgo de padecer anafilaxia.
Complicaciones de la anafilaxia
Sin tratamiento rápido, la anafilaxis puede tener complicaciones como:
Obstrucción de las vías aéreas.
Paro respiratorio.
Paro cardíaco.
Shock.
Prevención de la anafilaxia
La mejor manera de prevenir la anafilaxia es evitar el contacto con las sustancias que causan esta reacción grave. Otras medidas de prevención incluyen:
Usar un collar o un brazalete de advertencia médica para indicar que el paciente es alérgico a algún medicamento específico u otras sustancias.
Si se es alérgico a los insectos que pican, es importante tener precaución cuando se está cerca de alguno.
Tener disponible un kit de urgencia con los medicamentos recetados en todo momento.
Se recomienda llevar uno e incluso dos autoinyectores de adrenalina , para posibles ataques.
Especialidades a las que pertenece la anafilaxia
La anafilaxia pertenece a la especialidad de Alergología. Los alergólogos son expertos en el tratamiento del asma y las alergias.
Preguntas frecuentes:
¿A qué se puede ser alérgico?
Se puede ser alérgico a muchas cosas, todo dependerá del organismo de la persona. Las reacciones alérgicas más comunes son a determinados alimentos, a picaduras, al polen o al polvo y a medicamentos.
¿Puedo desarrollar una alergia en cualquier momento de mi vida?
Sí, se puede desarrollar una alergia en cualquier momento. La mayoría de las reacciones alérgicas que surgen de adultos están relacionadas con la alimentación. Lo más frecuente es desarrollarlas en los dos primeros años de vida , pero un 10% aparecen a partir de los 8 años de edad, e incluso en la vida adulta.
¿Son dolorosas las pruebas de la alergia?
No, las pruebas de alergia no son dolorosas, la mayoría son parecidas a cuando te toman una muestra de sangre.
¿Qué relación tiene la atopia con la alergia?
Una persona, cuando tiene una alergia, tiene una reacción concreta frente a una sustancia o un alérgeno; sin embargo, una persona atópica es aquella que tiene predisposición o facilidad a desarrollar alergia a diferentes sustancias a lo largo de su vida.
¿Qué relación tiene el asma con la alergia?
Ambos problemas tienen relación. Los alérgenos, como el polen o la alternaria, afectan, y mucho, a los pacientes asmáticos porque no solo son una de las principales causas de asma, sino que también son uno de los desencadenantes más frecuentes de una crisis asmática.

Enfermedad
Afasia
¿Qué es la afasia?
La afasia es un trastorno del lenguaje caracterizado por una dificultad de producir o comprender el lenguaje tanto escrito como hablado . Está provocada por una lesión cerebral en una persona que anteriormente podía hablar con normalidad. Puede causar problemas con cualquiera o todas las siguientes destrezas: la expresión, la comprensión, la lectura y la escritura. La edad media en que suele presentarse este problema es a los 60 años, es decir, que la mayoría de las personas que tienen afasia son adultos de mediana edad o mayores, pero cualquier persona puede tenerla incluso los niños pequeños. Afecta más a hombres que a mujeres, y aproximadamente una de cada 1 de cada 3 personas se ven afectadas por una pérdida prolongada del habla, y es más común en los adultos que sufrieron un derrame. El tipo de afasia que se presenta y la gravedad de la misma dependerán de la parte del cerebro que sufrió el daño y de la magnitud del mismo.
Tipos de afasias
Los tipos de afasia que podemos destacar van a depender del área del cerebro que esté afectada, como son:
Afasia Motora : es también llamada afasia de broca, y se caracteriza por una expresión verbal muy afectada y una compresión mejor aunque también está afectada.
Afasia sensorial : es también llamada afasia de Wernicke, y es un tipo de afasia que se caracteriza por grandes problemas para recordar las palabras y algunas dificultades en la compresión, las personas que la padecen pueden repetir palabras u oraciones sin problemas aunque no las entiendan.
Afasia global : se produce cuando están gravemente afectadas tanto las funciones expresivas como receptivas del lenguaje, la comprensión está muy dañada. Es decir, en este trastorno la mayoría de las veces se ven afectadas todas las áreas del lenguaje del habla, de la escritura y de la lectura.
Afasia de conducción : se caracteriza por tener problemas en la repetición de las palabras u oraciones, mientras que el habla espontánea no presenta alteración evidente.
Afasia amnésica : afecta al recuerdo de las palabras, es decir, las personas que sufren este tipo de afasia tienen problemas para encontrar palabras, producen largas pausas al hablar y cortar las frases en discursos con fluidez normal.
Afasia anómica : en este tipo de afasia el paciente tiene dificultad para usar las palabras correctas para describir objetos, lugares o eventos.
Causas de la afasia
La causa más frecuente de afasia es el daño cerebral que resulta de un accidente cerebrovascular , es decir, el bloqueo o la rotura de un vaso sanguíneo en el cerebro. La falta de presencia del suministro de sangre al cerebro produce la muerte de las células cerebrales o daño en las regiones encargadas de controlar el lenguaje.
El daño cerebral producido por una lesión grave en la cabeza, es decir, un traumatismo craneoencefálico, un tumor, una infección del sistema nervioso o un proceso degenerativo también puede producir afasia. En estos casos, la afasia generalmente ocurre con otros tipos de problemas cognitivos, como problemas de memoria o confusión.
Síntomas de la afasia
Entre los síntomas que puede presentar una persona con afasia están:
Hablar con oraciones cortas o incompletas, decir palabras irreconocibles.
Escribir o decir oraciones sin sentido.
Sustituir una palabra o un sonido por otro, no comprender conversaciones de otras personas.
Reducción del lenguaje, se anula la capacidad de comprensión
Tratamiento de la afasia
Si el daño cerebral es leve, el paciente puede recuperar las habilidades del lenguaje sin tratamiento alguno. Sin embargo, la mayoría de los pacientes se somete a la terapia del habla y del lenguaje para recuperar sus habilidades y complementar sus experiencias de comunicación.
Existen numerosos tipos de tratamiento para las personas con afasia. El tipo de tratamiento dependerá de las necesidades y los objetivos del paciente. En la actualidad, se están estudiando ciertos medicamentos para el tratamiento de la afasia. Se trata de medicamentos que pueden aumentar el flujo sanguíneo al cerebro, mejorar la capacidad de recuperación de este, o ayudar a reemplazar las sustancias químicas agotadas en el mismo.
Pruebas complementarias al tratamiento de la afasia
Para el diagnóstico de la afasia se deberá realizar una resonancia magnética o tomografía computarizada para confirmar la lesión en el cerebro y conocer su ubicación exacta. Por lo general, el médico también evalúa la capacidad de comprender y producir el lenguaje, haciendo pruebas para ver cómo el paciente sigue órdenes, contesta preguntas, nombra objetos y mantiene una conversación.
Factores desencadenantes de la afasia
El factor principal desencadenante de la afasia es una lesión cerebrovascular y los traumatismos craneoencefálicos principalmente en niños. Hemos de tener en cuenta además los derrames cerebrales y los tumores, y también enfermedades degenerativas como el Alzheimer .
Factores de riesgo de la afasia
Los factores de riesgo más comunes de la afasia son: edad, sexo, hipertensión arterial, diabetes mellitus, tabaquismo, alcoholismo, obesidad y colesterol.
Complicaciones del tratamiento de la afasia
La afasia puede generar numerosos problemas en la calidad de vida porque la comunicación es una parte importante de esta. La dificultad en la comunicación puede afectar a numerosos aspectos de la vida de los pacientes. Entre estos aspectos están:
El trabajo.
Las relaciones familiares.
Las relaciones sociales.
El funcionamiento diario.
Prevención de la afasia
Es un trastorno neurológico que ocurre de repente, sin aviso, aunque no se puede evitar. Pero se puede prevenir de la siguiente manera:
Reducir el riesgo de padecer arteriosclerosis, ya que los accidentes vasculares (ictus) generalmente aparecen como consecuencia de la misma.
Evitar valores elevados de la tensión arterial y del colesterol.
Evitar el sobrepeso.
Realizar deporte.
Dejar de fumar.
Tratar de evitar las caídas y los golpes en la cabeza, usando protección.
Especialidades a las que pertenece la afasia
En las afasia, el diagnóstico debe ser hecho por el neurólogo, que es quien atiende las enfermedades del cerebro y del sistema nervioso. Pero el profesional idóneo para la rehabilitación del lenguaje es el logopeda, que es quien se encarga de evaluar, diagnosticar y tratar los problemas del lenguaje.
Preguntas frecuentes:
¿Qué es la afasia sensitiva?
La afasia sensitiva es un tipo de afasia que se caracteriza por el lenguaje fluido , con parafasias de distinto tipo y una severa afectación de la comprensión .
¿Qué es la afasia motora?
La afasia motora es un tipo de afasia no fluida o expresiva y se caracteriza por patrones de articulación del habla difíciles de entender. Se caracteriza por la casi imposibilidad para lograr una producción verbal fluida.
¿Qué es la afasia de broca?
La afasia de broca o afasia motora, se caracteriza por una e xpresión verbal muy afectada y una compresión mejor , pero que también está afectada. Puede resultar de una lesión que afecta principalmente el lóbulo frontal del cerebro. Es común que las personas con afasia de Broca tengan debilidad o parálisis del brazo y la pierna derecha. Esto es porque el lóbulo frontal donde está la lesión también controla los movimientos del cuerpo.
¿Qué diferencia hay entre afasia y disartria?
La diferencia entre afasia y disfasia es que la afasia es un trastorno del lenguaje caracterizado por una dificultada para producir y comprender el lenguaje tanto escrito y hablado, mientras que la disartria es un trastorno del habla caracterizado por dificultades en todos los niveles del habla . Afecta la lengua, los labios, el paladar, las cuerdas vocales, la laringe y la respiración.
¿Qué es la afasia de Wernicke?
La afasia de Wernicke puede resultar de un daño al lóbulo temporal del cerebro. Las personas con afasia de Wernicke pueden hablar en oraciones largas y completas que no tienen sentido , añadiendo palabras innecesarias e incluso inventando palabras.

Enfermedad
Aplastamiento Vertebral
¿Qué es un aplastamiento vertebral?
Un aplastamiento vertebral, también conocido como fractura por compresión vertebral, es una fractura de las vértebras , que son los huesos de la columna vertebral, causada por compresión, aplastamiento o presión excesiva de un hueso de la columna vertebral contra otro y muy frecuentemente por movimientos de flexión del tronco. Son más frecuentes en personas mayores de 65 años, sobre todo en mujeres con osteoporosis, y en algunas ocasiones provocadas por la menopausia debido a que se tienen los huesos más débiles y menos masa ósea (osteoporosis). También se produce en los hombres, aunque en proporción más baja. Es una enfermedad común y si no se tratan las causas puede ser grave.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Causas de un aplastamiento vertebral
Un aplastamiento de vértebras se produce por la presión excesiva del cuerpo vertebral. La fractura se produce cuando se aplasta el cuerpo vertebral, causando que la parte anterior de la vértebra adquiera forma de cuña , lo que hace que el tejido óseo en el interior del cuerpo vertebral sea aplastado o se comprima. Existen tres causas principales, que son:
La osteoporosis : es una de las causas más comunes de este tipo de fracturas, es una una enfermedad en la cual los huesos se vuelven más frágiles, porque provoca una disminución en la cantidad de hueso mineralizado, es decir, se pierde calcio y otros minerales principalmente con la edad, haciendo los huesos más susceptibles a las fracturas. Cualquier hueso puede verse afectado, pero empieza por la columna vertebral dorsal baja.
Traumatismo : las fracturas por compresión debido a un traumatismo, el cual puede ser causado por una caída, un salto fuerte, un accidente automovilístico, o cualquier otro trauma que pueda afectar la columna vertebral.
Tumores : el cáncer se extiende a la columna vertebral y debilita gradualmente su capacidad para soportar el peso de su propio cuerpo y soportar las tensiones normales, y puede llegar a destruir la vértebra. La mayoría de los tumores que la afectan son secundarios, es decir, que se diseminaron al hueso desde alguna otra parte. También hay tumores que comienzan en la columna, como el mieloma múltiple (es un tipo de cáncer de la médula ósea).
Síntomas de un aplastamiento vertebral
Los síntomas de un aplastamiento vertebral son: dolor, que puede variar de leve a grave, y por lo general empeora con el movimiento, por ejemplo al caminar, y no se siente al descansar. También en las fracturas por compresión el dolor es intenso y se siente más en la parte media o baja de la columna vertebral y en ocasiones se siente como si fueran puñaladas. Si hay afectación medular pueden existir parestesias (entumecimiento y hormigueo) y debilidad para la movilidad de brazos y las piernas. También puede haber pérdida de altura de la columna, postura encorvada o cifosis (curvatura anormal de la columna vertebral) y estreñimiento.
Tratamiento de un aplastamiento vertebral
El tratamiento para un aplastamiento vertebral debe incluir analgésicos de tipo AINES (antiinflamatorios no esteroideos) y reposo absoluto. Estos tienen como objetivo aliviar el dolor y en ocasiones curar la afección.
Otros tratamientos pueden incluir corsés para la espalda, pero estos pueden debilitar los huesos y ocasionar más riesgo de fracturas, sumados a fisioterapia para mejorar los movimientos y la fuerza alrededor de la columna, y un medicamento llamado Calcitonina que ayuda aliviar el dolor óseo.
Si la curación no se produce, puede requerirse un tratamiento quirúrgico, los más recomendados para las fracturas de compresión son:
Vertebroplastia : es un procedimiento mínimamente invasivo en el cual se inyecta cemento especial en el cuerpo vertebral roto. Este se utiliza principalmente para aliviar el dolor intenso y mejorar la resistencia del cuerpo vertebral.
Cifoplastia : es un procedimiento mínimamente invasivo en el cual se desliza un tubo con un balón desinflado en el interior de la vértebra fracturada. Una vez dentro el balón se infla y luego se inyecta cemento óseo en el espacio formado por el balón.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Pruebas complementarias del tratamiento en un aplastamiento vertebral
Las pruebas diagnósticas en un aplastamiento de vertebras son: una radiografía de la columna vertebral anteroposterior y lateral, que puede mostrar al menos 1 vértebra comprimida más corta que las otras.
Otros exámenes que se pueden realizar, son: una prueba de densidad ósea para detectar osteoporosis y ver si los huesos están frágiles, una tomografía computarizada o una resonancia magnética , si existe sospecha de que la fractura esté ocasionada por un tumor o un traumatismo grave (accidente automovilístico, caída, etc), o para descartar afectación medular.
Factores de riesgo de un aplastamiento vertebral
Los factores de riesgo de un aplastamiento vertebral son:
Los traumatismos vertebrales (como caídas o accidentes automovilísticos).
Osteoporosis , enfermedad en la cual los huesos se vuelven frágiles porque pierden minerales esenciales como el calcio. La edad es más frecuente en la que se desarrolla esta enfermedad es en personas mayores de 60 años.
Múltiples fracturas.
Tumores: neoplasias sólidas que tienen mayor tendencia a hacer metástasis en hueso, por ejemplo cáncer de próstata, mama, riñón… etc y neoplasias hematológicas como el mieloma múltiple.
Complicaciones de un aplastamiento vertebral
Cifosis o joroba.
Sensibilidad sobre las vértebras o tejidos afectados.
Incapacidad de los huesos para fusionarse después de la cirugía.
Compresión de la médula espinal o de la raíz de un nervio.
Prevención de un aplastamiento vertebral
Tomar medidas para tratar y evitar la osteoporosis es la manera más efectiva para prevenir este tipo de fracturas como:
Tomar suplementos de calcio.
Realizar ejercicios de soporte de peso (como caminar), puede ayudar a evitar la pérdida ósea.
Una alimentación sana y equilibrada.
Evitar los traumatismos.
Especialidades a las que pertenece el aplastamiento vertebral
Las especialidades médicas a la que pertenece el aplastamiento vertebral, deben de trabajar en conjunto para ser tratadas. Son principalmente la traumatología, que trata las enfermedades y lesiones del aparato locomotor, acompañada de la reumatología, que también trata las enfermedades musculoesqueléticas y también se requerirán médicos rehabilitadores.
Preguntas frecuentes:
¿Cuáles son las vértebras más delicadas / peligrosas ante un aplastamiento vertebral?
Las vértebras más delicadas y peligrosas ante un aplastamiento vertebral son las dorsales y las lumbares.
¿Hay relación entre el aplastamiento vertebral y el estreñimiento?
Sí, existe relación entre la columna vertebral y el estreñimiento. El abdomen está conectado con la columna vertebral, que es el soporte óseo a la pared del cual se suspenden las vísceras abdominales, por lo que es posible que se produzca una fase de estreñimiento de forma inmediata a una fractura debido al hematoma (moratón) y al dolor que provoca un hueso roto. También a las posturas, ya que por causa de la lesión el paciente se doble sobre el abdomen. Estas tensiones sobre el abdomen provocan a su vez una tensión sobre las fascias abdominales , que son las “cuerdas” que sujetan los órganos y vísceras abdominales a la columna vertebral, principalmente a nivel dorsal y lumbar de la misma.
¿Qué es un aplastamiento vertebral osteoporótico?
Un aplastamiento vertebral osteoporótico es una f ractura del cuerpo de las vertebrales por compresión , que se produce por la fragilidad de los huesos y la pérdida de calcio y minerales ocasionado por la osteoporosis.
¿Cómo dormir con un aplastamiento vertebral?
Con un aplastamiento vertebral se debe dormir en un colchón firme. El paciente debe dormir sobre su espalda con una almohada debajo de sus rodillas . Esto disminuirá la presión de la espalda. También puede dormir de lado con una o las dos rodillas dobladas y una almohada entre ellas.
¿Un aplastamiento vertebral puede dejar paralítico?
Un aplastamiento vertebral solo puede dejar paralítica a una persona si afecta a la médula espinal.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.

Enfermedad
Angiodema
¿Qué es un angioedema?
El angioedema, conocido también como edema de Quincke o edema angioneurótico, es la presencia de tumefacción a nivel de la piel , del tejido submucoso y de las mucosas . Puede ser producido por procesos alérgicos o por procesos secundarios a toma de medicamentos. Cuando se produce por medicamentos se puede dar hasta en el 0,5 por ciento de los pacientes que toman AINES. El mayor riesgo de angioedema se presenta cuando este afecta a la glotis, ya que puede producir problemas respiratorios asociados. Es una enfermedad que puede ser grave si no se trata de modo adecuado.
Tipos de angioedemas
Los tipos de angioedemas son:
Angioedema hereditario : es un angioedema que se presenta de forma recurrente en forma de tumefacciones. Su origen está en el déficit del inhibidor de la esterasa (INH C 1).
Angioedema alérgico : es el que se produce por contacto con una sustancia a laq que el paciente tiene alergia, ya sea alimentaria o de otra índole.
Angioedema medicamentoso : es el angioedema que provocan ciertos fármacos como lo IECAS (por ejemplo el Enalapril ).
Causas del angioedema
Las causas pueden ser alergias a picaduras de insectos, a ciertos alimentos como frutas, huevo, leche… a los que el paciente es alérgico. Por la exposición a la luz, al sol, al frío, por enfermedades autoinmunes como el lupus, o por ciertos medicamentos antihipertensivos o antiinflamatorios.
Síntomas del angioedema
El síntoma principal del angioedema es la inflamación del tejido subcutáneo , que puede llevar asociada también la inflamación de la piel. Esta inflamación suele darse en los ojos y los labios, pero puede producirse también a nivel de la garganta, los pies y las manos presentando picor o dolor . Puede acompañarse de dolor abdominal y dificultad para respirar.
Tratamiento del angioedema
En primer lugar hay que tratar de evitar alérgenos conocidos . Si el proceso ya se ha producido, el uso de fármacos antihistamínicos, corticoides, adrenalina y, en caso necesario, inhaladores, que ayuden a abrir las vías respiratorias.
Pruebas complementarias del tratamiento de un angioedemas
Será necesario realizar una analítica sanguínea con recuento leucocitario en la que se busca un aumento de los eosinófilos. En la bioquímica se estudiarán las inmunoglobulinas E, que estarán elevadas en los casos de alergia.
También se realizan pruebas de alergia mediante prick test , en el cual se ponen pequeñas cantidades de sustancia al paciente en el brazo, dando lugar a una reacción alérgica localizada.
Factores desencadenantes del angioedema
El factor desencadenante es la descarga de histamina , que se produce en el organismo ante el contacto con una sustancia a la que el paciente tiene alergia.
Factores de riesgo del angioedema
El principal factor de riesgo es el contacto con la sustancia a la que el paciente presenta alergia: el frío, el calor, el sol, los alimentos, o los fármacos.
Complicaciones del angioedema
Dificultad respiratoria.
Insuficiencia respiratoria.
Prevención de un angioedema
Evitar contacto con sustancias que den alergia al paciente
Llevar adrenalina precargada que pueda ser inyectada en caso necesario.
Especialidades a las que pertenece el angioedema
El angioedema pertenece tanto al dermatólogo como al alergólogo.
Preguntas frecuentes:
¿Qué es un angioedema facial?
El angioedema facial es la inflamación que se produce en la cara, presentando especial afección en los ojos y a nivel de los labios,
¿Qué es un edema?
El edema es la inflamación que se produce en diferentes partes del cuerpo y que se debe a la presencia de líquido en el tejido intersticial, en el caso de edemas en miembros inferiores es un síntoma frecuente de insuficiencia cardíaca en el que se produce el acúmulo de líquido en los miembros inferiores, normalmente alrededor de los tobillos y hasta las rodillas. En el caso de infarto puede haber edema pulmonar, que es la presencia de líquido en los pulmones, lo que da lugar a que estos no funcionen de modo adecuado.
¿Qué es el edema de glotis?
El edema de glotis es la presencia de inflamación a nivel de la glotis. Esto da lugar a dificultades para respirar , ya que se produce una obstrucción de la vía respiratoria más o menos intensa, impidiendo el paso de aire hacia los pulmones. Pone en riesgo grave la vida del enfermo, precisando en ocasiones de la realización de una traqueotomía para permitir que el paciente siga respirando. Es una situación de urgencia vital que debe ser revertida en el menor tiempo posible, pudiendo ser necesaria la inyección de adrenalina subcutánea
¿Qué son la glotis y la epiglotis?
La glotis es la zona de la laringe donde se encuentran las cuerdas vocales . A través de ella pasa el aire hacia los pulmones.
La epiglotis es una zona cartilaginosa que se cierra cuando se traga , esto impide que la comida pueda deslizarse hacia los pulmones.
Por tanto la epiglotis bloquea la glotis evitando que el alimento pase a los pulmones. Cuando no estamos tragando, la epiglotis está levantada, y permite el paso de aire a los pulmones libremente.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia