Neumología
La especialidadArtículos especializados
Enfermedades
Síntomas
Otros contenidos
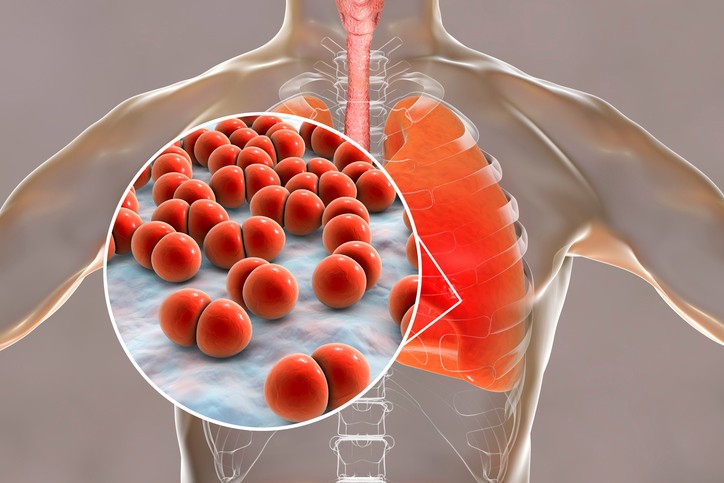
Enfermedad
Neumonía
¿Qué es la neumonía?
La neumonía es la infección del tejido pulmonar por bacterias o virus, y en pacientes inmunodeprimidos se puede producir también por hongos. También se conoce como pulmonía y tiene una incidencia de entre 7 y 15 casos por cada 1.000 habitantes. La edad avanzada se asocia a una mayor mortalidad por neumonía, pudiendo requerir ingreso hospitalario por la insuficiencia respiratoria que produce y está considerada una enfermedad moderadamente grave.
Tipos de neumonía
Los tipos de neumonía son:
Neumonia adquirida en la comunidad : es la que se adquiere fuera del ambiente hospitalario.
Neumonía nosocomial : es la que se adquiere en un hospital.
Neumonía típica : es la neumonía que se presenta con cuadro clínico típico de fiebre y tos productiva.
Neumonía atípica : suele presentarse con clínica atípica sin fiebre, tos no productiva y presencia de dolores articulares. El germen que la suele producir es la Legionella .
Causas de la neumonía
La causa es infecciosa, el germen más frecuente es el Neumococo , pero también se puede producir por Estafilococo aureus , Haemophilus influenzae y Legionella . Los virus de la varicela o la gripe pueden producir también neumonías y hongos como el Criptococo o el Aspergillus, pueden producir neumonías en personas inmunodeprimidas.
Síntomas de la neumonía
Los síntomas más comunes son: tos productiva, fiebre elevada, malestar general, dolor en el tórax y dificultad respiratoria. En los cuadros atípicos puede haber tos no productiva y dolores articulares asociados. En la exploración física se encontrará alteración del patrón normal de escucha de ruidos pulmonares.
Tratamiento para la neumonía
El tratamiento de la neumonía será en función del germen , de inicio se suele poner un antibiótico en función del germen más frecuente en la comunidad y de las resistencias antibióticas que estén presentes. Será necesaria una hidratación adecuada . En algunos pacientes mayores de 65 años o con otras enfermedades como problemas renales o diabetes, puede ser necesario el ingreso hospitalario y suministrar oxígeno al paciente.
Pruebas complementarias del tratamiento de la neumonía
El examen físico del paciente con una auscultación pulmonar será el inicio de sospecha , tras ello, se procede a hacer una radiografía de tórax, en caso de pacientes con ingresos hospitalario puede ser necesario realizar un cultivo de esputo que permita identificar al germen y proceder a poner tratamiento en función del mismo. Se suele completar con una analítica de sangre y detectar la cantidad de oxígeno en sangre arterial. En casos de neumonías complicadas o que no responden al tratamiento, puede realizarse una broncoscopia para examinar el pulmón y ver posibles obstrucciones. Tras cuatro o seis semanas de inicio del tratamiento antibiótico será necesario realizar una nueva radiología de tórax para comprobar la total resolución del proceso infeccioso.
Factores desencadenantes de la neumonía
El factor desencadenante de la neumonía es la infección por el germen que la produce , ya sea una bacteria, un virus o un hongo.
Factores de riesgo de la neumonía
Son factores de riesgo para neumonía estar esplenectomizado (sin bazo), los pacientes inmunodeprimidos, los afectados por VIH, pacientes con trasplantes y con enfermedades crónicas como la diabetes, procesos renales graves, con hepatopatías graves, con bronquitis crónicas y cardiopatías.
Complicaciones de la neumonía
Necrosis del tejido pulmonar.
Absceso pulmonar.
Sepsis.
Derrame pleural.
Dificultad respiratoria.
Prevención de la neumonía
Vacunación frente a Neumococo .
Vacunación antigripal.
Vacunación de varicela.
Lavado de manos.
No fumar.
Limpieza de filtros de aparatos de aire acondicionado de forma oportuna para evitar la neumonía por Legionella .
Especialidades a las que pertenece la neumonía
La neumonía puede ser controlada en casos que no precisen ingreso por el médico de familia, los casos que requieren ingreso hospitalario precisarán de seguimiento por el neumólogo.
Preguntas frecuentes
¿Cómo es un principio de neumonía?
Realmente el principio de neumonía no existe como tal , cuando hay una infección en un pulmón esto es un neumonía, que puede ser leve cuando la infección es en una pequeña zona pulmonar.
¿Qué es una pulmonía?
La pulmonía es la palabra vulgar para definir la neumonía , esto es, una infección pulmonar producida por un virus,una bacteria o un hongo.
¿Qué diferencia hay entre pulmonía y neumonía?
No hay diferencia entre pulmonía y neumonía, son dos palabras sinónimas que identifican las infecciones pulmonares.
¿Se puede tener neumonía en un solo pulmón?
La neumonía por regla general es de un solo pulmón , además, no suele afectar a todo el pulmón sino tan sólo a una parte del mismo. Las neumonías de los dos pulmones son una situación grave que suele hacer necesario el ingreso hospitalario del paciente.

Enfermedad
Bronquitis
¿Qué es la bronquitis?
La bronquitis es una inflamación de la mucosa bronquial (revestimiento de los bronquios, parte inferior del aparato respiratorio), debida a la acción de un agente irritante, alérgico o infeccioso. Es una patología más frecuente en niños y en personas fumadoras , aunque puede ocurrir en sujetos sanos. La incidencia de la bronquitis aguda es de 4,7% pacientes por año. Su gravedad depende de la afectación y del desarrollo de la enfermedad, y de si aparece en pacientes como una enfermedad de base, la enfermedad pulmonar obstructiva crónica (EPOC). Puede ser grave si la capacidad pulmonar y con ello la saturación de oxígeno en sangre, se ven disminuidos de forma importante. Su evolución y forma de presentación determinará el requerimiento de ingreso hospitalario o el tratamiento ambulatorio del paciente.
Tipos de bronquitis
Bronquitis aguda: episodio habitualmente autolimitado de unos 10 días de duración, producido por una infección que se inicia frecuentemente como un catarro o gripe que después produce tos con flemas.
Bronquitis crónica: es un tipo de enfermedad pulmonar obstructiva crónica (EPOC), enfermedad en donde se produce un daño con inflamación constante de la pared de los bronquios, con lo que se producen episodios de tos y abundante expectoración (flemas).
Causas de la bronquitis
La causa más frecuente de la bronquitis aguda son las infecciones por virus respiratorios ( influenza A y B , virus parainfluenza , virus respiratorio sincicial , rinovirus …etc.) Puede producirse también por una infección desarrollada por bacterias como la Mycoplasma pneumonia e o la Chlamydia pneumoniae .
La bronquitis crónica se desarrolla por el daño mantenido de sustancias como el humo del tabaco en la mucosa del aparato respiratorio. Además, existe una colonización de microorganismos (bacterias), de forma contínua en las vías aéreas inferiores, que genera una inflamación permanente de la mucosa de los bronquios. Esta inflamación constante favorece que bacterias (como Estafilococo pneumoniae , Haemophilus influenzae , o Branhamella catarrhalis ) o algunos virus (como rinovirus , adenovirus , o virus influenza) produzcan sobre-infecciones añadidas que desencadenen en episodios de agudización de la bronquitis crónica.
Síntomas de la bronquitis
La bronquitis aguda se inicia con un cuadro de infección de las vías respiratorias superiores, (catarro o gripe): dolor de garganta, fiebre, malestar general , congestión nasal y moqueo, dolores en las articulaciones y músculos. A este cuadro se le añade una tos con expectoración (flemas), mucosa que es persistente. La coloración de las flemas es blanquecina-transparente y de consistencia espesa y si se vuelven amarillento-verdosas puede ser debido a que se haya producido una infección bacteriana. Además, el paciente puede tener una autoescucha de ruidos respiratorios (sibilancias), sensación de presión en el pecho y fatiga, sobre todo cuando realice esfuerzos.
Habitualmente es un cuadro limitado que se resuelve en unos 10-15 días , aunque el paciente puede mantener una tos más seca (sin expectoración), durante semanas después de haberse resuelto la bronquitis.
En la bronquitis crónica se produce un cuadro clínico de reagudización del EPOC, con un aumento de la tos con mayor mucosidad, pudiendo aparecer pus en el esputo y mayor fatiga. En ocasiones también se puede acompañar de fiebre.
Tratamiento de la bronquitis
El tratamiento de la bronquitis aguda se dirige a aliviar los síntomas con la toma de analgésicos y antitérmicos , sumada a una adecuada hidratación. A veces se asocia la toma de fármacos antitusivos cuando existe una tos muy persistente y no hay mucha mucosidad. Solo si se sospecha que el orígen de la infección es bacteriano, se indica la toma de antibióticos por parte del médico. Si el paciente nota sensación de falta de aire y presenta sibilancias que escuchará el médico en la exploración y si, además, la saturación de oxígeno en la sangre baja de manera inadecuada, el médico le pautará al paciente un tratamiento que se administra por vía inhalatoria, con fármacos que ayudan a abrir los bronquios (broncodilatadores), para aliviar la sensación de falta de aire.
En el caso de bronquitis crónica en pacientes que han sido diagnosticadas de enfermedad pulmonar obstructiva crónica, el tratamiento casi siempre es la administración de fármacos por vía inhalada, que abren los bronquios e intentan bajar la inflamación (broncodilatadores, corticoides, etc.) En ocasiones, es preciso que el médico prescriba al paciente el uso de terapia con oxígeno.
Pruebas complementarias de la bronquitis
En pacientes con bronquitis aguda habitualmente no es preciso realizar ninguna prueba complementaria y solo con la exploración física , el médico puede realizar el diagnóstico.
En caso de complicaciones o en los pacientes con bronquitis crónica con mal control, se puede realizar:
Analítica de sangre con hemograma, bioquímica.
Radiografía de tórax.
Pulsioximetría o gasometría arterial (para saber la saturación de oxígeno en la sangre).
Cultivo del esputo y Gram (para la detección de bacterias).
Estudio de la secreción nasal y faríngea (frotis con PCR) para la detección del virus de la gripe A.
Factores de riesgo que pueden desencadenar una bronquitis
El tabaco es el principal causante de la enfermedad pulmonar obstructiva crónica. Si un paciente quiere evitar padecer bronquitis crónicas debe dejar de fumar.
Contraer infecciones respiratorias como resfriados, gripe… etc.
Tener enfermedad por reflujo gástrico , ya que los jugos gástricos irritan de forma crónica la mucosa de la garganta y pueden favorecer la aparición de infecciones.
Tener alteraciones del sistema inmune (de defensa) del organismo, lo que favorece poder padecer infecciones respiratorias.
Complicaciones de la bronquitis
Aparición de insuficiencia respiratoria, con disminución de la oxigenación de la sangre.
Infección en el tejido pulmonar (neumonía).
Aparición de manifestaciones extrapulmonares de la infección producida por los virus o bacterias, como por ejemplo, complicaciones neurológicas, alteraciones musculares como rabdomiolisis (desintegración de las fibras de los músculos esqueléticos), anemia…etc.
En un paciente con EPOC que presente frecuentes reagudizaciones de la bronquitis, a largo plazo se produce un disminución de la capacidad funcional de su organismo.
Prevención de la bronquitis
No fumar.
Evitar otros irritantes pulmonares: humo de otros fumadores, inhalación de vapores y gases de sustancias tóxicas, respirar aire contaminado… etc.
Realizar una adecuada higiene de manos y evitar exponerse de forma cercana a las pequeñas gotas que expulsan pacientes con alguna infección respiratoria cuando tosen o estornudan.
No exponerse a cambios bruscos de temperatura.
Realizar una adecuada hidratación para que la mucosidad sea fluida.
Practicar ejercicio físico y llevar una dieta sana y equilibrada.
Ponerse la vacuna de la gripe y el la del neumococo .
Especialidades a las que pertenece la bronquitis
La bronquitis puede ser diagnosticada y tratada por el médico de familia y por el neumólogo . En caso de complicaciones y en aquellos casos en los que exista una enfermedad de base como la EPOC con afectación importante del paciente, será el especialista en neumología quien evaluará al paciente, tanto en consultas como en un ingreso hospitalario si se precisa, con el apoyo y seguimiento del médico de atención primaria.
Preguntas frecuentes:
¿Cómo sé si tengo bronquitis o neumonía?
Para saber si un paciente tiene bronquitis o neumonía este debe ser evaluado por un médico, quien, según los hallazgos de la exploración física, determinará si se realiza al paciente una radiografía de tórax y será ahí donde podrá descartarse la existencia de neumonía.
¿Es contagiosa la bronquitis?
Aquellas bronquitis que son producidas por una infección, ya sea causada por un virus o una bacteria, sí pueden ser contagiadas por los llamados fómites: saliva, pequeñas gotas expulsadas con la tos, los estornudos, mucosidad…etc.
¿Cuál es la duración de la bronquitis?
Una bronquitis aguda puede durar de 10 a 15 días habitualmente si no existen complicaciones. La bronquitis crónica es un proceso contínuo en el que hay mejoras clínicas y empeoramientos del paciente.
¿Qué diferencia hay entre la bronquitis aguda y la bronquitis crónica?
La bronquitis aguda es un cuadro limitado en el tiempo en el que se produce una inflamación de los bronquios que puede ser autolimitada o resultar por el tratamiento aplicado. En la bronquitis crónica el tiempo de evolución es mayor, hay una inflamación crónica de los bronquios, siendo un tipo de enfermedad pulmonar obstructiva crónica conocida como EPOC.
¿Cuándo debo ir al médico cuando tengo bronquitis?
Si el paciente presenta dificultad para respirar con sensación de fatiga , fiebre alta o se padece una enfermedad pulmonar de base, se debe consultar al médico.

Enfermedad
Cáncer de Pulmón
¿Qué es el cáncer de pulmón?
El cáncer de pulmón, también conocido como adenocarcinoma de pulmón o tumor maligno de pulmón, es el tumor que se forma por la degeneración de las células pulmonares. El cáncer de pulmón es la primera causa de muerte por cáncer en el conjunto de hombres y mujeres , representa el 13% de todos los diagnósticos de cáncer. El cáncer de pulmón está aumentando en mujeres hasta el 1% anual. Los cánceres de pulmón pueden dar lugar a derrames pleurales, lo que supone una urgencia médica. El cáncer de pulmón es una enfermedad grave.
Tipos de cáncer de pulmón
Existen dos tipos de cáncer de pulmón: el carcinoma microcítico o de células pequeñas se origina en las células neuroendocrinas, son entre el 10 y 15 por ciento del total de cánceres pulmonares y el no microcítico, que se inicia en las células epiteliales del pulmón y supone entre el 80 y el 85 por ciento restante.
Causas del cáncer de pulmón
La principal causa del cáncer de pulmón es el tabaco , la exposición, cuanto más larga y de mayor cuantía, aumenta más la posibilidad de tener un cáncer de pulmón. Las personas que no fuman, pero están expuestas al humo del tabaco de manera pasiva, también tienen mayor riesgo de tener un cáncer de pulmón.
Síntomas del cáncer de pulmón
El cáncer de pulmón de inicio presenta pocos síntomas, en muchas ocasiones se encuentran cuando se realiza una radiografía de tórax por otras razones.
Puede dar lugar a derrame pleural (formación de líquido en la pleura), que impide que el pulmón se expanda de forma correcta. En otras ocasiones el crecimiento dentro del bronquio impide la llegada correcta de aire a ciertas partes del pulmón, esto se conoce como atelectasia.
Otros síntomas son tos con o sin flemas, flemas con sangre, sensación de falta de aire, cansancio, pérdida de apetito y dolor.
Tratamiento para el cáncer de pulmón
El tratamiento del cáncer de pulmón se hace con cirugía, quimioterapia, radioterapia, e inmunoterapia.
La cirugía consiste en la extirpación de un parte del pulmón, esta cirugía se conoce como lobectomía , o de la totalidad del pulmón, que se conoce como neumonectomía , esta última es más frecuente cuando el tumor es central.
La quimioterapia usará en principio una combinación de fármacos con Cisplatino y Vinorelbina si se trata de cáncer de células no pequeñas.
En el caso de cáncer con células pequeñas se va a tratar con Cisplatino, Carboplatino, Etopósido, Ciclofosfamida, Ifosfamida, Vincristina, Adriamicina, Paclitaxel y Topotecan.
La radioterapia se usa para la destrucción de células cancerosas a dosis bien calculadas, y que tratan de dañar lo menos posible a las células sanas.
La inmunoterapia a través de los anticuerpos monoclonales, nos permite destruir las células cancerígenas.
Pruebas complementarias del tratamiento del cáncer de pulmón
Las pruebas complementarias serán pruebas de laboratorio como analíticas de sangre pruebas de imagen como la radiología de tórax, el escáner, la resonancia magnética,el PET, y pruebas de medicina nuclear como la gammagrafía ósea.
Factores desencadenantes del cáncer de pulmón
El factor desencadenante del cáncer de pulmón es el tabaco, a más tiempo fumando y mayor cantidad de tabaco, más probable es desarrollar un cáncer de pulmón.
Otros factores son la exposición a asbestos (sustancia que se encuentra en los aislantes) y a gas Radón (amianto) que se puede encontrar en cierto tipo de suelo y que se puede acumular en los sótanos.
Factores de riesgo del cáncer de pulmón
El arsénico, los humos de diésel, el silicio y el cromo puede aumentar el riesgo de cáncer de pulmón. Las personas con familiares con cáncer de pulmón tienen un mayor riesgo de tener un cáncer de pulmón. La radiación del tórax aumenta también el riesgo de cáncer de pulmón.
Complicaciones del cáncer de pulmón
Metástasis óseas, cerebrales y de hígado.
Derrame pleural.
Atelectasias pulmonares.
Prevención del cáncer de pulmón
Dejar de fumar.
Hacer mediciones de Radón en los sótanos y eliminar este gas si fuera necesario.
No usar asbestos.
No exponerse al humo de tabaco.
Reducir la contaminación por diésel.
Especialidades a las que pertenece el cáncer de pulmón
El cáncer de pulmón es controlado por los cirujanos torácicos, los oncólogos médicos y radioterápicos.
Preguntas frecuentes:
¿Cuál es el cáncer de pulmón más agresivo?
Si tomamos como base la estadística de supervivencia a 5 años, en las diferentes etapas, podemos decir que el cáncer microcítico tiene una menor supervivencia en todas las etapas, por tanto es el más agresivo.
¿Cuál es la tasa de mortalidad del cáncer de pulmón?
La tasa de mortalidad del cáncer de pulmón dependerá del estadiaje del tumor en el momento del diagnóstico.
En España murieron 20.000 personas con cáncer de pulmón en el último año, de ellas 18.000 eran hombres, supone el 8.3% de muertes en hombres y el 1.2% de muertes en mujeres.
¿Pueden trasplantar unos pulmones a una persona con cáncer de pulmón?
Aunque en principio técnicamente esto sería posible, una persona que tiene cáncer de pulmón extendido, aunque le trasplantaran los pulmones, podría tener células cancerígenas en su organismo que volverían a extenderse a los pulmones trasplantados. Es una técnica que hoy en día no se realiza.
Artículos por especialidad
CertificadosAlergologíaAnatomía PatológicaAnestesiología y ReanimaciónAngiología y Cirugía VascularAnálisis ClínicosAparato DigestivoCardiologíaChequeosCirugía General y del Aparato DigestivoCirugía General y del Aparato Digestivo PediátricaCirugía Oral y MaxilofacialCirugía Ortopédica y TraumatologíaCirugía Ortopédica y Traumatología PediátricaCirugía PediátricaCirugía Plástica y ReparadoraCirugía TorácicaClínica u HospitalDermatología Médico-Quirúrgica y VenereologíaEndocrinología y NutriciónEnfermeríaFisioterapiaGenética HumanaGinecología y ObstetriciaInmunologíaLogopedia y FoniatríaMedicina Estética y Unidad LaserMedicina Física y RehabilitaciónMedicina GeneralMedicina InternaMedicina NuclearMedicina del DeporteNefrologíaNeumologíaNeurocirugíaNeurofisiología ClínicaNeurologíaNutrición y DietéticaOdontología y EstomatologíaOftalmologíaOncología MédicaOncología RadioterápicaOsteopatíaOtorrinolaringologíaPediatríaPodologíaPoliclínicasPreparación al PartoPsicologíaPsiquiatríaRadiodiagnóstico-Diagnóstico Por ImagenReumatologíaTricologíaUnidad del DolorUrgencias HospitalariasUrología
Todas las especialidades  Savia
Savia