Artículos Especializados
Artículo especializado
Cifosis
¿Qué es la cifosis?
La cifosis es una deformidad exagerada de cualquiera de las curvaturas fisiológicas de la columna vertebral, en la cual, además, puede existir compresión nerviosa por la pérdida de alineamiento vertebral.
Síntomas de la cifosis
En el caso de la cifosis leve o moderada, no se suelen presentar síntomas notorios , sin embargo, se podría presentar:
Dolor en la espalda
Rigidez de la espalda
Deformidad en el área
En los casos severos de la cifosis , se pueden presentar los siguientes síntomas:
Apariencia redondeada de la espalda
Curvatura anormal de la columna
Dificultad para respirar
Dolor agudo en la espalda
Sensibilidad y rigidez en la columna
Fatiga
Causas de la cifosis
Existen múltiples causas de la cifosis, entre las cuales destacan:
Osteoporosis: descalcificación ósea que debilita las vértebras haciéndolas más susceptibles de fracturas y deformidad.
Degeneración discal: los discos son superficies suaves de amortiguación entre vértebras que pueden ir perdiendo consistencia o deshidratándose, lo que hace que las vértebras prácticamente se deformen y contacten entre sí.
Anomalías congénitas: no existe normal desarrollo vertebral produciéndose cifosis.
Oncológicos: cáncer primario o metastático que debilita la vértebra, la fractura y origina compresión.
Lesiones traumáticas directas.
Deslizamiento de una vértebra adelante sobre otra, llamado espondilolistesis.
Tratamiento de la cifosis
Si el arqueamiento de la espalda no parece que va a causar ningún problema, lo más probable es que no se necesite ningún tipo de tratamiento .
Se deberán hacer controles regulares hasta que se deje de crecer, para asegurar que la espalda se ha dejado de arquear. Cuando se detiene el proceso de crecimiento , la cifosis suele dejar de avanzar.
El médico especialista, tras la evaluación, indicará analgésicos si su síntoma principal es el dolor, también algún fármaco para tratar la enfermedad de base como los medicamentos para la osteoporosis.
Otro tipo de tratamiento para la cifosis son las sesiones de fisioterapia y ejercicios de fortalecimiento de la espalda. Unos músculos fuertes ayudan a sostener mejor la columna.
En ocasiones, se indica la utilización de un corsé ortopédico para evitar que la cifosis empeore y sostener la espalda de la persona mientras atraviesa la etapa de crecimiento, pero, no se puede arreglar la cifosis de forma permanente.
En los casos más graves donde la cifosis causa dolor o problemas a la calidad de vida del paciente, se recomienda la cirugía de fusión vertebral, la cual consiste en introducir piezas óseas entre las vértebras y luego sujetarlas con barras y tornillos de metal hasta que la columna vertebral cicatrice en una posición corregida.
Pruebas complementarias usadas en casos de cifosis
Entre las pruebas utilizadas para el diagnóstico y tratamiento de la cifosis, se pueden incluir:
Examen físico completo: el cual consiste en flexionar el tronco hacia adelante. La cifosis es más fácil de detectar cuando la espalda se coloca de esta forma.
Radiografías o tomografías: las cuales ayudan a determinar el grado de la curvatura y detectar deformidades en las vértebras.
Prueba de densidad ósea: permite cuantificar la mineralización del hueso para emplear el tratamiento adecuado.
Pruebas neurológicas: para comprobar los reflejos y la fuerza muscular.
Factores desencadenantes de cifosis
Los factores desencadenantes de cifosis pueden ser:
Osteoporosis: este trastorno adelgaza los huesos, lo que puede desencadenar la curvatura de la columna.
Anomalías congénitas: los huesos de la columna que no se desarrollan de la manera correcta antes del nacimiento pueden ocasionar cifosis.
Fracturas: las fracturas por compresión de las vértebras pueden ocasionar la curvatura de la columna vertebral.
Alteraciones en la postura vertebral por largos periodos.
Complicaciones de la cifosis
La cifosis puede tener complicaciones como:
Problemas de respiración: la curvatura de la columna puede producir comprensión en los pulmones.
Problemas digestivos: la cifosis grave puede comprimir el sistema digestivo y causar problemas como el reflujo ácido y la dificultad para tragar.
Baja autoestima o problema con la imagen corporal: esto suele suceder con mayor frecuencia en adolescentes.
Prevención de la cifosis
No hay maneras de prevenir esta enfermedad . El diagnóstico y tratamiento adecuado de la osteoporosis puede evitar que se genere la cifosis. Así como el diagnóstico temprano de la cifosis puede evitar que la enfermedad empeore y la necesidad de una cirugía.
Preguntas Frecuentes
¿Qué ejercicios se recomiendan para la cifosis?
Es importante acudir a un fisioterapeuta para que indique los ejercicios que mejor se adapten a la necesidad de cada paciente . Algunos ejercicios pueden incluir estiramiento de la musculatura anterior del pecho y estiramiento del pectoral.
¿ En qué se diferencia la lordosis de la cifosis?
La lordosis es una curvatura que se presenta en cervicales y lumbares, mientras que la cifosis es una curvatura que se presenta en dorsales y sacro.
¿ Qué zonas del cuerpo puede afectar la cifosis?
La cifosis afecta a la columna vertebral, produciendo dolor de espalda y rigidez de la columna . En ocasiones, puede afectar a los pulmones cuando se produce una compresión por la curvatura de la columna. Se puede producir también, una compresión en el sistema digestivo.

Artículo especializado
Parto en agua
¿Qué es el parto en agua?
El parto en el agua es una alternativa al parto tradicional que, en muchos países, ha ido aumentando en frecuencia para muchas embarazadas como alternativa a la hora de dar a luz a sus bebés, con inmersión de la gestante en una piscina o bañera con agua caliente.
¿Qué condiciones se dan para realizar el parto en agua?
Las mujeres que pueden someterse a este tipo de parto deben haber llevado un embarazo normal, sin complicaciones y sin presentar enfermedades añadidas o sobrevenidas durante la gestación . En este sentido, solo pueden elegir este tipo de técnicas las mujeres cuyo embarazo se clasifique como:
Gestación de bajo – medio riesgo.
Mujeres que presenten signos de trabajo de parto activo, con contracciones uterinas regulares y una dilatación en torno a los 4 cm.
Se debe tener un registro cardiotocográfico normal del feto al menos durante la media hora anterior al inicio de la técnica.
Habitualmente, se debe poner una vía venosa periférica por si fuera necesario administrar suero o cualquier otro fármaco.
La paciente, antes de someterse a esta técnica, debe firmar un documento de consentimiento informado.
El desarrollo del parto se da en un ambiente cómodo, con una temperatura ambiental controlada de aproximadamente 24ºC y una temperatura del agua en torno a los 37ºC. Se debe mantener el agua limpia y clara, renovándola adecuadamente.
Durante el parto, se realizan los controles maternos y fetales estipulados para detectar sufrimiento fetal o riesgo materno (registro cardiotocográfico intermitente mediante telemetría sumergible, etc.). Además, se procura que la mujer realice ingesta de líquidos de manera frecuente.
Beneficios del parto en agua
Se ha demostrado el beneficio para la gestante con un embarazo sin complicaciones, en cuanto al alivio del dolor durante la primera fase del parto cuando las contracciones uterinas son ya dolorosas. Disminuye así el uso de anestesia farmacológica (epidural, raquídea…) y se puede, además, reducir el tiempo del trabajo de parto en esta fase.
La mamá se encuentra más relajada y con mayor posibilidad de movimiento y sobrelleva mejor las molestias típicas de esta fase que se van intensificando según avanza el parto. Se ha observado la menor necesidad de instaurar tratamiento con oxitocina en los partos bajo el agua, ya que, de manera fisiológica, esta hormona puede aumentar su producción en la mujer con esta técnica, produciéndose también una liberación de serotonina.
Con este tipo de partos se busca humanizar más el proceso y reducir la medicación a la mínima imprescindible para que el parto se produzca de forma lo más fisiológica posible.
Durante su desarrollo, se ha descrito una mejor dilatación del suelo pélvico con esta técnica, además de una disminución del número de episiotomías realizadas a las pacientes y el sufrimiento de desgarros en el periné . También, se ha descrito un aumento de la satisfacción materna en cuanto a su experiencia al dar a luz con esta modalidad.
Asimismo, se ha objetivado una disminución de la tensión arterial de la mujer si esta es sumergida hasta los hombros.
Riesgos del parto en agua
Dentro de los riesgos de esta técnica se están estableciendo muchos estudios para evaluar la seguridad y eficacia para la gestante y el bebé.
No se han descrito grandes complicaciones o riesgos para la gestante por el hecho de que se desarrolle el parto en el agua.
Por el contrario, no está del todo claro el hecho de que, en la segunda fase del parto o expulsivo , esta técnica aporte mayores beneficios que el parto convencional para el bebé.
Aunque es infrecuente, sí se han descrito casos de complicaciones graves, como infecciones o sepsis del feto, aspiración de agua en el recién nacido y producción de neumonía, rotura del cordón umbilical, encefalopatía hipóxico-isquémica del recién nacido, intoxicación hídrica con hiponatremia, muerte del bebé o persistencia de complicaciones neurológicas a largo plazo, etc… por lo que las recomendaciones de los expertos por ese motivo se pueden ceñir a su uso sólo en la primera fase del parto.
Precauciones durante el parto en agua
Habitualmente, se utiliza esta técnica con el fin de aliviar y mejorar la asistencia a la embarazada en la primera fase del parto, no siendo el fin último el que el periodo expulsivo del parto cuando nace finalmente el bebé se realice dentro del agua. Para ese momento, los profesionales suelen preferir vaciar la bañera y así evitar que surja cualquier complicación asociada a la técnica y que, como se han descrito en la literatura científica, pueden llegar a ser muy graves.
En la última fase del parto, el alumbramiento, cuando se expulsa la placenta, hay que extremar la precaución , no existiendo evidencia científica que avale un beneficio en este sentido, relacionándose sin embargo el mantener a la mujer en el agua con un aumento del tiempo preciso para que se produzca esta expulsión.
Recomendaciones tras el parto
Las recomendaciones tras el parto de forma fisiológica y sin complicaciones usando esta técnica son similares a las de los partos semejantes por vía vaginal fuera del ambiente hídrico.
Se deben extremar las precauciones y vigilancia del feto si la fase expulsiva del parto, cuando tiene fin el nacimiento del bebé, se precipita antes de haber retirado el agua, por las posibles complicaciones que puedan desencadenarse en el bebé que, aunque infrecuentes, siempre han de tenerse en cuenta.
Medidas de higiene y cuidado del bebé y la madre, actividad física, alimentación sana y equilibrada, el desarrollo de la lactancia materna si es posible, etc., son los aspectos tratados por el médico y la matrona a la hora de dar el alta a la paciente.

Artículo especializado
Flujo en el embarazo
¿Cómo varía el flujo vaginal en el embarazo?
El embarazo se caracteriza por cambios hormonales y estos traen consigo modificaciones en la secreción vaginal de la embarazada. Es importante conocer qué flujo vaginal es normal según el trimestre del embarazo que se encuentre y cual es objeto de revisión médica por ser patológico.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
En general, la secreción vaginal durante el embarazo es clara y transparente o blanquecina con discreto olor. Su volumen se incrementa conforme evoluciona el embarazo para reducir el riesgo de infecciones vaginales y uterinas, se produce a partir de las hormonas placentarias y por la producción del tapón mucoso.
En el segundo trimestre, puede aparecer un flujo asalmonado después de mantener relaciones sexuales o tras un examen ginecológico por encontrarse la zona sensible sin que esto sea patológico. Aunque es importante tener en cuenta que todo flujo rosado o asalmonado durante más de 24 horas debe ser evaluado por el especialista.
A partir de las últimas semanas de embarazo, este se transforma en más pegajoso, igualmente con un olor discreto que puede ser de color asalmonado o con hilos de sangre . Se debe principalmente a la pérdida progresiva del tapón mucoso cuando el cuello uterino comienza el proceso de dilatación para el parto.
¿Qué puedo hacer en caso de aumento del flujo?
En caso de que aumente el flujo vaginal, es importante estar pendiente de sus características, como son consistencia y color , para así poder descartar ciertas enfermedades. Algunos ejemplos de tipos de flujo vaginal:
Aumento de la secreción transparente: podemos estar ante la presencia de escape de líquido amniótico, por lo cual, debemos acudir inmediatamente a urgencias.
Blanco y grumoso: con escozor en el área genital, está fuertemente asociado a Cándidas. Esto puede ser común durante el embarazo, el médico indicará tratamiento sin afectar al feto.
Verde o amarillo: sugiere una infección por Clamidia o Tricomomas y esto puede ir asociado a eritema y escozor de genitales. Este flujo vaginal tiene un típico olor fétido. Es importante acudir al médico de forma oportuna, ya que, de no ser tratado, pueden aparecer complicaciones en el bebé años después de su nacimiento a nivel del sistema nervioso central y del desarrollo, así como trastornos de fertilidad en la mujer.
Gris: este tipo de coloración asociada con olor a pescado que aumenta después de las relaciones sexuales, nos hacen sospechar que la paciente presenta vaginosis bacteriana, producido por un desequilibrio bacteriano en la vagina. Aunque es común que se presente, es importante su tratamiento para evitar complicaciones posteriores.
Color café: secreción que se observa a inicios del embarazo debido a la implantación. No debe ser motivo de preocupación excepto si aparece después de los primeros meses.
Rosado: este tipo de secreción vaginal puede aparecer el primer mes o al finalizar el embarazo de manera normal, pero, ante la duda, es preferible que todo flujo vaginal rosado o asalmonado que persista más de 24 horas sea evaluado por el médico tratante, para descartar la enfermedad en el mismo.
Roja: es una urgencia, sobre todo si viene acompañado de dolor abdominal o coágulos en cualquier momento del embarazo.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
De manera general, podemos evitar la incomodidad del aumento del flujo con las siguientes medidas:
Mantener la zona genital limpia y seca.
Aumentar las medidas de higiene, utilizando jabones con pH neutro.
Emplear protectores o compresas de algodón diario y cambiarlas durante el día las veces que sea necesario.
Limpiarse correctamente al ir al sanitario, de adelante hacia atrás.
Utilizar ropa interior de algodón.
No realizar lavados o duchas vaginales.
No utilizar perfumes vaginales.
No usar óvulos, pomadas o cremas sin antes consultar al médico.
¿En qué casos debería consultar con un especialista?
Se debe acudir al médico si se presentan algunos de los siguientes síntomas :
Flujo líquido transparente parecido a la orina
Ardor o picor por el flujo
Irritación vaginal
Escozor al orinar
Mal olor del flujo
Flujo espumoso o con sangre
Flujo vaginal acompañado de dolor abdomino-pélvico y fiebre
¿Necesitas atención presencial con un especialista en ginecología? En Savia reserva una consulta con los mejores profesionales sin esperas.
Artículo especializado
Hemartrosis
¿Qué es la hemartrosis?
La hemartrosis o hemartros hace referencia a la presencia de sangre dentro de una cavidad articular producida por una hemorragia o derrame, que suele aparecer en grandes articulaciones como la rodilla.
Síntomas de hemartrosis
La hemartrosis produce un aumento de líquido dentro de la articulación y, con ello, un aumento de la presión intraarticular, lo que conlleva la aparición de dolor, inflamación, enrojecimiento, deformidad y disminución de la movilidad de la articulación afectada. Esta movilidad reducida, si persiste a largo plazo, puede desencadenar alteraciones musculares de aquellos músculos que movilizan la articulación.
Causas de hemartrosis
Una de las causas más frecuentes de la aparición de una hemartrosis es el padecimiento de hemofilia, ya que, debido a las alteraciones en la coagulación de la sangre que sufren estos pacientes, tienen mayor predisposición a alteraciones con sangrado espontáneo. Igualmente, puede aparecer en otras alteraciones o déficit de la coagulación de la sangre, así como en aquellos pacientes que deben tomar anticoagulantes orales.
Otra de las posibles causas es que el paciente deba ser sometido a un tratamiento trombolítico , por ejemplo, tras padecer un infarto, que precipite una hemorragia intraarticular.
Enfermedades graves como neoplasias del aparato locomotor que puedan afectar a estructuras articulares (condrosarcomas, osteosarcomas, etc) u otro tipo de enfermedades que pueden producir hemartros son la sinovitis vellonodular pigmentada.
Traumatismos que afecten a las estructura de la articulación también pueden producir una hemartrosis, por ejemplo, aquellos que puedan producir lesiones de algunos ligamentos, fracturas óseas, lesión de la membrana sinovial o de los meniscos en la articulación de la rodilla, etc.
También pueden desencadenarlo aquellas enfermedades que producen inflamación articular ya sea por infecciones como la artritis séptica o por afecciones reumáticas o vasculares, como la osteocondritis disecante.
Además, se puede producir una hemartrosis en aquellos procesos quirúrgicos o exploratorios de cualquier articulación como en las artroscopias o tras cirugías abiertas.
Tratamiento de la hemartrosis
Como tratamiento no farmacológico inicial para la disminución de la inflamación se puede aplicar frío local, además de la inmovilización transitoria de la articulación para que permanezca en reposo con vendaje compresivo. Además, debe controlarse el dolor con fármacos analgésicos y antiinflamatorios. En pacientes hemofílicos también suele ser preciso la administración de factores de la coagulación.
Si el derrame es severo, puede ser necesaria la evacuación del líquido acumulado en la articulación mediante una artrocentesis. En pacientes que padecen hemofilia, en ocasiones se precisa un tratamiento diferente para eliminar el sangrado de la membrana sinovia l de la articulación mediante la acción de una sustancia radioactiva , técnica llamada sinoviortesis, con lo que se consigue su destrucción. Otra alternativa es proceder a la eliminación quirúrgica de la membrana sinovial mediante una sinovectomía.
En el proceso de recuperación tardía, la fisioterapia y rehabilitación es una terapia fundamental para poder recuperar de forma progresiva la movilidad de la articulación con la estimulación de la función muscular que moviliza la misma.
Pruebas complementarias realizadas en caso de hemartrosis
Para el diagnóstico de la hemartrosis, el médico realiza un interrogatorio al paciente sobre sus antecedentes personales, si padece una patología de la sangre, si toma algún medicamento que interfiere en la coagulación sanguínea, si ha tenido algún traumatismo, etc. Tras ello, procede a la exploración física de la articulación para objetivar los signos inflamatorios y la disminución de la capacidad funcional de la articulación.
Después, se pueden realizar pruebas de imagen como una radiografía o una resonancia magnética nuclear. Pero, habitualmente, lo que determina el diagnóstico es la punción con aspiración intrarticular del líquido que ha derivado en la tumefacción de la articulación. Con ello, se analiza en el laboratorio el líquido extraído corroborando el diagnóstico con la detección de sangre dentro del líquido intraarticular, algo que puede observarse en la mayoría de las ocasiones a nivel macroscópico cuando se realiza la extracción del líquido.
Factores desencadenantes de la hemartrosis
El factor desencadenante es la rotura de un vaso sanguíneo con producción de una hemorragia a nivel intraarticular, provocado por un traumatismo, enfermedad inflamatoria o hematológica, o por una técnica diagnóstica o quirúrgica en la articulación.
Complicaciones de la hemartrosis
Dependiendo de la evolución de la hemartrosis y el tiempo de inmovilización de la articulación, así como de si los episodios se repiten o son causados por enfermedades graves de base, pueden aparecer complicaciones como la pérdida de masa muscular y fuerza de la musculatura que moviliza esa articulación, alteraciones de la estructura de la articulación (cartílago articular, etc.), deformidad de la articulación y dolor crónico de la misma, entre las complicaciones más frecuentes.
Prevención de la hemartrosis
La prevención puede basarse, sobre todo, en los pacientes que padecen hemofilia, en evitar el estrés de actividades deportivas que impliquen impactos de alta energía como la carrera, fútbol, etc. Así como evitar situaciones en las que sea más fácil poder sufrir un accidente espontáneo (tropiezos, resbalones, caídas en escaleras, etc.). Además, estos pacientes, por las características de su patología, deben evitar determinados fármacos que favorecen el sangrado como el ácido acetilsalicílico, por ejemplo. Igualmente, deben tener precauciones de estas características aquellos pacientes que tomen fármacos anticoagulantes.
Preguntas frecuentes
¿Qué es la hemartrosis post artroscopia?
Se trata de la presencia de una hemorragia intraarticular producida tras la realización de una artroscopia (técnica utilizada para la realización de un diagnóstico o un tratamiento en una articulación mediante la cual se introduce una cámara pequeña dentro de la articulación por medio de pequeñas punciones). Puede ser uno de los riesgos que se produzcan al realizar la técnica debido a la lesión de alguna estructura que sangre hacia la articulación.
¿Qué relación existe entre la hemartrosis y la hidrartrosis?
Ambos términos determinan un aumento de líquido dentro de la articulación. En el caso de la hemartrosis, el aumento de líquido viene provocado mayoritariamente por un sagrado y, en la hidrartrosis, se establece un aumento de líquido sinovial, el líquido que encontramos de forma fisiológica en las articulaciones.

Artículo especializado
Espondiloartritis
¿Qué es la espondiloartritis?
Las espondiloartritis o espondiloartropatías seronegativas son un grupo de enfermedades crónicas inflamatorias que afectan a distintas articulaciones y que comparten características en cuanto a síntomas, alteraciones en las pruebas de imagen y origen, con una predisposición genética definida. En algunas ocasiones, relacionada con expresión del antígeno HLA B- 27 (una proteína presente en los glóbulos blancos).
Síntomas de espondiloartritis
De manera general, se puede decir que las espondiloartritis producen afectación inflamatoria de varias articulaciones de forma asimétrica, sobre todo en las piernas y en la parte baja de la columna vertebral , siendo frecuentes los dolores en las nalgas o la columna lumbar que despiertan al paciente por la noche. A largo plazo, puede aparecer rigidez en las articulaciones afectadas con la disminución de su movilidad. Además, pueden estar acompañadas de otras manifestaciones en otros órganos del cuerpo como a nivel genitourinario, intestinal, ocular o en mucosas y piel.
Pero, existen diferentes tipos de espondiloartritis con peculiaridades en cuanto a su manifestación sintomática, como son:
La espondilitis anquilosante, con un claro predominio en su afectación de dolor en la columna, sobre todo, a nivel lumbosacro, pudiéndose asociar a manifestaciones extraarticulares en los ojos (uveítis), pulmonares (fibrosis), intestinales, etc.
La artritis reactiva, con afectación inflamatoria de una o pocas articulaciones de forma asimétrica, especialmente en los miembros inferiores, y puede estar precedida de una infección previa (genitourinaria, gastrointestinal, …). También puede ir asociada a otras manifestaciones distintas a las articulaciones (conjuntivitis, úlceras orales, alteraciones de las uñas, etc.).
La artritis psoriásica, que puede manifestarse con distintos patrones de presentación, afectación de múltiples articulaciones de forma simétrica (poliartritis), algunas articulaciones de forma asimétrica (oligoartritis), con inflamación solo de las articulaciones interfalángicas distales (dactilitis), o alteración de la columna inferior (espondilitis o sacroileítis). Esta forma de espondiloartritis está asociada frecuentemente a la manifestación cutánea previa de la psoriasis.
Artritis en la enfermedad inflamatoria intestinal, que manifiesta hasta en un 20% de los casos alteraciones inflamatorias articulares en estos enfermos.
Causas de espondiloartritis
La causa última de este tipo de enfermedades se desconoce, pero sí hay una relación estrecha con factores genéticos heredados (presencia del antígeno HLA B27 y de otros factores genéticos), así como la posible influencia de otros factores exógenos como algunas infecciones. Además, existe la presencia de una respuesta inflamatoria del sistema inmunológico específica.
Tratamiento de la espondiloartritis
El tratamiento clásico de las espondiloartropatías es mediante fármacos antiinflamatorios en los periodos de máxima actividad inflamatoria y de dolor.
Como tratamiento de base de la enfermedad, cuyo fin de uso inicialmente se ha programado como fármacos que puedan modificar la evolución de la enfermedad, se utilizan fármacos inmunosupresores .
En los últimos años, se utilizan también los llamados fármacos biológicos , que bloquean la actividad de una proteína del sistema inmune (TNFα) directamente relacionada con la actividad inflamatoria que existe en la enfermedad.
Asociado siempre al tratamiento farmacológico debe ir el tratamiento rehabilitador con fisioterapia, para preservar la movilidad de las articulaciones en el mejor estado que la enfermedad permita.
Pruebas complementarias realizadas en caso de espondiloartritis
El diagnóstico de las espondiloartritis debe basarse en gran parte en el interrogatorio clínico y la exploración física detallada que realice el médico. También, este puede solicitar la realización de un análisis de sangre que ayude a determinar el diagnóstico, aunque no existe ninguna determinación específica que lo confirme (por ejemplo, presencia de antígeno HLA-B27, negatividad del Factor Reumatoide, elevación de los llamados reactantes de fase aguda como la VSG o la PCR, etc.)
Dentro de las pruebas de imagen donde se pueden observar las alteraciones dentro de las estructuras de la articulación se realizan radiografías y resonancias magnéticas.
Factores desencadenantes de la espondiloartritis
Son factores desencadenantes de la espondiloartritis :
Antecedentes familiares de espondiloartritis.
Padecimiento de enfermedades infecciosas bacterianas genitourinarias, digestivas, etc.
Padecimiento de afecciones inflamatorias articulares no infecciosas.
Padecimiento de enfermedades autoinmunes, como la psoriasis o la enfermedad inflamatoria intestinal.
Complicaciones de la espondiloartritis
Dependiendo de la evolución de la enfermedad, puede aparecer una deformidad progresiva de las articulaciones afectadas, limitación de su movilidad permanente y, con ello, de la capacidad funcional del paciente . En definitiva, la calidad de vida puede verse afectada a largo plazo, lo que puede ir asociado a la presencia de otras alteraciones a nivel psíquico como depresión, alteraciones del sueño, etc.
Prevención de la espondiloartritis
La asociación genética del padecimiento de esta enfermedad no es posible prevenirla, si bien, se pueden disminuir los efectos que pueden tener el padecimiento de enfermedades infecciosas bacterianas con medidas generales de salud pública (lavado de manos, uso de preservativos en las relaciones sexuales, etc.).
Una vez establecido el diagnóstico, los esfuerzos deben centrarse en evitar la deformidad de las articulaciones y la limitación del movimiento, manteniendo unas pautas de ejercicio y fisioterapia claras.
Preguntas frecuentes
¿Qué es la espondiloartritis psoriásica?
Se trata de una espondiloartropatía, una enfermedad autoinmune en la que se produce una artritis seronegativa, con afectación inflamatoria crónica y progresiva de las articulaciones que puede afectar a todas o algunas articulaciones, sobre todo, a nivel de los miembros superiores. Habitualmente, viene precedida de la afectación por psoriasis a nivel cutáneo durante algunos años previos.
¿Qué relación existe entre la espondiloartritis axial y la fibromialgia?
Se trata de dos enfermedades reumatológicas crónicas cuya afectación a nivel de dolor y limitación funcional del paciente por el mismo puede ser el punto en común que comparten ambas enfermedades.
¿Padecer espondiloartritis puede ser causa de baja laboral?
Sí, las limitaciones que puede producir la espondiloartritis por dolor e inmovilidad pueden requerir un periodo de reposo e incapacidad laboral para la recuperación y mejora del paciente . En ocasiones, la presencia de rigidez articular puede provocar una situación invalidante del paciente, limitando su actividad laboral o debiendo adaptar su desarrollo laboral a su situación evolutiva.
Artículo especializado
Parto inducido
¿Qué es el parto inducido?
El trabajo de parto inducido es la estimulación de las contracciones uterinas durante el embarazo, antes de que se inicie de forma natural el trabajo de parto de forma vaginal, mediante la utilización de medicamentos. Esto se realiza cuando existe alguna preocupación por la salud de la madre o del bebé, y después de evaluar el estado del cuello uterino materno para la realización de este procedimiento.
Consta de dos fases :
Maduración cervical: se consigue la dilatación del cuello uterino por donde pasará el feto, se realiza con la colocación de prostaglandinas en el hospital por parte del equipo sanitario.
Inducción al parto: cuando ya el canal del parto se encuentra a punto, se procede a administrar oxitocina, lo que aumenta las contracciones uterinas. En esta fase, debe estar monitorizada tanto la madre como el bebé su frecuencia cardiaca y la realización de la amniótica, que consiste en la rotura de la bolsa amniótica de forma artificial para propiciar el periodo expulsivo.
¿En qué situaciones se realiza el parto inducido?
El médico especialista evaluará cada caso tomando en cuenta algunos factores de riesgos maternos como edad, presencia de enfermedades previas, edad gestacional y estado del cuello uterino, así como factores de riesgo del feto como posición, tamaño y peso para decidir la inducción. Algunos motivos comunes de inducción son:
Embarazo prolongado: después de dos semanas de la fecha prevista de parto sin la aparición de contracciones uterinas efectivas.
Rotura prematura de membranas: paciente que ingresa con rotura de las membranas sin contracciones uterinas eficientes y no existe ninguna complicación fetal o materna que impida la inducción que puede tardar hasta 24 horas.
Corioamnionitis: infección del líquido amniótico en casos de fisura o rotura de la bolsa.
Retraso del crecimiento fetal: si el peso estimado del feto es menor al 10% de lo considerado para la edad gestacional, el médico puede indicar la inducción del parto previa realización de estudios ecosonográficos.
Oligoamnios: presencia de menor cantidad de líquido amniótico de la esperada para el final del embarazo, por lo cual, se puede poner en riesgo al bebé.
Diabetes gestacional: presencia de diabetes durante el embarazo.
Hipertensión arterial inducida por el embarazo: la cual se encuentre controlada al momento de la inducción.
Desprendimientos de placenta leves de la pared interna del útero: ya sea de forma parcial o completa.
Muerte fetal: en estos casos se induce para extraer el óbito.
Inducción de parto por motivos sociales: son causas consensuadas entre médico y paciente como partos muy rápidos, mal acceso a un centro hospitalario, vivir en zonas muy alejadas en las cuales es preferible el beneficio de la inducción al riesgo del parto.
¿Cuánto tiempo se espera antes de proceder a inducir el parto?
El médico debe cerciorarse mediante ecografía de que la edad gestacional del feto sea al menos de 39 semanas o más antes de la inducción, para reducir riesgos de complicaciones para él bebe.
Beneficios del parto inducido
Los beneficios del parto inducido son:
Garantizar la seguridad y bienestar del feto.
Garantizar la supervivencia del bebé en aquellos casos donde existen factores de riesgo maternos.
Minimizar la ansiedad y angustia.
Seguridad, en caso de localizaciones lejanas o de difícil acceso.
Riesgos del parto inducido
Los riesgos de la inducción del parto son los siguientes:
Baja frecuencia cardiaca fetal: el uso de medicamentos para inducir el trabajo de parto como la oxitocina y la prostaglandina, al producir contracciones uterinas, puede disminuir el aporte de oxígeno al bebé y disminuir su frecuencia cardiaca.
Infección: la presencia de rotura prolongada de membrana amniótica tiene mayor riesgo de producir infección.
Rotura uterina: sucede en pacientes con cesáreas anteriores o cirugías previas de útero en donde puede ocurrir un desgarro en esa cicatriz previa en el momento del trabajo de parto, siendo necesario una cesárea de emergencia con posterior extirpación del útero.
Fracaso de inducción: existe una probabilidad en la que, iniciada la inducción, el trabajo de parto no se lleve a cabo sobre todo en pacientes primerizas y sea necesario una cesárea de emergencia.
Aumenta la probabilidad de requerir ayuda instrumental como fórceps.
Precauciones durante el parto inducido
No todas las pacientes se encuentran aptas para la inducción del parto , el médico debe indicarlo tras evaluarla y, normalmente, están exentas aquellas pacientes con:
Antecedentes de cesáreas anteriores en menos de 5 años o cirugías mayores de útero.
Diagnóstico de placenta previa en este embarazo.
Feto en posición vertical.
Prolapso de cordón umbilical.
Infección activa por herpes genital.
Antecedentes en el embarazo de bajo crecimiento fetal.
Antecedentes en el embarazo de patología cardiaca fetal.
Desproporción pélvico-cefálica.
Carcinoma cervical uterino invasor.
Condilomatosis importante del canal vaginal.
Recomendaciones tras el parto
Después del parto, si este fue exitoso por inducción, las recomendaciones son las mismas que en un parto vaginal natural; con la revisión de sangrado vaginal, aseo del área y evitar las infecciones intrauterinas con respecto a la madre. En relación al bebé, verificar si existe sufrimiento fetal agudo o traumatismo fetal por parto precipitado o infección por paso del canal vaginal.
Artículo especializado
Riesgos en el embarazo
Principales riesgos en el embarazo
A continuación, se enumeran los principales riesgos en el embarazo.
Alcohol y tabaco
Son de los tóxicos que más pueden consumir algunas mujeres antes de estar embarazadas. Para algunas, existe dificultad en el hecho de reducir su consumo una vez saben que están en gestación. Su efecto negativo en el embarazo está muy estudiado.
Se sabe, por ejemplo, que las mujeres embarazadas que fuman tienen un riesgo aumentado de hasta un 40% de tener recién nacidos de bajo peso, siendo este porcentaje más elevado según aumenta la cantidad de cigarrillos que fume la mujer. Esta afectación del peso del feto puede iniciarse hacia la semana 22 de la gestación, siendo evidente en la semana 28 de embarazo.
Además, el consumo de tabaco durante el parto se asocia con un aumento de la mortalidad perinatal, así como la afectación del feto por distintas enfermedades , retraso psicomotor en el bebé o, incluso, el aumento de la muerte súbita del recién nacido. Es también causa de que la mujer tenga un parto adelantado (parto pretérmino), así como de la aparición de otras complicaciones de la gestación como presentar placenta previa, desprendimiento prematuro de placenta, rotura prematura de membranas, aborto espontáneo, etc.
El alcohol es otro tóxico que influye muy negativamente tanto en la madre como en el feto . La mujer, como paciente, puede presentar complicaciones graves si existe un abuso del consumo de alcohol como intoxicaciones agudas, pancreatitis, alteraciones hepáticas, delírium tremens o síndrome de abstinencia si se suprime su consumo de forma brusca y sin control médico.
Las complicaciones que puede desencadenar el alcohol en el desarrollo del embarazo son múltiples y graves: abortos, muerte fetal intraútero, hemorragias, parto pretérmino, etc. El niño se va a ver afectado directamente por la cantidad de alcohol que ingiera la madre, pudiendo desarrollar alteraciones como el síndrome alcohólico fetal o el síndrome de abstinencia del recién nacido.
Cafeína
La cafeína como estimulante del sistema nervioso central es una sustancia cuyo consumo no es recomendable durante el embarazo. Se han realizado distintos estudios para evaluar la repercusión de su consumo durante el mismo, asociándolo a alteraciones fetales como crecimiento retardado, parto prematuro, bajo peso al nacer, aborto, etc., no siendo recomendable el consumo mayor a 200 miligramos de cafeína al día .
Alimentos
La embarazada debe seguir una dieta variada rica en fruta, verdura, hortalizas, legumbres y frutos secos, con una proporción adecuada de hidratos de carbono , proteínas, grasas y un aporte añadido de ácido fólico que suele complementarse de forma farmacológica para evitar alteraciones neurológicas fetales.
La embarazada debe evitar determinados alimentos que puedan favorecer la infección por algunos patógenos. Así, se debe eliminar el consumo de pescado fresco, sin congelar, para evitar l a infección con anisakis . Estos alimentos deben haber sido congelados previamente a -18ºC. Además, es recomendable evitar el consumo de carne poco hecha o cruda, por el riesgo de poder adquirir toxoplasmosis, quesos no pasteurizados que pueden contener bacterias como la Listeria , reducir el consumo de sal y, la que se tome, debe ser sal yodada, no abusar del consumo de mariscos o pescados como el pez espada, el atún y otros que puedan contener mayor proporción de metales pesados.
Además, las frutas y verduras deben consumirse con un buen lavado previo, evitando en la medida de lo posible su consumo fuera de casa si no se puede asegurar esta higiene.
Medicamentos
Todos los fármacos deben ser prescritos por un médico, ya que, muchos de ellos pueden ser potencialmente dañinos para el feto, pudiendo provocar malformaciones fetales , debido a que los fármacos pueden pasar al cuerpo del bebé por medio de la circulación placentaria maternofetal. Por ello, debe ser el facultativo el que prescriba el medicamento más adecuado según la patología o síntomas que haya que tratar en un momento dado a la futura mamá.
Ejercicios
El ejercicio es beneficioso para la mujer en el embarazo y muy recomendable para prevenir enfermedades como la diabetes gestacional, la hipertensión, la lumbalgia, etc. Pero siempre debe estar adaptado a la época vital fisiológica que la mujer está viviendo en cuanto a su capacidad y resistencia, así como al riesgo que algunos deportes pueden presentar, como ejercicios que requieran un gasto energético alto, contacto físico intenso o que supongan un riesgo real de caída.
Otras drogas
El consumo de otras drogas como cocaína o heroína durante la gestación tiene efectos negativos seguros para la madre y el feto. Así, estas drogas pueden producir alteraciones como convulsiones en el feto o hemorragia cerebral, parto prematuro, aborto, infecciones, insuficiencia placentaria, preeclampsia y sufrimiento fetal intraparto, entre otros.
Edad:
Las mujeres mayores de 35 años pueden presentar un riesgo aumentado de padecer alguna complicación en su embarazo, incrementando el riesgo de la aparición de anomalías congénitas en el feto, mayor riesgo de muerte intraútero del feto en comparación con los embarazos en mujeres más jóvenes, parto adelantado (pretérmino), alteraciones en la implantación de la placenta, sangrados uterinos o un aumento de enfermedades de base que pueda padecer de por sí la embarazada.
¿Cuándo se produce un embarazo de riesgo?
Se considera que existe un embarazo de riesgo cuando este está asociado a una mayor probabilidad de que aparezcan complicaciones y enfermedades e, incluso, riego de muerte para el feto y/o la madre.
Este tipo de riesgo se evalúa desde la primera visita médica en el embarazo, teniendo en cuenta los antecedentes médicos de la mujer gestante, si presenta patologías previas o no, cómo han sido otros embarazos si los ha habido, las características socioeconómicas de la mujer (edad, hábitos tóxicos, riesgo laboral, etc.), y la propia historia evolutiva del embarazo que se está controlando (aparición de enfermedades asociadas como diabetes gestacional, infecciones, embarazo múltiple, hemorragias uterinas, …).
Según todas estas consideraciones, los médicos clasifican el nivel de riesgo de ese embarazo como riesgo bajo o cero (no implica que haya ausencia de riesgo), bajo, moderado o embarazo de alto riesgo.
Evitar estos riesgos, ¿me ayudará a evitar un embarazo de riesgo?
Evitar el consumo de sustancias que se saben tóxicas o, en otros casos, no recomendables en según qué dosis o frecuencia de consumo, o no realizar actividades que impliquen riesgo de traumatismos, caídas, esfuerzo físico excesivo, etc., favorece que la valoración del riesgo durante el embarazo sea menor si la mujer evita todas aquellas cosas que se sabe pueden llegar a ser dañinas para ella y su bebé. No obstante, el riesgo bajo o cero no incluye una ausencia de riesgo y, aparte de seguir las recomendaciones de vida saludable en el embarazo, hay que tener en cuenta que existen otros factores que pueden incrementar el riesgo en el embarazo y que no son modificables ni prevenibles por la mujer gestante.

Artículo especializado
Acidez en el embarazo
¿Qué es la acidez?
La acidez o pirosis hace referencia a la sensación de quemazón y dolor detrás del esternón, que puede provocar la regurgitación del contenido de ácido del estómago hacia el esófago. Este reflujo viene determinado por la existencia de una incompetencia del esfínter esofágico inferior, “puerta” de separación entre el esófago y el estómago , que favorece la aparición de ese reflujo gastroesofágico. También puede provocar que esa sensación de molestia ascienda hasta la faringe, llegando a notarse un sabor agrio en la boca.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Ginecología.
¿Es normal padecer acidez en el embarazo?
Sí, dentro de los síntomas frecuentes en el embarazo y según progresa la evolución de este, que la mujer embarazada presente acidez es normal, apareciendo hasta en un 70% de las pacientes. Esto es debido a la mayor presión intraabdominal que se produce según crece el feto y que favorece la aparición de este síntoma.
Si la mujer empieza a notar esa sensación de quemazón frecuente según avanza el embarazo, debe consultar este síntoma a su médico de familia o a su ginecólogo para que evalúen la indicación de iniciar algún tratamiento que alivie los síntomas y prevenga las posibles complicaciones que pueda producir en la embarazada.
¿Qué síntomas presenta la acidez en el embarazo?
Durante el primer trimestre del embarazo y debido a la posible aparición de otros de los síntomas más frecuentes en la gestación, que son las náuseas y los vómitos, habituales en los primeros meses (hiperémesis gravídica), puede aparecer esa sensación de quemazón y molestia retroesternal.
Según avanza la gestación y aumenta el tamaño del bebé, en el segundo y, sobre todo, el tercer trimestre del embarazo, aparece de forma más frecuente e intermitente la sensación de quemazón y/o dolor retroesternal que aumenta, sobre todo, tras las comidas y más aún si estas son copiosas o si se tumba nada más comer. Además, en ocasiones, puede acompañarse de disfagia (sensación de dificultad para la deglución) o sensación de regurgitación de alimentos.
Causas de acidez en el embarazo
En una paciente sana, sin ninguna patología gastrointestinal previa, el mero hecho del embarazo puede provocar esta sintomatología como una de las causas más frecuentes de consulta durante la gestación.
Esto es así por la combinación de varios factores: la propia mecánica del desplazamiento de los órganos abdominales que van siendo relegados y recolocados en el abdomen según el feto aumenta su tamaño y, consecuentemente, el aumento de la presión dentro del abdomen. Esto puede provocar que el tono del esfínter esofágico inferior sea menor , favoreciendo el paso del jugo gástrico hacia el esófago. Además, puede existir una disminución de la actividad propulsora del propio esófago inferior (efecto que hace que progrese el bolo alimenticio) que favorece el reflujo. Además, se combina el aumento de la presión intragástrica con una disminución de la presión intraesofágica que favorece ese ascenso.
El dolor y la sensación de quemazón se producen por el efecto dañino que pueden producir los ácidos gástricos sobre la mucosa o revestimiento del esófago, ya que, la misma no está preparada para soportar esa acidez del contenido gástrico y puede producir inflamación de la misa o esofagitis por reflujo.
Por otra parte, en ocasiones, la paciente tiene antecedentes de pirosis o reflujo previo que puede verse intensificado por el embarazo. Además, la paciente puede padecer patologías que lo favorezcan como una hernia hiatal.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Ginecología.
¿Cómo puedo evitar la acidez en el embarazo?
De forma completa no se puede evitar siempre la aparición de la acidez, porque según progresa el embarazo, va a existir un aumento de la presión intraabdominal por el crecimiento del bebé. Lo que siempre se pueden tomar son medidas que disminuyan su aparición:
No realizar comidas copiosas.
Evitar comer en tiempos cercanos al descanso, procurando realizar sobre todo la cena, al menos dos horas antes de acostarse.
Elevar la posición del cabecero de la cama (se pueden poner mantas o cojines debajo del colchón para ello).
Evitar las comidas picantes y fuertes, así como alimentos como el chocolate, el café, el té, comidas muy grasas, etc.
No utilizar prendas ajustadas que aumenten la presión en el abdomen.
Tratamiento de la acidez en el embarazo
El médico hace las indicaciones terapéuticas en cada caso y según la evolución de la sintomatología que presente la paciente.
Habitualmente, si tras tomar las medidas de prevención indicadas, los síntomas no mejoran, se prescriben fármacos antiácidos que no se absorben, preferiblemente en presentación líquida , para neutralizar la composición ácida y dañina del jugo gástrico para la mucosa esofágica. Estos fármacos actúan como una película protectora de la misma y presentan un bajo riesgo para el feto, siendo los de primera elección.
Si existe riesgo para la madre por la intensidad de los síntomas y el posible daño que pueda sufrir la paciente, el médico puede pautar otros fármacos que sí se absorben y cuya función es disminuir la secreción ácida gástrica , como son los antiulcerosos antihistamínicos H2, como la Famotidina , cuyo uso es aceptado en el embarazo.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Ginecología.

Artículo especializado
Diástasis
¿Qué es la diástasis?
La diástasis es la separación de dos músculos , la más frecuente es la de los rectos del abdomen, a consecuencia de alteraciones en el tejido conectivo asociado a aumento de volumen del abdomen. Los rectos anteriores se encuentran en la cara abdominal anterior y van desde las costillas hasta la parte superior del pubis, su función es mantener el cuerpo erguido, permitir la espiración, limitar la inspiración, proteger las vísceras y mantenerlas en posición, permitir la flexión del tronco e intervenir en parto, defecación, micción, risa, tos y estornudos.
Síntomas de la diástasis
En algunos pacientes, en etapas iniciales, suele ser asintomática, existiendo solo la deformidad a nivel de la línea alba abdominal. Otros pacientes, pueden presentar malestar en la espalda o en la zona lumbar , flatulencia, estreñimiento, sensación de hinchamiento después de las comidas, debilidad de suelo pélvico e incontinencia urinaria abdominal.
Causas de la diástasis
Entre las principales causas se encuentran:
Sedentarismo
Falta de tonicidad en la pared abdominal
Cirugías que afecten a la pared abdominal
Obesidad
Mala gestión de las cargas que permite que aumente la presión intra abdominal
Distensión abdominal por aumento de las vísceras abdominales o inflamación intestinal
Tratamiento de la diástasis
Existen varios tipos de tratamiento , dependiendo de la intensidad de la diástasis:
Fisioterapia: realización de ejercicios de tonificación del músculo transverso del abdomen. Además, en ella nos aconsejarán evitar realizar abdominales tradicionales y las maniobras de valsalva. También pueden indicarnos gimnasia abdominal hipopresiva y el uso de fajas específicas para diástasis abdominal.
Electroestimulación: no solamente funciona con los músculos de la pared abdominal, también es utilizada en los músculos del suelo pélvico.
Mejorar el estreñimiento y todo aquello que aumente la presión intra abdominal.
Cirugía: reservada para casos severos en los que los síntomas son múltiples y exista dolor al contraer la pared abdominal. Es importante continuar la fisioterapia antes y después de la operación para la correcta recuperación y evitar los factores desencadenantes para que no vuelva a suceder. El procedimiento es una abdominoplastia con reconstrucción de la pared abdominal y recolocación del ombligo.
Pruebas complementarias realizadas en caso de diástasis
El diagnóstico se puede realizar solamente mediante el examen físico realizado por un personal experimentado. Se le pide al paciente colocarse boca arriba con las rodillas flexionadas y los pies en el suelo y elevar ligeramente la cabeza haciendo un abdominal con la mano situada en el abdomen. En la posición de elevación se palpa con los dedos el límite entre ambos rectos del abdomen, si la misma es mayor a dos centímetros y medio se indica que existe diastasis de los rectos.
También puede realizarse en algunos casos una ecografía de partes blandas de la pared abdominal de manera orientativa, que en ningún caso supera la valoración del médico.
Factores desencadenantes de diástasis
Existen varios factores de riesgo que pueden producir diástasis:
Aumento de peso: el incrementos de peso corporal de predominio abdominal provoca un aumento de la presión intrabdominal alterando la línea alba.
Embarazo: se debe a la distensión en los tejidos de la pared abdominal, además de cambios hormonales como el aumento de concentración de progesterona, elastina, estrógeno y relaxina, que alteran la composición del colágeno haciendo que se debiliten.
Embarazos múltiples, embarazos con feto de gran peso o en pacientes con debilidad previa de la pared abdominal.
Parto: los partos complicados con muchas horas de trabajo generan un aumento de la presión intra abdominal pueden dar lugar a la separación de los rectos del abdomen.
Ejercicio y aumento de presión intra abdominal: todo esfuerzo mantenido que eleve la presión intraabdominal como cargar objetos de peso o realizar ejercicios que provocan la separación de los rectos del abdomen puede causar esta patología.
Complicaciones de la diástasis
Las principales complicaciones son:
Aparición de hernias
Alteración de suelo pélvico
Dolor lumbar
Trastornos posturales
Problemas digestivos como gases y estreñimiento
Incontinencia urinaria
Prevención de la diástasis
La mejor prevención será la sugerida por un fisioterapeuta, quien nos indicará la realización de ejercicios hipopresivos aunque no tengamos diástasis, la corrección de la postura corporal, columna vertebral, miembros superiores e inferiores y suelo pélvico, y evitar los sobreesfuerzos, apneas y abdominales clásicos, son algunas de las recomendaciones para prevenir la diástasis . En el caso de embarazadas, se aconseja el uso de faja o cinturón abdominal para añadir soporte al abdomen.
Preguntas frecuentes:
¿ Cómo se puede evitar la diástasis en el embarazo?
Durante el embarazo ,se puede evitar la diástasis aplicando estos pequeños consejos:
Uso de faja o cinturón abdominal para añadir soporte al abdomen.
Evitar ejercicios abdominales.
Realizar ejercicios sobre una pelota suiza que implica una extensión del cuerpo hacia atrás.
Realizar ciertas posturas de yoga y ejercicios hipopresivos.
No levantar o cargar objetos pesados.
Evitar el estreñimiento, la tos crónica y, en general, todo aquello que aumente la presión intra abdominal.
No aumentar exageradamente de peso durante el embarazo.
¿ Cómo se relacionan la diástasis y los problemas digestivos?
Al ser los músculos los que sostienen los órganos internos y estabilizar la zona central de nuestro cuerpo, disminuir su tonicidad, trae como consecuencia alteraciones en la carga intra abdominal y reorganización, por lo cual, acarrea trastornos digestivos como dolor abdominal, flatulencia y mala digestión.
¿ Puede la diástasis generar una hernia?
Sí, las diastasis severas de la pared abdominal pueden originar hernias de la pared abdominal o umbilical por herniación de las vísceras ante una pared abdominal muy debilitada.
Artículo especializado
Enfermedad de Paget
¿Qué es la enfermedad de Paget?
La enfermedad de Paget u osteítis deformante es una enfermedad inflamatoria del tejido óseo metabólico, que cursa con descomposición anormal de este y con un debilitamiento excesivo de los huesos a la que se asocian deformidades que se producen de forma desordenada. Afecta a una o varias zonas del esqueleto del cuerpo, siendo los más frecuentes los huesos de brazos, piernas, clavícula, pelvis, columna y cráneo.
Síntomas de la enfermedad de Paget
Los principales síntomas de la enfermedad de Paget son:
En algunos casos, la enfermedad cursa con síntomas dolorosos muy leves y el diagnóstico se realiza al momento de realizar un estudio radiológico por alguna fractura en donde se observan huesos más grandes de lo habitual con degeneración del cartílago de las articulaciones.
La remodelación rápida del hueso los hace más débiles, por lo cual, son más propensos a deformidades y fracturas.
En la analítica, existe un aumento desproporcionado de la fosfatasa alcalina.
Al ser los síntomas predominantemente en las piernas, estas pueden arquearse y los huesos alargados y deformados de las piernas pueden agregar presión adicional en las articulaciones cercanas, lo que termina provocando artrosis. En la columna vertebral puede aparecer aplastamiento de las raíces nerviosas con el consecuente dolor u hormigueo de la zona, además del característico encorvamiento. Si es en el cráneo, las excrecencias pueden originar pérdida de la audición, vértigo, pérdida de visión o dolores de cabeza.
Otros síntomas pueden observarse por la redistribución del flujo que supone la dilatación de los vasos sanguíneos y el aumento de la circulación sanguínea ósea, produciendo aumento del gasto cardiaco, cardiomegalia y precipitando una insuficiencia cardiaca.
Causas de la enfermedad de Paget
No existe hasta ahora una causa conocida para la enfermedad de Paget. Algunos científicos se inclinan por la teoría de que la misma puede estar producida por un virus como el paramixovirus , sarampión o virus del moquillo de perro, ya que se han encontrado en el interior de los osteoclastos de personas afectadas. Otras teorías se inclinan hacia la conjunción de factores ambientales y genéticos con un patrón hereditario consistente en una transmisión autosómica dominante .
Tratamiento de la enfermedad de Paget
No existe un tratamiento curativo , por lo que los esfuerzos van encaminados a aliviar el dolor y minimizar las complicaciones:
Los antiinflamatorios no esteroideos, paracetamol o los inhibidores de la COX2 son útiles para aliviar el dolor de leve a moderada intensidad. Los pacientes con dolores graves de cadera o rodilla son candidatos a reemplazos articulares.
Las manifestaciones que dependen directamente del remodelado anómalo, como hipercalciuria, hipercalcemia e insuficiencia cardiaca, responden de manera satisfactoria al tratamiento con inhibidores de la resorción.
El uso de los bifosfonatos como pamidronato, zolendronato, alendronato y risendronato, suprime la reabsorción ósea y ofrece mejoría en cuanto al dolor aunque no previenen complicaciones a largo plazo ni modifica la evolución de la enfermedad.
Uso de suplementos de calcio y vitamina D en aquellos pacientes en tratamiento con bifosfonatos.
Calcitonina: se reserva para aquellos pacientes que no pueden utilizar bifosfonatos, inhiben la actividad del hueso afectado, reduce los síntomas y previene la aparición radiológica de las lesiones. Disminuye el dolor debido al mecanismo analgésico central.
Cirugía: se realiza en casos de fracturas severas, reemplazos articulares, realineación de huesos deformados y reducción de presión sobre los nervios. Son cirugías complicadas debido al riesgo de sangrado propio de esta enfermedad.
Pruebas complementarias realizadas en caso de enfermedad de Paget
El diagnóstico se realiza a través de los siguientes pruebas :
Radiografía simple: donde se aprecian las lesiones características con afectación de al menos un hueso.
Tomografía axial computarizada: útil para diagnósticos de estenosis del canal vertebral, afectación craneal o complicaciones neurológicas.
Elevación de los valores plasmáticos de fosfatasa alcalina.
Gammagrafía ósea: para conocer la extensión del proceso y para el estudio de complicaciones neurológicas por afectación de huesos de la base del cráneo, columna vertebral o huesos largos. Es mucho más sensible que la radiografía para identificar los huesos afectados.
Factores desencadenantes de enfermedad de Paget
Los factores que pueden aumentar el riesgo de padecer esta enfermedad son:
Edad: mayores de 40 años.
Sexo: hombres con mayor probabilidad que mujeres.
Gentilicio: más frecuente en Inglaterra, Escocia, Europa Central y Grecia, poco frecuente en Escandinavia y Asia.
Antecedentes familiares: la presencia de la enfermedad en la familia predispone para padecerla.
Complicaciones de la enfermedad de Paget
Las principales complicaciones son:
Fracturas y deformidades óseas que afectan la capacidad de caminar y que son susceptibles de reparar quirúrgicamente.
Artrosis de las articulaciones cercanas.
Alteraciones neurológicas por compresión nerviosa causando dolor, debilidad, hormigueo, pérdida de audición o visión.
Insuficiencia cardiaca por el excesivo esfuerzo del corazón para bombear sangre a las zonas más afectadas del cuerpo.
Cáncer de huesos, que afecta al 1% de las personas que padecen esta enfermedad.
Prevención de la enfermedad de Paget
Al no conocer las causas y origen de la enfermedad, es imposible tomar medidas preventivas de esta enfermedad . Con el tratamiento, lo que se pretende, es prevenir las complicaciones.
Preguntas frecuentes
¿ Se puede prevenir la enfermedad de Paget?
La enfermedad de Paget no es una enfermedad prevenible , ya que no se conocen a ciencia cierta sus causas, más allá de mantener una salud ósea realizando dieta, ejercicio y no fumando. Por tanto, no existe una medida específica que la prevenga.
¿ Qué ejercicios se recomiendan para la enfermedad de Paget ?
Ejercicios físicos de baja intensidad como caminar, nadar y bicicleta son aconsejables siempre y cuando el paciente no sienta dolor durante su realización. Los ejercicios de estiramiento aumentan la flexibilidad de las articulaciones y ayudan a mejorar el dolor.
¿Se recomienda la fisioterapia para la enfermedad de Paget?
La fisioterapia ayuda a mejorar el dolor, así como los masajes. El tratamiento rehabilitador consiste en diferentes técnicas que ayudan a aliviar los síntomas y evitar las complicaciones, como las movilizaciones activas y pasivas, estiramientos, inducción miofascial y la reeducación postural global. Por último, también se emplean técnicas de yoga, reiki, Pilates, taichí, ozonoterapia y acupuntura con buenos resultados.
Artículo especializado
Artrogriposis
¿Qué es la artrogriposis?
La artrogriposis es un síntoma que forma parte de diferentes síndromes congénitos en los cuales se produce la contracción de una o varias articulaciones con diferente afectación. La contracción da lugar a la imposibilidad de mover una determinada articulación. La artrogriposis se considera dentro de las enfermedades raras, se produce como mucho en uno de cada 10.000 nacimientos.
Tipos de artrogriposis
La artrogriposis distal y la artrogriposis múltiple congénita son las dos divisiones principales, pero, en cada una de ellas hay diferentes tipos; en la distal, según la zona afectada, hay hasta 10 tipos diferentes y la congénita múltiple puede cursar con escoliosis, con displasia grave de ectodérmica, con alteraciones pulmonares y renales, etc. Existen hasta 400 síndromes que asocian artrogriposis con otras alteraciones a nivel neurológico u orgánico múltiple.
Síntomas de artrogriposis
El síntoma principal de la artrogriposis es la contracción de una o varias articulaciones distales antes del nacimiento. La articulación queda doblada, no recta, presentado dificultades para su movilidad .
La contracción de la articulación lleva asociada la atrofia muscular de determinados músculos por la falta de movilidad, con contractura muscular asociada y pérdida de la funcionalidad articular.
Puede asociar otros síntomas como la rotación interna de los hombros, la falta de extensión de los codos, contracturas en flexión de las muñecas y los dedos, las caderas pueden estar rotadas o dislocadas y los tobillos y pies en rotación interna.
En la tipo distal puede aparecer alteración de la visión , lengua fisurada, cuello corto o talla baja.
Durante el embarazo , los movimientos fetales suelen estar disminuidos.
Causas de artrogriposis
La causa de la artrogriposis es desconocida, aunque es congénita, no parece hereditaria, pero, está ligada a alteraciones en algunos genes. Hay una artrogriposis múltiple en Israel que se presenta de forma hereditaria en forma autosómica recesiva.
Otros síndromes que presentan entre sus síntomas la artrogriposis son síndromes genéticos, ligados al cromosoma X, o bien, genes autosómicos recesivos.
Tratamiento de artrogriposis
El tratamiento de la artrogriposis múltiple es multidisciplinar, estando involucrados traumatólogos , fisioterapeutas , psicólogos, neurólogos, pediatras y terapeutas ocupacionales.
La familia de estos niños necesita un gran apoyo, tanto en la forma de tratar al niño, como un posible apoyo psicológico que les permita evolucionar con el mismo.
Al tener varias articulaciones afectadas y una atrofia muscular consecuente, es necesario valorar las articulaciones en conjunto y no cada una de forma individual mediante un tratamiento integral , donde la fisioterapia debe ser lo más temprana posible. Cuando se realiza cirugía, esta se debe hacer entre los tres y los trece meses, ya que esto da mejores resultados en la funcionalidad de las articulaciones del niño.
En los miembros superiores, lo que más se suele operar son los dedos , seguidos de muñeca, codo y hombro.
En el pie , puede ser necesario realizar un alargamiento del tendón de Aquiles o un proceso de realineación del calcáneo, situandolo en su sitio.
Las contracturas de la rodilla se tratan de forma conservadora, siendo en ocasiones necesario alargar los músculos isquiotibiales con capsulotomía de la articulación.
Las prótesis pueden ser necesarias, mejorando los resultados de la cirugía al mantener la articulación alineada.
El tratamiento fisioterápico se hace con movilizaciones suaves, estiramientos ligeros y potenciando la musculatura antagonista a la deformidad.
Pruebas complementarias realizadas en caso de artrogriposis
Las principales pruebas complementarias de la artrogriposis son las pruebas de imagen como radiografías, resonancias magnéticas o TAC, que permitan conocer el alcance de las lesiones y planear de forma adecuada la fisioterapia y la cirugía si fuera necesaria.
Otras pruebas frecuentes son.
la biopsia muscular permite conocer el grado de atrofia muscular.
los estudios electrofisiólogos permiten conocer la conducción nerviosa.
las pruebas genéticas permiten conocer la existencia de una artrogriposis genética.
y, el diagnóstico durante el embarazo, se realiza por medio de ecografías.
Factores desencadenantes de artrogriposis
El factor desencadenante de la artrogriposis es la falta de movilidad del feto en el útero, que está en relación con factores ambientales , genéticos y, en muchos casos, idiopático (no se conoce la causa que lo produce).
También se consideran factores desencadenantes el consumo de tóxicos y drogas por la madre durante el embarazo.
Complicaciones de la artrogriposis
Las complicaciones de la artrogriposis son escoliosis a nivel de la columna vertebral , hipoplasia pulmonar (falta de desarrollo de los pulmones), alteraciones a nivel facial con hipoplasia del mentón, hernias abdominales, hemangioma facial, problemas respiratorios y falta de crecimiento.
Prevención de artrogriposis
La artrogriposis es una enfermedad congénita que aparece en el momento del nacimiento, no se sabe bien su causa, más que en los casos genéticos en que uno o los dos padres pueden ser genéticamente portadores de enfermedad. Esto se conoce por análisis genéticos en familias con antecedentes si bien muchos de los casos son de novo, esto es, no hay alteración genética previa y, por tanto, no se pueden prevenir al desconocer la causa de los mismos.
Para prevenirla, no se deben consumir drogas ni tóxicos durante el embarazo.
Preguntas frecuentes
¿Cómo se hace el diagnóstico de artrogriposis?
El diagnóstico de artrogriposis es un diagnóstico clínico. Si bien, las ecografías durante el embarazo pueden visualizar alteraciones en las articulaciones del niño, es cuando nace, por el aspecto que este presenta, que se llega al diagnóstico. Se pueden realizar estudios genéticos durante el embarazo o tras el parto para conocer si la causa es genética. Esto permitirá dar un consejo genético a los padres para futuros embarazos.
¿Qué es la artrogriposis múltiple congénita?
La artrogriposis múltiple congénita es la enfermedad en la cual aparecen múltiples artrogriposis en las articulaciones, se llama congénita por que aparece en el momento del nacimiento, pudiendo ser diagnosticada previamente al embarazo mediante el uso de ecografías; es una situación no progresiva, es decir que no avanza con la edad, dando lugar a una contractura articular que limita los movimientos articulares. En la mayoría de las ocasiones no es de origen genético y no se produce más que una vez en una familia, forma parte de las conocidas como enfermedades raras.
¿Puede la artrogriposis aparecer en bebés?
La artrogriposis es una enfermedad congénita, esto quiere decir que está presente desde la etapa intrauterina en el desarrollo del feto , por tanto, es una enfermedad que aparece en el niño en el momento del nacimiento. Se relaciona con la falta de movilidad en el útero materno, ya sea por falta de líquido amniótico, por alteración nivel de útero o por causas inherentes al feto.
Es una enfermedad que no progresa a lo largo de la vida, pero que sí supone una limitación en la misma.
Algunas de sus formas más complejas pueden suponer una mortalidad precoz del individuo.
Artículo especializado
Codo de tenista
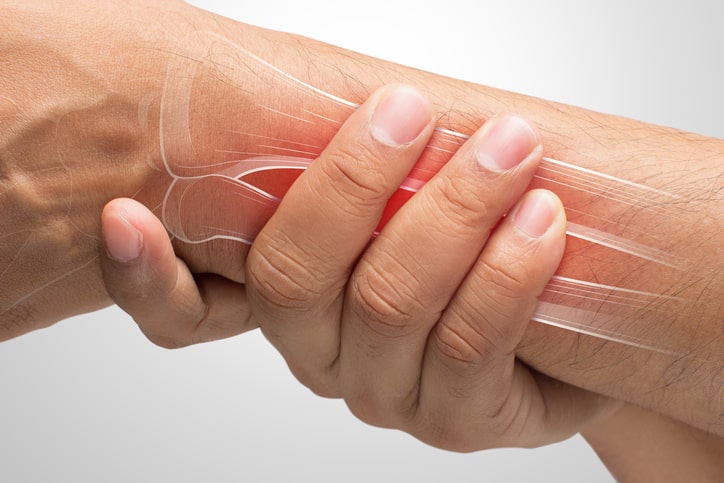
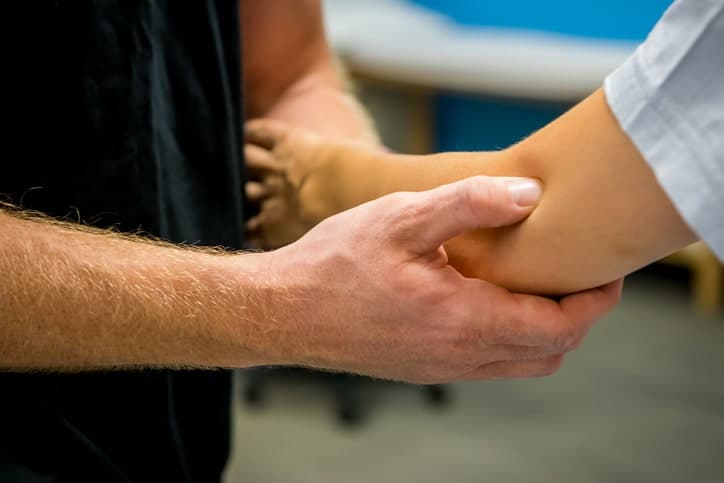
¿Qué es el codo de tenista?
El codo de tenista, también llamado epicondilitis lateral , es la inflamación y, en algunos casos, ruptura de los tendones que unen el músculo del antebrazo a la protuberancia ósea en el exterior del codo, debido a una sobrecarga por movimientos repetitivos de muñeca y brazo.
Síntomas del codo de tenista
El síntoma principal es el dolor, que varía en intensidad y se reproduce al palpar la parte lateral del codo, al estirar los músculos extensores de la muñeca y los dedos y al oponerse a su contracción , así como al realizar movimientos de agarre con la mano. Este dolor puede intensificarse no permitiendo la movilidad del brazo.
Causas del codo de tenista
La principal causa de la epicondilitis es el uso excesivo y sobrecarga por contracción excesiva de los músculos del antebrazo que se utilizan para extender y elevar la mano y la muñeca. La realización de movimientos repetitivos con el esfuerzo ejercido en los tejidos conlleva una serie de desgarros en los tendones que anclan el músculo al hueso.
Tratamiento del codo de tenista
El tratamiento del codo de tenista es el siguiente:
Medidas térmicas: colocación de hielo o frío local alternando con calor.
Reposo de la articulación: el médico puede indicar algún brazalete de apoyo que ayuda a descargar los tendones afectados.
Analgésicos antiinflamatorios: solo pueden ser indicados por el médico tras la evaluación física.
Rehabilitación: indicada por el médico y realizada por fisioterapeutas, basada en ejercicios de estiramiento, así como en adoptar cambios posturales para evitar que vuelva a suceder.
Infiltraciones con corticoesteroides: pueden realizarse guiadas por ecografía para mayor precisión.
Infiltraciones con plasma rico en plaquetas o ácido hialurónico: tratamientos realizados actualmente con alto índice de éxito.
Cirugía: existe un pequeño número de casos que no mejoran con estos tratamientos y deben resolverse mediante intervención quirúrgica, eliminando el tejido del tendón dañado y volviendo a unir el tejido del tendón normal con el hueso.
Pruebas complementarias realizadas
Aunque el diagnóstico se realiza principalmente mediante un examen físico al paciente, el médico, con el fin de descartar otras enfermedades, puede solicitar alguna prueba radiológica o resonancia magnética del brazo.
Factores desencadenantes de codo de tenista
El principal factor desencadenante en el codo de tenista es la realización de movimientos repetitivos con sobre exposición de la articulación como ocurre en pintores, carniceros, carpinteros, músicos, peluqueros, manicuristas y dentistas sin la debida medida de higiene postural. También, realizar algunas actividades físicas como el golf, esgrima y deportes de raqueta. En menor porcentaje la lesión puede ser causada por un traumatismo directo sin sobreuso de la articulación.
Complicaciones del codo de tenista
La principal complicación del codo de tenista es el dolor crónico con limitación funcional del brazo, lo que limitará al paciente a realizar labores cotidianas .
Prevención del codo de tenista
Con el fin de evitar este tipo de lesión, es importante mantener una correcta higiene postural a la hora de trabajar, realizando pausas significativas, así como dominar las técnicas deportivas . Antes de la realización de cualquier actividad que involucre movimientos repetitivos de esa articulación, se debe calentar la musculatura extensora del antebrazo y el codo y, posteriormente, realizar ejercicios de estiramiento de la musculatura para evitar lesiones tendinosas.
Preguntas frecuentes
¿Qué medicamentos se recomiendan para el codo de tenista?
Los medicamentos que se recomiendan son los analgésicos antiinflamatorios no esteroideos , mejor conocidos como AINES, pero, estos deben ser indicados por el médico especialista. También se indican inyecciones de corticoides cuando los analgésicos vía oral no consiguen mejorar el dolor.
¿Qué ejercicios o estiramientos se recomiendan para el codo de tenista?
Se pueden realizar estiramientos de la musculatura extensora del antebrazo para relajar el músculo y traccionar menos del tendón. Este estiramiento se realiza con extensión completa del codo flexionando la muñeca con la ayuda de la otra mano.
El automasaje al músculo puede relajarlo y quitarle carga al tendón . Para realizarlo:
colocar el antebrazo sobre la mesa con la palma de la mano mirando hacia el suelo y realizaremos pases longitudinales desde la muñeca hacia el codo sobre la musculatura afectada, ejerciendo ligera presión sin llegar a producir dolor.
realizar ejercicios excéntricos de la musculatura extensora del antebrazo, colocando el antebrazo apoyado sobre la mesa con la muñeca y la mano fuera de ella. Luego cogemos en la mano una pesa o cualquier objeto con peso promedio de 1 a 2 kilogramos y, con la ayuda de la otra mano, lo subimos hacia arriba con la muñeca sin mover el antebrazo, de forma que los extensores del antebrazo no hagan fuerza. Posteriormente bajamos de forma progresiva.
¿Qué relación existe entre el codo de tenista y la fibromialgia?
Aunque no existe una relación causal, encontramos que uno de los puntos dolorosos diagnósticos de fibromialgia se encuentra justamente en el área donde se produce el llamado codo de tenista, por lo cual, su aparición sin motivo aparente no relacionado con movimientos repetitivos y que además converge con otros puntos dolorosos alrededor del cuerpo , puede hacer sospechar de una fibromialgia.

Artículo especializado
Parto natural
¿Qué diferencia al parto natural de otros tipos?
El parto natural es un proceso fisiológico en el cual la mujer culmina su gestación a término de forma espontánea e inicia un proceso de dilatación del cérvix que, con la atención y apoyo adecuados agregado a mínimos procedimientos invasivos médicos, puede dar a luz al bebé sin poner en riesgo su vida o la del niño sin ningún tipo de medicación.
Se diferencia del parto normal, en el que en este se pueden administrar agentes anestésicos para evitar el dolor a la madre o inductores de las contracciones para acelerar el proceso; o de la cesárea que es un procedimiento quirúrgico y, como tal, invasivo, programado para la extracción del bebé sin producirse dilatación del cérvix materno de forma espontánea.
¿Cómo y dónde se realiza un parto natural?
Los centros hospitalarios, en su mayoría, cuentan con sala de parto natural que se asemejan a habitaciones de casas con zonas de movimiento, descanso, bañera, luz natural y artificial regulable, material de apoyo como pelotas, lianas, aromaterapia, musicoterapia y sillas, entre otras. No obstante, existe personal cualificado para este tipo de parto, en este caso, las matronas, que acompañan a la paciente en todo el proceso, aunque siempre hay un equipo multidisciplinar que participa en el proyecto, sobre todo, si llegase a presentar una emergencia obstétrica.
Pacientes de bajo riesgo obstétrico que no presenten las siguientes patologías son candidatas al parto natural: hipertensión, diabetes, enfermedades cardiacas, enfermedades vasculares y renales, hipertiroidismo, anemia severa y antecedente de cesárea anterior. Además de haber alcanzado las contracciones uterinas regulares y dolorosas y una dilatación cervical de al menos 5 centímetros son los criterios para el ingreso a estos “cuartos de parto” donde las comadronas guiarán todo el proceso a través del cual la madre, respetando sus tiempos fisiológicos con técnicas de relajación, respiración controlada, uso de pelotas, cuerdas o hidroterapia, realizará su trabajo de parto. Si existiese alguna complicación, actuaría rápidamente el equipo multidisciplinar.
¿Cuánto tiempo llevará un parto natural?
Cada parto es diferente y su duración está asociada a numerosos factores como experiencia anterior de la madre, umbral del dolor y anatomía del cérvix. En general, podemos colocar una duración media por etapa:
Fase de dilatación: en mujeres primerizas puede ser hasta 20 horas y en multíparas 12 horas.
Fase de parto: desde los 20 minutos para multíparas hasta las 4 horas para primerizas.
Fase de alumbramiento: entre 10 y 60 minutos.
Hay que destacar que estos números son un promedio, cada parto es único y lo más importante es seguir las recomendaciones de la matrona que estará monitorizando a la madre y al bebé .
¿Cómo puedo manejar el dolor en el parto natural?
Existen diferentes técnicas de manejo del dolor, no farmacológico , que durante el embarazo nuestra matrona nos puede ir enseñando, como son:
Agua: tomar baños y duchas con agua caliente que no superen los 37 grados centígrados son un excelente método para disminuir el dolor, ya que reduce la ansiedad, aumenta la sensación de control del dolor y acorta el periodo de dilatación disminuyendo la producción de adrenalina que cuando está en altas concentraciones endurece el cuello del útero y retrasa la dilatación. Además, no se produce compresión externa de la cava inferior que se traduce en una mayor oxigenación del feto. El momento para iniciar los baños de agua caliente no está determinado, se aconseja a partir de los 4 centímetros de dilatación y no más de 2 horas.
Ejercicios de respiración y relajación: son técnicas que previamente deben ser aprendidas en clases de educaciones maternales y puestas en práctica al inicio de trabajo de parto sin necesidad de ningún instrumental especial para disminuir la tensión muscular y ansiedad psicológica. Aunque no hay una reducción objetiva del dolor con estas técnicas, al existir una disminución de la ansiedad, se reduce la percepción de dolor.
Masajes: los masajes relajantes durante el parto estimulan la producción de endorfinas, disminuyen el estrés, relajan la musculatura, mejora el flujo sanguíneo y la oxigenación de los tejidos. Para un buen ejercicio se precisa entrenamiento, aunque el simple contacto físico ya ha demostrado efecto beneficioso.
Libertad de movimientos: esta sencilla medida facilita el afrontar el progreso natural del parto, pudiendo conseguir que se acorte el trabajo de dilatación hasta en un 50%, reduciendo la intensidad de las contracciones si se coloca en posición de espalda, a la vez que ayuda a que el parto progrese. Es importante que la paciente elija la mejor postura en la cual se encuentre más cómoda y se produzcan menos alteraciones de la frecuencia cardiaca fetal.
Pelotas de parto: las pelotas de fitball relajan la musculatura de la pelvis proporcionando apoyo y facilitando el descenso del bebé y la corriente sanguínea hacia la placenta.
Uso de TENS: el método de estimulación nerviosa eléctrica transcutáneo es un método de analgesia utilizado en varias patologías con el objetivo de inhibir la transmisión de impulsos nociceptivos a nivel medular e inhibir la información dolorosa. Su efecto analgésico es limitado, puede ser manejado por la propia paciente mientras deambula y no conlleva riesgo para el feto.
Beneficios del parto natural
Entre los beneficios del parto natural se encuentran:
Recuperación temprana para la madre
Fortalecimiento vínculo madre-hijo, ya que el contacto es inmediato
Escaso riesgo de padecer endometritis
Favorecimiento de la liberación de oxitocina, por lo cual, se estimula la liberación de la leche materna
Mejor oxigenación cerebral para el bebé
Escaso riesgo de hemorragia o complicaciones gastrointestinales maternas producto de la cirugía
Riesgos del parto natural
Contracciones uterinas con poca intensidad que no permiten la dilatación completa del cérvix
Parto múltiple
Anomalías de cordón umbilical o líquido amniótico
Pelvis estrecha
Distocia de hombros y, en general, alteraciones en cuanto a la presentación del bebé
Presencia de líquido meconial
Parto prematuro
Precauciones durante el parto natural
Durante el parto pueden aparecer situaciones que nos hagan derivar a la madre a un parto normal o cesárea como puede ser:
Sangrado vaginal
Contracciones uterinas excesivas
Alteraciones en el latido fetal
Presencia de líquido meconial
Recomendaciones tras el parto
Las recomendaciones después del parto son mantener una alimentación sana , realizar ejercicios pélvicos para evitar la incontinencia urinaria y recuperación del tono muscular y vigilar el sangrado vaginal.

Artículo especializado
Lactancia artificial
¿Qué es la lactancia artificial?
La lactancia artificial es la alimentación del lactante con una fórmula láctea . Se puede producir esta situación cuando la madre, por distintas causas, no puede suministrar la lactancia natural, es decir, no puede darle de mamar, ya sea por la falta de producción de leche o por enfermedades que impidan la normal alimentación del bebé.
En el caso de bebés que quedan en ingreso tras su nacimiento, se suele indicar a la madre que si es posible se extraiga la leche y alimente a su bebé con esta leche ya que por muy buenas que sean las fórmulas de lactancia, el mejor alimento del bebé es la leche materna, que varía según el momento y las necesidades del lactante .
La mejor forma de alimentar a un bebé será siempre con leche materna, que proporciona los nutrientes necesarios, además de anticuerpos que le defienden de distintas enfermedades a lo largo de sus primeros meses de vida.
Tipos de leche de fórmula – Inicio y continuación
Las fórmulas de leche artificial deben seguir las normas de obligado cumplimiento que se han dictado por la Comunidad Económica Europea, siguiendo las pautas dadas por la sociedad de gastroenterología, hepatología y nutrición infantil a través del Comité de Nutrición Infantil.
Las fórmulas lácteas se enriquecen también con hidrolizados de almidón y deben ser suplementadas con calcio, fósforo, hierro y zinc.
Las leches de iniciación son las adecuadas para dar a un lactante hasta los seis meses de vida. Las necesidades nutricionales se hacen por comparación con la leche materna, que indica las necesidades nutricionales exactas del niño. Estas deben tener entre unas 60-70 kilocalorías por 100 mililitros, así como las cantidades necesarias de vitaminas y otros oligoelementos.
Las fórmulas de continuación se dan a partir de los seis meses de vida . Estas deben tener una mayor carga calórica, mayor proporción de principios nutricionales y deben estar suplementadas con hierro, calcio y fósforo. En las fórmulas europeas se recomienda una menor cantidad de proteínas, ya que se considera que con el resto de la dieta variada el niño ingiere suficiente cantidad de las mismas.
Hay que tener en cuenta que en las fórmulas de proteína de soja que se dan a los niños que presentan alergias a las proteínas de la leche de vaca, presente en las fórmulas de alimentación estándar, las proteínas de la soja dan suficiente valor nutritivo para el bebé. Estas fórmulas están enriquecidas con metionina y carnitina que deben estar en una proporción similar a la que se encuentra en la leche materna.
La siguiente tabla muestra qué debe contener una leche de fórmula y en qué proporción:
¿Cuándo se utiliza la lactancia artificial?
La lactancia artificial se utiliza diluyendo la fórmula en polvo en agua, que puede ser en España en agua del grifo, no necesitando que sea agua embotellada. Las proporciones son un cazo enrasado de polvo en una medida de 30 mililitros de agua . La fórmula se adapta a las necesidades del niño y no debe ser inferior a las calorías que el bebé consume, esto permite conocer que está bien alimentado . Se suministra a través de un biberón con tetina adecuada a la edad del bebé.
¿Puede juntarse la lactancia materna con la artificial?
Sí, se puede juntar la lactancia artificial con la lactancia materna. Esto es lo que se conoce como lactancia mixta , en casos que la madre no produce suficiente leche para conseguir una ganancia ponderal adecuada del bebé, puede ser necesario proporcionarle una cierta cantidad de lactancia artificial. En estos casos es mejor poner a mamar al niño primero y solo cuando ha mamado, ofrecerle la lactancia artificial, para que el niño obtenga sustancias que le protegen de ciertas infecciones que a través de la lactancia artificial no recibe.
Mantener la lactancia natural, aunque sea en pequeña proporción es positivo para el niño.
¿Cómo se prepara la leche de fórmula?
La leche de fórmula se prepara diluyendo la leche en polvo en agua. No es necesario que el agua sea embotellada, el agua del grifo es apta para el consumo del niño y, en el momento actual, se considera que no hace falta hervirla para dársela al bebé. Es necesario comprobar la temperatura de la leche antes de dársela al niño, ya que hay riesgo de quemarle si estuviera muy caliente. Para ello, se tienen que dejar caer unas gotas de leche sobre la cara dorsal de nuestro antebrazo, y no deberemos sentir que la leche está caliente ni fría, sino a una temperatura adecuada para suministrar al bebé.
¿Qué cantidad es la adecuada para mi bebé?
La pauta orientativa para el consumo de leche artificial por parte de los lactantes es la siguiente. No obstante, son indicaciones orientativas, la dosis más adecuada para cada bebé deben consultarse con su pediatra :
Semana primera: 10 ml/día por ocho tomas. El consumo será unos 80 ml en total.
Semana segunda: de 70 a 80 ml por ocho tomas.
Semana tercera y cuarta: de 90 a 120 ml por ocho tomas.
Segundo mes: 120 a 150 ml por siete tomas.
Tercer mes: de 150 a 180 ml por seis tomas.
Cuarto mes: 180 a 210 ml por cuatro o cinco tomas al día.
Quinto mes: de 210 a 250 ml entre 4 o 5 tomas.
Sexto al 12 mes: 500 ml al día de preparado de continuación.

Artículo especializado
Lactancia prolongada
¿Qué es la lactancia prolongada?
Se entiende como lactancia prolongada aquella que se extiende más allá de lo común socialmente . Es, por tanto, diferente dependiendo de la sociedad en la cual nos encontremos.
En España, se considera una lactancia prolongada la que se extiende más allá del año de vida del bebé. En este momento el bebé suele alimentarse con una gran variedad de alimentos , no siendo necesario el complementarlo con la lactancia materna. En muchos casos la lactancia se prolonga hasta los 4 años de vida sin que esto suponga ningún problema para el niño.
En los tiempos pasados, aún en nuestra cultura, era muy normal mantener la lactancia por períodos más largos.
La OMS considera que la lactancia natural debe de ser única hasta los seis meses de edad y que es bueno mantenerla hasta los dos años, acompañando a la ingesta de otros alimentos , pero recomienda que se mantenga tanto tiempo como la madre y el niño quieran.
Beneficios de la lactancia prolongada
Los beneficios para el niño de una lactancia prolongada son:
Disminuye la obesidad infantil y la probabilidad de sufrir diabetes tipo 1.
Los niños que se amamantan más allá de los 23 meses van a tener menos enfermedades infecciosas y estas serán de menor duración que en niños no amamantados por largo tiempo.
Mejor rendimiento escolar.
Menor ansiedad y se calman más fácilmente.
Los beneficios para la madre son:
Reduce el riesgo de cáncer de ovario, mama y útero.
Disminuye las necesidades de insulina en madres diabéticas.
Ayuda al descenso de peso de la madre.
Reduce el riesgo de hipertensión arterial y de infarto de miocardio.
Posibles riesgos de la lactancia prolongada
No se han demostrado riesgos ni para la madre , ni para el niño por mantener la lactancia, tampoco se ha demostrado relación con desnutrición en la madre, ni que produzca caries infantil.
No se ha demostrado tampoco mayor riesgo para la madre por continuar con la lactancia ante un nuevo embarazo e, incluso, se puede continuar con la lactancia del hijo mayor a pesar de amamantar al pequeño , si bien, esto puede suponer una sobrecarga para la madre y crearla sentimientos de duda por continuar amamantando al hijo mayor.
Las madres que continúan con la lactancia de forma prolongada pueden sufrir un rechazo social por parte de su entorno, es por ello que siempre debe contar con el apoyo de los profesionales , que les darán pautas a seguir. Mantenerse en contacto con grupos de madres que continúan la lactancia hacen más fácil continuar con ella y sentirse apoyada en sus deseos.
En los casos de amenaza de parto prematuro sí puede ser necesario interrumpir la lactancia.
Falsos mitos sobre la lactancia prolongada
Existen múltiples mitos sobre la lactancia prolongada, entre ellos que las madres que lactan no se quedan embarazadas. Esto es falso. Si una madre que lacta no quiere quedarse embarazada , debe poner medidas anticonceptivas ya sea por medio de progestágenos o con métodos de barrera, aun cuando no se tenga la regla, la madre puede quedarse embarazada.
Otro mito se refiere a que los niños que se amamantan más largo tiempo son más dependientes . Esto es falso. Ningún niño se hace más dependiente por este motivo.
También se habla de que puede afectar a la salud de la madre, todo lo contrario, las madres que amamantan más largo tiempo, tienen menor probabilidad de tener cáncer de mama o genitales y menos probabilidad de desarrollar hipertensión o diabetes mellitus, tampoco supone un detrimento de la nutrición del niño que completa su dieta alimentaria con la leche de su madre en vez de la leche de vaca que se le daría.
¿Qué efectos puede tener la lactancia prolongada sobre la madre?
La lactancia prolongada otorga una serie de beneficios a largo plazo a la madre, tales como que disminuye la incidencia de cáncer de mama, de ovario o de endometrio . Esta disminución es mayor cuanto más se prolonga la lactancia.
Reduce el riesgo de diabetes mellitus tipo 2 cuando la lactancia se prolonga más allá de los seis meses , se cree que está mediado por las hormonas de lactancia y su influencia sobre el páncreas.
Aunque dar de mamar disminuye ligeramente los niveles de calcio circulante , esto no se traduce en un aumento de la pérdida de calcio, ni de osteoporosis, ya que se produce un aumento de la calcitonina que fija el calcio en los huesos durante la lactancia.
Ayuda a disminuir el peso, ya que la madre precisa unas 500 calorías para producir un 500 mililitros de leche , que es lo que consume un niño de más de dos años.
Además, minimiza hasta el 52 % la posibilidad de desarrollar hígado graso, un 53 % el riesgo de sufrir esclerosis múltiple y hasta un 25 % el riesgo de tener un ictus.

Artículo especializado
Contracciones en el embarazo
¿Qué son las contracciones?
Las contracciones del embarazo es la activación de la parte muscular del útero que tiene como fin lograr la progresión del parto y la salida del feto hacia el exterior. Previo a esta situación hay una serie de contracciones más pequeñas, que la mujer percibe en los días anteriores al parto, estas contracciones tienen como fin conseguir una preparación del útero para el momento del parto. Las contracciones son percibidas como un endurecimiento de la zona abdominal por parte de la mujer, estas contracciones pueden también ocasionar dolor en la zona lumbar.
Las contracciones no son continuas siempre, tras un periodo de contracción , hay un periodo de relajación del útero.
Tipos de contracciones
Según el momento en que se producen y donde se sitúan hablamos de contracciones focales , generalizadas, de Braxton Hicks, de preparto y, por último, de parto.
Focales : son contracciones localizadas en un punto. Suelen estar relacionadas con los movimientos del bebé, se producen en un lugar determinado al empujar una zona del útero dando una contracción en esta zona y no se extienden al resto del útero.
Generalizadas : comienzan siendo una contracción focal, que luego se extiende al resto del útero.
Braxton Hicks : suelen aparecer pasadas las 20 semanas de embarazo, son más fuertes que las focales o generalizadas y no suelen durar más de 60 segundos. En ellas, la mujer percibe cómo su abdomen se pone duro, no son dolorosas y son la preparación del útero para el trabajo de parto.
Preparto : son más intensas que las contracciones de Braxton Hicks, se dan en los días previos al parto. Su función es proceder a borrar el cuello del útero, marcan que el parto está cerca.
Parto : son contracciones que se vuelven más intensas según avanzan, se vuelven más dolorosas y su característica principal es que son rítmicas y persistentes.
¿Cómo se diferencian los tipos de contracciones?
Los tipos de contracciones se diferencian por cómo se inician, por la intensidad del dolor o molestia que se sufre y por si son rítmicas o, por el contrario, esporádicas. Las que se producen por movimientos del feto claramente se relacionan con ello, las madres describen cómo el bebé da patadas o bien notan un pie o incluso la cabeza del bebé.
Las contracciones de Braxton Hicks no son rítmicas ni dolorosas, se perciben como un endurecimiento del abdomen no doloroso.
Por último, las contracciones, según se aproxima el parto, se vuelven más rítmicas y dolorosas .
¿Cuándo debo acudir a un especialista?
Se debe acudir al especialista cuando las contracciones se vuelven rítmicas y muy constantes. Unas contracciones que transcurren cada cinco minutos durante más de una hora y que se perciben como dolorosas, deben ser consultadas con el médico o incluso ser motivo para acudir a urgencias. Cuando se producen antes del momento en que el parto está programado , pueden ser señal de un parto prematuro. Cuando las contracciones se producen antes de las 32 semanas y dependiendo del momento madurativo del bebé, puede ser necesario frenar el parto y esto requiere un ingreso hospitalario.
Si las contracciones son rítmicas , si se detienen al tumbarse o no son dolorosas, se puede estar tranquila. No obstante, si se tiene alguna duda, es preferible preguntar al especialista en obstetricia, quien le indicará qué tiempo esperar y si es normal lo que se siente.
¿Necesitas atención presencial con un especialista en ginecología? En Savia reserva una consulta con los mejores profesionales sin esperas

Artículo especializado
Ejercicios para embarazadas
¿Cómo puedo hacer ejercicio durante el embarazo?
Durante el embarazo, no solo se puede hacer ejercicio si no que es saludable realizarlo, tanto a nivel de ejercicio cardiovascular como a nivel muscular.
Se recomienda practicar ejercicio diario de unos 30 minutos, siempre y cuando no se presenten problemas en embarazo. El ejercicio físico favorece una menor ganancia de peso de la mujer frente a los estados de sedentarismo y puede prevenir la diabetes gestacional y la eclampsia.
Es importante mantener una buena hidratación durante el ejercicio, evitando las sobrecargas en la zona lumbar y las abdominales, sobre todo, a partir del segundo trimestre del embarazo.
Las mujeres que realizan deportes de raqueta, como tenis o pádel , pueden seguir desarrollando los mismos, pero deben controlar de especial manera la hidratación y no realizar un ejercicio que resulte agotador.
Ejercicios para el primer trimestre
Los ejercicios para el primer trimestre están basados en ejercicios cardiovasculares, con paseos a paso vivo de hasta 30 minutos. También se puede montar en bicicleta estática sin hacer sobreesfuerzos y nadar durante unos 30 minutos. El trabajo muscular se realiza con peso como máximo de hasta 5 kilos, procurando no sobrecargar la espalda en ningún caso.
También conviene realizar ejercicios de Kegel, ya que ayudan a contraer el suelo pélvico y fortalecen el mismo , así como favorecen con posterioridad su recuperación de forma rápida. Para ello, es suficiente contraer la zona de esfínteres, mantenerla así unos segundos y volver a relajar. También se puede realizar este ejercicio al orinar cortando la micción dos o tres veces.
Hacer rotaciones de la pelvis ayudándose de una pelota de Pilates son ejercicios fáciles de realizar y produce una relajación de esta zona.
Las sentadillas también se pueden realizar durante este trimestre embarazo .
Ejercicios para el segundo trimestre
Los ejercicios cardiovasculares recomendados del segundo trimestre son la natación y andar. Mantener una rutina de andar al menos 30 minutos al día es muy importante.
Para mejorar la sobrecarga que tiene la espalda es muy positivo realizar movimientos desde una situación de apoyo en rodillas y en manos; desde una posición neutra de espalda recta pasar a poner la espada como si fuera una joroba , esto ayuda a relajar la espalda.
Los ejercicios de Kegel siguen estando recomendados en el segundo trimestre del embarazo.
Practicar Pilates puede ser también de gran ayuda en este momento de la gestación.
Y levantar peso con brazos de hasta 1 kilo ayuda a fortalecer las extremidades.
Ejercicios para el tercer trimestre
La rutina cardiovascular de 30 minutos, como andar o nadar, sigue siendo positiva en este trimestre de embarazo. En el último mes de embarazo puede que el médico recomiende no nadar, para prevenir posibles infecciones a nivel vaginal que puedan afectar al feto.
Los ejercicios con apoyo de rodillas y manos elevando la espalda son buenos para la espalda.
Y, ejercicios en los cuales se aprieta una pelota entre las piernas al tiempo que se contraen los esfínteres , ayudan a fortalecer el suelo pélvico, al igual que con los ejercicios de Kegel.
¿Qué cualidades es importante trabajar durante el embarazo?
Durante el embarazo, es muy importante trabajar tanto el suelo pélvico como la relajación a nivel de las zonas lumbares y dorsales de la espalda. Al mismo tiempo, el entrenamiento cardiovascular suave mejora el estado de la madre y el feto y favorece la salud de ambos.
Tonificar músculos de brazos y piernas puede ser positivo durante el embarazo y en cualquier momento de la vida. La realización de ejercicio mantenido evita el aumento excesivo de peso durante la gestación y disminuye la probabilidad de sufrir eclampsia o diabetes gestacional.
¿Tengo que evitar algún ejercicio durante el embarazo?
En este estado, se deben evitar los deportes de riesgo. Está totalmente prohibido realizar submarinismo y no está recomendado realizar alpinismo, ya que la mujer tiene alterado su centro de gravedad y esto la predispone a caídas.
Se deben evitar practicar también los deportes de contacto , como las artes marciales, fútbol o baloncesto, y aquellos en los que se producen gran esfuerzo abdominal como puede ser el levantamiento de pesos.
Tampoco se deben realizar ejercicios que hagan necesaria una gran elasticidad tendinosa .

Artículo especializado
Embarazo psicológico
¿Qué es el embarazo psicológico?
El embarazo psicológico es la situación en la cual, sin tener un embrión real, la mujer presenta síntomas similares a un embarazo, tales como náuseas, vómitos, mareos e incluso aumento del perímetro abdominal. Es una situación que se suele producir por situaciones de estrés relacionadas con el deseo o el miedo a tener hijos.
No está relacionado con la edad de la paciente ni con alteraciones hormonales o ginecológicas, es una enfermedad de origen mental.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Ginecología.
¿Por qué se produce el embarazo psicológico?
Esta patología se produce en mujeres que tienen una s ituación psicológica de gran estrés en relación con el embarazo, ya sea por no conseguir un embarazo por medios naturales, o bien, en mujeres adolescentes con un gran miedo a quedarse embarazadas.
Eso da lugar a una situación en el organismo en el que se produce una amenorrea (falta de regla) y, asociada a ella, un aumento del perímetro abdominal como si de un embarazo real se tratara.
¿Cómo se puede diferenciar un embarazo psicológico de un embarazo normal?
En un embarazo psicológico las pruebas de embarazo son negativas; además, si se realiza una ecografía no presenta aumento del tamaño uterino ni presencia de embrión en el mismo. Al mismo tiempo se conoce la situación de estrés por la cual la mujer pasa.
A nivel de síntomas, no es posible diferenciarlo , ya que la mujer presenta los típicos síntomas de embarazo con amenorrea, vómitos, náuseas, aumento del perímetro abdominal e, incluso, turgencia mamaria.
Síntomas del embarazo psicológico
Los síntomas del embarazo psicológico son amenorrea, aumento del perímetro abdominal, turgencia mamaria, náuseas y vómitos matutinos.
Estos síntomas de embarazo se asocian con situaciones de estrés por el temor o deseo del embarazo y puede ir acompañado de una situación de depresión de base.
Causas del embarazo psicológico
Las causas del embarazo psicológico están relacionadas con situaciones de miedo y ansiedad ante un embarazo, ya sea por deseo del mismo sin conseguirlo o, por el contrario, por un miedo intenso a quedarse embarazada . Tiene como base también situaciones de depresión y ansiedad, y puede asociarse a otros trastornos mentales más graves.
Tratamiento del embarazo psicológico
El tratamiento del embarazo psicológico consta de una primera parte en la que se trata de demostrar a la paciente que no está embarazada. Tras ello, va a necesitar un tratamiento psicológico adecuado, que le permita aceptar la situación y, en muchos casos, tratamiento farmacológico antidepresivo que puede ser el fundamento sobre el cual se de el embarazo psicológico.
Es necesario la comprensión del entorno de esta situación, no culpabilizando a la paciente de la misma para lograr una mejoría tanto del momento agudo, como del estado a largo plazo.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Ginecología.
Pruebas para detectar el embarazo psicológico
Las pruebas para detectar un embarazo psicológico son de negatividad, esto es, se trata de demostrar que, a pesar de los síntomas, la paciente no se encuentra embarazada. En primer lugar, es necesario hacer una prueba de embarazo, que dará negativa, pudiendo ser necesaria su realización en sangre . Posteriormente, se puede realizar una prueba de imagen, como una ecografía, que demostrará que no existe feto en el útero. Esta prueba puede ser necesaria repetirla si la mujer acude diciendo que está de pocas semanas, para confirmar que efectivamente no se encuentra embarazada.
Preguntas frecuentes
¿A qué edad es más frecuente un embarazo psicológico?
Un embarazo psicológico se puede da a cualquier edad, incluso se describen casos en mujeres que han sufrido una histerectomía (operación en la que se extirpa el útero). Depende de la situación de ansiedad de la paciente en lo relativo a un posible embarazo o la dificultad para conseguir el mismo, y esto se puede dar en cualquier momento de la edad fértil de la mujer.
¿Tener un embarazo psicológico hace más difícil tener un embarazo normal?
No, tener un embarazo psicológico no dificulta tener con posterioridad otros embarazos absolutamente normales. Lo único que indica es que hay una gran ansiedad en relación a la gestación , que es mejor tratar de forma adecuada antes de pensar en tener un embarazo normal.
¿Es muy frecuente el embarazo psicológico?
El embarazo psicológico es una patología muy poco frecuente , no llega a uno de cada 22.000 nacidos. Es, por tanto, una situación que se produce en muy pocas ocasiones.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Ginecología.
 Savia
Savia