Artículos Especializados
Artículo especializado
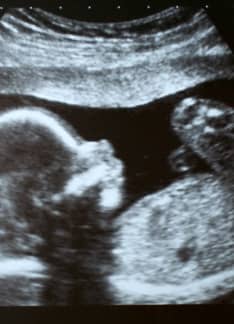
Gastrosquisis fetal: diagnóstico prenatal
¿Qué es la gastrosquisis?
La palabra gastrosquisis deriva del prefijo griego “gaster”: estómago y “schisis”: fisura. Actualmente, se define como una malformación congénita caracterizada por una herniación visceral a través de un defecto de la pared abdominal. La presencia de la fisura por lo general es pequeña (menos de 4 cm) y está localizada en la mayoría de los casos a la derecha del cordón umbilical.
Esta lesión da lugar a la herniación de las asas intestinales, el estómago, el hígado y en ocasiones la vejiga, que no se encuentran cubiertas por una membrana protectora. Las vísceras expuestas al líquido amniótico responden desarrollando un proceso inflamatorio de la capa seromuscular, la que además de serositis causa la destrucción de las células de Cajal; este daño seromuscular es el que da lugar a la hipomotilidad del intestino en el neonato.
Hay varias teorías que explican el origen de la gastrosquisis. La más aceptada considera como causa principal la involución precoz de los vasos que irrigan la pared abdominal que son la vena umbilical y la arteria onfalomesentérica derecha.
Los factores de riesgo más importantes asociados a esta patología incluyen:
El consumo de tabaco, alcohol y drogas como marihuana, cocaína, metanfetaminas.
Medicamentos como aspirina, efedrina e ibuprofeno.
Ser madre joven (menor de 20 años).
Primer parto.
Malnutrición y ausencia de fortificación con ácido fólico previo al inicio de la gestación.
Infecciones de transmisión sexual y del tracto urinario en el primer trimestre del embarazo.
La gastrosquisis presenta un porcentaje bajo de asociación con anomalías cromosómicas u otras malformaciones.
El pronóstico de la gastrosquisis está dado por las complicaciones intestinales asociadas, producidas por la inflamación ante la exposición a sustancias irritativas del líquido amniótico y la constricción, con la consiguiente isquemia a nivel del defecto de pared.
Se ha propuesto clasificar a la gastrosquisis en simple (sin lesiones intestinales) y gastrosquisis compleja (con anomalías intestinales asociadas como atresia, necrosis, vólvulo, perforación, etc.). El factor pronóstico más importante es la presencia de lesión en las asas intestinales, asociada a gran morbilidad debido a estancias hospitalarias prolongadas y complicaciones neonatales, aunque con un porcentaje elevado de supervivencia.
¿Cuándo y cómo se diagnóstica la gastrosquisis?
El diagnóstico prenatal de gastrosquisis se realiza cada vez más frecuentemente. Puede realizarse tan precozmente como a las 12 semanas de edad gestacional, ya que es en esta etapa cuando se produce el cierre definitivo parietal.
Sin embargo, lo más frecuente es que el diagnóstico prenatal se realice en el segundo trimestre de embarazo mediante ecografía morfológica .
La alfafetoproteína es la principal glicoproteína del suero fetal y está elevada en los pacientes con esta patología, por lo que puede servir para apoyar el diagnóstico, si bien no es específico de la gastrosquisis, ya que también se eleva en otras patologías.
La ecografía es el método de elección para la detección y la confirmación diagnóstica de la gastrosquisis en la etapa prenatal. El diagnóstico se realiza al detectar las asas intestinales flotando libremente en el líquido amniótico.
La mayor fortaleza del diagnóstico prenatal de gastrosquisis es la posibilidad de realizar consulta prenatal con cirujano, neonatólogo, ginecólogo y obstetra. El objetivo de la consulta prenatal será el de la evaluación conjunta por parte de un equipo interdisciplinario que estudiará el caso clínico. En base a ello brindarán asesoramiento y consejo a los padres, pudiendo además explicar las características de la patología, posible evolución y pronóstico.
El objetivo principal en el manejo perinatal de estos fetos es detectar aquellos casos con riesgo de presentar una gastrosquisis compleja, para esto se han descrito múltiples marcadores ecográficos para predecir la lesión intestinal, tales como dilatación de las asas extra o intra abdominales y la dilatación gástrica.
Savia pone a tu disposición los mejores especialistas en Ginecología y Obstetricia .
Tratamiento de la gastrosquisis
El tratamiento de la gastrosquisis es quirúrgico y consiste en devolver el intestino y los órganos herniados a la cavidad abdominal. Existen diferentes técnicas para lograr la reintroducción del contenido eviscerado al abdomen y el cierre parietal. En el mayor porcentaje de los casos es posible la realización de un cierre primario, borde a borde o utilizando el cordón umbilical para permitir el cierre con menor tensión parietal. En un porcentaje más bajo no es posible realizar un cierre primario, por lo que es necesario realizar un silo quirúrgico (bolsa de silicona que cubre el defecto y produce la reducción progresiva por gravedad de las vísceras) para protección del contenido eviscerado y una reintroducción progresiva del contenido abdominal. Posteriormente se realizará el cierre definitivo en una segunda intervención.
Actualmente el símil-EXlT ( Exit-Like procedure ), técnica de reducción de las vísceras intra abdominales, manteniendo el soporte placentario para evitar la deglución de aire por el recién nacido, se vislumbra como un procedimiento prometedor, encontrando mayor supervivencia, menor uso de ventilación y menor índice de infección.
En cualquier caso, se hace necesario un protocolo institucional que abarque el control prenatal, la planificación del parto, el soporte al recién nacido, el tipo y tiempo de cirugía, con seguimiento de las complicaciones postoperatorias, en aras de reducir la alta mortalidad postoperatoria.
¿Cómo prevenir la gastrosquisis?
Desde el punto de vista de la prevención, dado que se trata de una patología cuya incidencia está íntimamente relacionada con la edad de la madre, habría que hacer especial énfasis en la prevención de embarazos no deseados, especialmente cuando la madre es muy joven.
De igual modo, es muy importante en todas las mujeres embarazadas llevar a cabo las pertinentes pruebas durante el embarazo para la detección prematura y control de patologías en el feto y en la madre.

Artículo especializado
Alimentos para limpiar el hígado
El hígado es un órgano vital que cuenta con un papel destacable en la actividad metabólica del organismo. Está implicado en la metabolización de varias hormonas, ayuda a extraer energía de los alimentos ingeridos, sintetiza la bilis, almacena energía (en forma de glucógeno), y elimina sustancias tóxicas (provenientes del alcohol, del ambiente, de ciertos medicamentos e incluso de la comida).
Unos malos hábitos alimentarios pueden sobrecargar las funciones del hígado promoviendo la acumulación de grasa ( esteatosis hepática o hígado graso). En muchos casos suele ser un proceso asintomático o con síntomas que pueden ser difíciles de asociar con este órgano (migrañas, dolor abdominal, digestiones pesadas, etc.). Por esa razón, es una enfermedad que puede pasar desapercibida y evolucionar gravemente.
Nuestro organismo cuenta con mecanismos de detoxificación en los que participa el propio hígado. Sin embargo, un estilo de vida poco saludable puede influir negativamente en las funciones hepáticas. Veamos qué hábitos saludables podemos adoptar para evitarlo.
En Savia ponemos a tu disposición los mejores especialistas en Aparato Digestivo .
¿Cómo limpiar el hígado?
Para cuidar de nuestro hígado, es imprescindible tener en cuenta varios factores, incluyendo:
La nutrición . Seguir una alimentación saludable rica en alimentos de origen vegetal e integrales de forma general y, cada cierto tiempo, hacer una dieta depurativa . Esta ayudará a eliminar toxinas e impurezas acumuladas en el organismo dando un respiro a nuestro hígado.
Limitar el consumo de bebidas alcohólicas. El alcohol es el principal agresor del hígado ya que induce una sobrecarga del mismo y facilita la formación de depósitos de grasa. Consumir alcohol en exceso está relacionado con daño hepático.
El consumo adecuado de líquidos como agua , infusiones y caldos vegetales. Esta simple recomendación facilita el funcionamiento de los riñones y la eliminación de sustancias con cierta toxicidad de la sangre. Además, previene el estreñimiento evitando que los restos de material fecal se acumulen en el intestino.
¿Qué consumir para limpiar el hígado de forma natural?
Ciertos alimentos favorecen la función hepática mejorando la digestión de los alimentos. Se trata de los alimentos coleréticos (aquellos que activan la producción de bilis) y de los alimentos colagogos. Éstos últimos, son los que estimulan el vaciamiento de la vesícula biliar, expulsando la bilis hacia el duodeno para hacer la digestión. En caso de tener cálculos en la vesícula biliar, no serían recomendables.
Dentro de los alimentos recomendados para limpiar el hígado se encuentran:
Cereales integrales . Aportan hidratos de carbono complejos y vitaminas del grupo B.
Verduras y hortalizas .
La alcachofa y el cardo son alimentos ricos en cinarina, una sustancia que estimula la producción de bilis, descongestiona el hígado y facilita su buen funcionamiento. Cuentan con acción diurética, colerética y colagoga.
Las verduras ricas en sulfuranos y sulfurafanos como la cebolla, los rábanos y todas las verduras de la familia de las crucíferas (coliflor, brócoli, col, etc.) también estimulan las funciones hepáticas.
Todos aquellos alimentos que sean beneficiosos para la microbiota intestinal también ayudarán a mejorar la salud del hígado. Principalmente alimentos con prebióticos (aquellos ricos en fibra o en almidón resistente) y probióticos como alimentos fermentados (yogur, chucrut, pan de masa madre, etc.).
Contiene colina, factor vitamínico necesario para el metabolismo hepático y para evitar que la grasa se deposite en el hígado.
Levadura de cerveza. Rica en vitaminas del grupo B.
Aceite de oliva como fuente de grasa principal, evitando grasas animales de mala calidad.
Nueces . Son una fuente de grasas saludable que otorgan beneficios cardiovasculares y ayudan a regular el colesterol, lo cual también se relaciona con la salud del hígado.
Especias como la cúrcuma y algunas plantas como el cardo mariano pueden ayudar en el proceso de limpieza de este órgano.
Café . Es rico en polifenoles, diterpenos, ácido cafeico, kahweol y cafestol, que protegen contra tóxicos como el alcohol. Tiene un efecto potenciador de las enzimas detoxificadoras presentes en el hígado.
En cambio, es imprescindible minimizar la ingesta de alimentos fritos, azúcares refinados, refrescos, bebidas alcohólicas y productos ultra procesados. Así como evitar el sedentarismo y el tabaco.
Otra buena estrategia para limpiar el hígado de forma natural es realizar ayuno intermitente . Esta práctica consiste en no comer durante un rango de horas al día. Es algo que ya hacemos de manera no intencionada durante la noche, pero se han observado ciertos beneficios cuando se alarga este ayuno nocturno hasta 12, 14 e incluso 16 horas. Realizar ayuno intermitente reduce los marcadores de inflamación y los triglicéridos en sangre. También, mejora la sensibilidad a la insulina, aumenta el metabolismo y promueve un proceso llamado autofagia que consiste en la renovación celular evitando que se acumulen productos de deshecho.
Al iniciarse en la realización de esta práctica, es recomendable hacerlo bajo la supervisión de un profesional. Este podrá asesorar de manera individualizada y ayudar a evitar efectos indeseados.
¿Qué fruta es buena para limpiar el hígado?
Las frutas son un grupo alimentario con un poder protector para la salud. Aportan agua, azúcares de fácil asimilación, fibra y una gran variedad de vitaminas y minerales. El consumo de 3 o más raciones de fruta al día representa la ingesta óptima con la que podemos beneficiarnos de sus propiedades. Para limpiar el hígado es bueno consumir todo tipo de frutas, especialmente:
Manzanas y los cítricos como la naranja o el limón, gracias a su efecto colagogo, facilitan el vaciamiento de la bilis y la descongestión del hígado.
La uva tiene efecto colerético estimulando la producción de bilis.
Las ciruelas son bajas en sodio, grasas y proteínas. Su consumo evita el estreñimiento y favorece eliminación de desechos orgánicos.
Las cerezas, como otros frutos rojos, y la granada son recomendables por su alta capacidad antioxidante y depurativa.
Es bien sabido que la nutrición es uno de los pilares fundamentales para gozar de una buena salud general y también hepática.
Artículo especializado
Leucocitos en orina: valores y significado
El análisis de orina es una de las pruebas más solicitadas dentro del laboratorio de análisis clínicos e incluye el análisis físico, químico y microscópico de la orina.
Dentro de las características físicas encontramos las siguientes:
Volumen de orina . Entre 600 y 2.000 ml al día. Este amplio rango se puede ver influenciado por muchos factores como la ingesta de agua o condiciones como la diarrea y los vómitos.
Color . Normalmente, la orina es de color amarillo claro, aunque este puede variar en función de la ingesta de agua nuevamente, o por diferentes alteraciones.
Transparencia . La orina normal es limpia y clara.
Con respecto a las características físicas y químicas, se suelen estudiar el pH, los niveles de azúcar, la presencia de nitritos y proteínas, entre otros parámetros.
Por último, en el estudio microscópico de la orina, donde además del estudio de otras células y bacterias, se estudia la presencia de leucocitos.
Dentro de los valores del análisis de orina , la presencia de leucocitos altos en orina o leucocituria no determina, de entrada, un problema grave.
No obstante, siempre es importante correlacionar los resultados analíticos con la sintomatología para poder diagnosticar una posible infección de orina .
¿Qué significan los leucocitos en la orina?
Su importancia depende del número de leucocitos y de los síntomas que presente el paciente.
Los síntomas que se suelen asociar a infecciones pueden incluir quemazón al orinar, ganas de orinas con mucha frecuencia, color turbio y mal olor de la orina, dolor, debilidad y fiebre.
Puede darse la presencia de leucocitos sin bacterias, teniendo que descartar otras causas infecciosas, aunque esta condición no suele ser frecuente.
Infecciones más comunes
Las infecciones más habituales del tracto urinario que pueden cursar con niveles elevados de leucocitos y normalmente con la presencia de bacterias y nitritos en orina incluyen:
Se caracteriza por la presencia de bacterias en la orina. La frecuencia a lo largo de un año llega a ser de hasta un 25% en las mujeres. Los síntomas son súbitos e intensos, caracterizándose por la presencia de dolor al orinar o disuria, necesidad de orinar frecuentemente y urgencia miccional. Es más frecuente en mujeres y no siempre requiere tratamiento
La pielonefritis es un cuadro infeccioso grave que constituye la forma más seria de infección del tracto urinario. Se trata de una infección que afecta al riñón y al sistema que conecta el riñón con la vejiga. Se manifiesta con dolor y micciones frecuentes que se acompañan de fiebre alta, escalofríos, taquicardia y vómitos.
Se caracteriza por la presencia de secreciones vaginales, dolor ante la penetración, picor vulvar y dolor al orinar. En el sedimento de la orina se detecta la presencia bacteriana. Suele ser consecuencia de infecciones producidas por bacterias u hongos.
Constituye la infección urinaria más frecuente en el varón joven y de mediana edad. La prostatitis se suele presentar de forma aguda y se caracteriza por la presencia de dolor, micciones frecuentes, fiebre y escalofríos.
¿Qué cantidad de leucocitos es normal en la orina?
Los valores normales de leucocitos en orina se sitúan en menos de 5 células por campo o 10.000 células por mL. Los valores superiores son calificados de leucocituria o piuria.
Para la detección de valores elevados de leucocitos el análisis de orina permite tanto identificar como cuantificar su presencia, además de detectar enfermedades renales y otras patologías que pueden dejar su huella en diferentes parámetros de la orina.
El análisis de orina o uroanálisis incluye diversas pruebas, entre las que se encuentran:
La prueba de la esterasa leucocitaria . Se trata de un método cualitativo que detecta leucocitos en orina. Consiste en la introducción de una tira reactiva que cambia a color violeta ante la presencia de leucocitos, poniendo tras la pista de una infección urinaria.
Sedimento urinario . En él se buscan elementos anormales que ayuden al diagnóstico de determinadas enfermedades. Entre otros, se investiga la presencia de células (incluyendo leucocitos) o de microorganismos.
Urocultivo . Consiste en incubar la orina en medios de crecimiento bacteriano específicos para identificar el posible responsable de la infección.
¿Qué hacer en caso de ‘leucocitos positivos’?
Cuando la prueba de orina da positivo en leucocitos es necesario identificar la causa que provoca la leucocituria. En el caso de infecciones del tracto urinario, estas pueden ser:
No complicadas . Tiene lugar en mujeres sanas no gestantes. No requiere tratamiento.
Complicadas . Ocurren en pacientes que presentan alguna de las condiciones que determinan un mayor riesgo de evolución desfavorable (mujeres gestantes, hombres, pacientes con inmunosupresión, insuficiencia renal, trasplante renal, etc.). Siempre requieren tratamiento.
Recurrente . Cuando tienen una frecuencia de 3 veces al año o 2 veces en los últimos 6 meses. En este caso es necesario el estudio por parte de un especialista.
Urosepsis . Se produce una disfunción orgánica que pone en riesgo la vida del paciente debido a una infección urinaria. Requiere de asistencia médica urgente.
Las infecciones urinarias pueden estar causadas por una gran variedad de patógenos. En general, se suele aislar un único patógeno causante. La bacteria más frecuentemente aislada es la Escherichia coli .
Para el tratamiento de las infecciones del tracto urinario será necesaria la administración de los antibióticos adecuados, teniendo en cuenta las resistencias de cada microorganismo. Con el antibiograma se mide la sensibilidad y resistencia de las bacterias causantes de la infección a los antibióticos disponibles para elegir los más efectivos y optimizar el tratamiento.

Artículo especializado
El fotoenvejecimiento y sus signos
Además del envejecimiento cronológico normal, la piel puede sufrir algún grado de fotoenvejecimiento causado por la radiación solar.
¿Qué es el fotoenvejecimiento?
El fotoenvejecimiento es el deterioro de las estructuras de la piel causado por las radiaciones solares. La exposición prolongada y habitual a los rayos del sol puede causar el deterioro del colágeno, la elastina y otros componentes que dan estructura a la piel.
Las radiaciones que pueden causar fotoenvejecimiento en la piel incluyen tanto la radiación ultravioleta, como la infrarroja e, incluso, la luz visible:
Radiación ultravioleta. Es la principal responsable del fotoenvejecimiento. Está compuesta, principalmente por rayos ultravioleta (UV) A y B. Los rayos UVA penetran en las capas más profundas de la piel, provocando el daño de las fibras de colágeno y elastina. Por otro lado, la radiación UVB incide en las primeras capas, causando quemaduras cutáneas y siendo responsable del mayor número de cánceres de piel.
Radiación infrarroja. Es el tipo de radiación solar que penetra en la piel de manera más profunda. Puede dañar el ADN celular y dar origen a lesiones precancerosas.
Radiación visible. Es el tipo de radiación que nuestros ojos pueden ver. En concreto la luz azul puede afectar a la piel y contribuir al fotoenvejecimiento, debilitando su barrera protectora y provocando la aparición de manchas.
¿Cuáles son los signos de fotoenvejecimiento?
Con el paso del tiempo, la piel pierde su capacidad de reparar las lesiones que sufre a causa de las radiaciones solares, por lo que el fotoenvejecimiento puede llegar a ser irreversible. Arrugas, flacidez, sequedad y manchas son las principales y más evidentes consecuencias del fotoenvejecimiento. Además, la piel puede sufrir efectos más perjudiciales como quemaduras solares y cáncer de piel si no se llevan a cabo las medidas preventivas adecuadas.
Los signos del fotoenvejecimeinto se hacen más visibles en las zonas del cuerpo más expuestas al sol. De este modo, el fotoenvejecimiento facial, del cuello, el escote, el cuero cabelludo y los brazos son los más habituales. Los signos más comunes incluyen:
Xerosis , sequedad y aspereza al tacto.
Pérdida de elasticidad . Flacidez cutánea, la piel se descuelga.
Arrugas , surcos y líneas profundas en la piel.
Manchas y pigmentación irregular.
Cloasma o melasma . Se trata de manchas por hiperpigmentación de melanina en la epidermis y la dermis que aparecen en la zona del rostro, principalmente en la frente, las mejillas y el labio superior. Se pueden prevenir limitando la exposición al sol y controlando los factores hormonales desencadenantes.
Elastosis o surcos profundos de la piel.
Queratosis actínica . Formación de lesiones descamativas y costras que pueden determinar un riesgo aumentado de cáncer de piel.
Púrpura senil o de Bateman. Manchas de color púrpura o rosado que aparecen en las zonas de la piel expuesta por extravasación de sangre de los capilares cuyas paredes están debilitadas.
Enfermedad de Favre-Racouchot . La exposición al sol crónica puede generar la aparición de comedones y quistes foliculares en la zona de la cara próxima a los ojos.
Cómo evitar el fotoenvejecimiento
Para combatir el fotoenvejecimiento la mejor estrategia es la prevención. Dado que las lesiones producidas por la radiación solar son acumulativas, es importante establecer medidas de prevención desde la infancia. La reducción de la exposición al sol y una protección eficaz de la piel son elementos fundamentales para minimizar los efectos del fotoenvejecimiento.
De este modo, reducir el tiempo de exposición al sol, la utilización de barreras físicas −incluyendo prendas de vestir, sombreros y gafas de sol− y el uso frecuente de protectores solares con un elevado factor de protección son las acciones más sencillas y útiles contra el fotoenvejecimiento. Esto es todavía más importante en el caso de fototipos de piel con mayor riesgo (pieles claras), horas y días con una mayor radiación ultravioleta y una exposición al sol en altitudes elevadas, entre otros factores.
Tratamientos contra el fotoenvejecimiento
Como se ha dicho, el fotoenvejecimiento es acumulativo e irreversible. Sin embargo, existen tratamientos dirigidos a reducir algunos signos del envejecimiento de la piel que pueden resultar útiles. Entre ellos se encuentran el peeling químico, la aplicación de tratamientos con láser y la terapia lumínica de baja intensidad.
También puede ser positiva la infiltración de ácido hialurónico u otras sustancias estimuladoras de la formación de colágeno o el uso de cremas con agentes despigmentantes, antioxidantes y con principios activos como el retinol y el ácido hialurónico. Estas pueden contribuir a mejorar la consistencia y apariencia de la piel.
No hay que olvidar la utilización de un filtro solar adecuado y que puede además aportar a la piel antioxidantes y enzimas que eviten los efectos nocivos de la radiación ultravioleta sobre el ADN de las células. En algunas ocasiones además puede estar indicado añadir al tratamiento antioxidantes por vía oral, sustancias que reparan el ADN nuclear dañado por la radiación ultravioleta y sustancias que eliminan las células ya dañadas para evitar que evolucionen hacia la malignización. Estas sustancias incluyen el polypodium leucotomus, la espermidina y la pirroloquinolina quinona. En la mayoría de los casos una combinación de tratamientos nos darán los mejores resultados para obtener una piel más sana y bella.
En caso de historia familiar con melanoma u otro cáncer de piel, o cuando aparecen lesiones cutáneas nuevas con sospecha de que puedan ser precancerosas, es importante consultar siempre con el dermatólogo para que pueda realizar un diagnóstico temprano y establezca un tratamiento que evite de forma efectiva su progresión.
Los tratamientos y los controles de la evolución del fotoenvejecimiento deben realizarse por el dermatólogo.

Artículo especializado
Anquiloglosia: ¿Qué es?
La anquiloglosia se produce por causa de un frenillo lingual anormalmente corto y poco elástico que restringe los movimientos de la lengua, haciendo que su funcionalidad quede mermada. Se trata de una anomalía congénita.
La anquiloglosia aparece en un número de recién nacidos que se sitúa entre el 4 y el 10% y suele ser más frecuente en niños que en niñas. Aunque normalmente supone un hallazgo aislado, en ocasiones puede asociarse a diferentes síndromes y anomalías craneofaciales.
Consecuencias de la anquiloglosia
Además de posibles problemas para que el bebé lleve a cabo una lactancia materna con normalidad por problemas de succión y agarre, la anquiloglosia también puede dar lugar en el futuro a problemas de articulación en el lenguaje. De este modo, se pueden producir trastornos de los sonidos del habla, como por ejemplo rotacismos, lo cual significa que el niño no pronunciará correctamente el fonema /r/, así como dificultad para realizar fonemas como /t/, /d/, /z/, /s/, /ch/, /n/, /ñ/ /l/, entre otros.
Además de problemas en la succión y en la articulación de los sonidos del habla, la persona también puede desarrollar problemas para realizar una deglución de forma segura, lo que daría como consecuencia que se produzca disfagia, es decir, que se produzcan aspiraciones o penetraciones hacia los pulmones dando como consecuencia infecciones del tracto respiratorio.
Finalmente, al no poder mover la lengua con normalidad se pueden producir problemas bucales que pueden dar lugar a trastornos relacionados con la higiene oral y dificultad a la hora de desempeñar determinadas funciones que se llevan a cabo con la boca como tocar un instrumento de viento, besar, lamer un helado, etc.
¿Cómo diagnosticar la anquiloglosia?
El diagnóstico de la anquiloglosia suele ser clínico, según la apariencia y la función de la lengua. Se debe valorar tanto a nivel anatómico como de funcionamiento, pues no todos los frenillos son causantes de problemas. Esto dependerá de si son flexibles, de su punto de inserción, de si están formados de tejido fibroso o blando y de si son largos o cortos.
A pesar de todo, el examen físico no permite predecir de forma inequívoca los casos que podrían desarrollar trastornos en el habla o la alimentación.
En cuanto al tratamiento, la frenectomía sería la técnica quirúrgica de elección, con escasos efectos secundarios y con una mejoría inmediata en las molestias que experimenta la madre a la hora de dar el pecho, si bien es cierto que, si la operación se posterga mucho tiempo desde el nacimiento, el bebé necesitará una reeducación logopédica para poder succionar y amamantar con la posición lingual correcta.
¿Cuándo se hace una frenectomía?
La frenectomía consiste en la incisión y recolocación de la adherencia del frenillo lingual.
Cuando la indicación es la correcta, el tratamiento quirúrgico se muestra eficaz. De este modo, si se ha determinado correctamente que el frenillo lingual es la causa, por ejemplo, de las dificultades con la lactancia, tras la cirugía el dolor de las madres disminuye y aumenta la cantidad de leche que se produce.
Para valorar el grado de significación de la anquiloglosia en recién nacidos con dificultades en la lactancia y decidir sobre el tratamiento se suele utilizar la escala Hazelbaker (Assessment Tool for Lingual Frenulum Function [HATLFF]). Esta prueba valora cinco aspectos anatómicos y siete funcionales. Por un lado, valora la apariencia del frenillo (incluye 5 ítems); y por otro la funcionalidad (con 7 ítems). Se puntúa de 0 a 2 en cada uno de los ítems. Cuando la puntuación en la parte de funcionalidad es inferior o igual a 11 o la puntuación sobre la apariencia es inferior o igual a 8, junto con un manejo fallido de la lactancia se considera anquiloglosia significativa .
Los casos de anquiloglosia significativa serán candidatos a intervención quirúrgica. Ante puntuaciones dispares en ambas medidas prevalecerá la puntuación de la funcionalidad frente a la apariencia.
En savia ponemos a tu disposición los mejores especialistas en Cirugía Oral y Maxilofacial .
¿Qué es la anquiloglosia en bebés?
La anquiloglosia suele diagnosticarse en bebés ya que se trata de una anomalía congénita en la estructura lingual que suele dar problemas para llevar a cabo una lactancia materna correcta.
La limitación de la movilidad lingual en neonatos puede llegar a ocasionar problemas en la lactancia, como ya se ha mencionado anteriormente, entre ellos: dolor-grietas-mastitis en la madre, mal progreso de peso del recién nacido y duración excesivamente larga de las tomas.
El frenillo lingual del bebé ancla la lengua a la base y restringe su movimiento. Cuando se interviene quirúrgicamente se libera la lengua que puede adoptar un mayor rango de movimientos, especialmente en una fase precoz. Por eso se recomienda llevar a cabo la frenectomía antes de los 6 meses.
Tras la intervención hay que realizar ejercicios de rehabilitación logopédica con el fin de que no se vuelva a formar el frenillo y para ejercitar los músculos de la lengua que estaban atrofiados antes de la intervención.
Anquiloglosia: enfoque multidisciplinar
Es importante señalar la relevancia del abordaje multidisciplinar de las alteraciones del frenillo lingual. De este modo, se recomienda que la intervención quirúrgica −si es pertinente− se acompañe de una evaluación logopédica exhaustiva de la anatomía y funcionalidad lingual antes y después de la intervención quirúrgica, junto con una adecuada rehabilitación de la motricidad orofacial y un plan de intervención del habla individualizado para cada paciente, ya sea niño, adolescente o adulto.

Artículo especializado
Sedentarismo: un estilo de vida perjudicial
La prevalencia del sedentarismo en Europa y España es muy elevada, alcanzándose cifras cercanas al 60% de la población adulta en nuestro país.
Frente a esta situación, la simple realización de media hora diaria de actividad física moderada es suficiente para mejorar la salud, aumentar el bienestar psicológico y disminuir el riesgo de enfermedad. Entre las patologías que se verían disminuidas se cuentan la diabetes, la obesidad, las enfermedades cardiovasculares y diversos tipos de cáncer como el colorrectal y el cáncer de mama. Un estilo de vida activo también determinaría beneficios sobre el sistema locomotor, fortaleciendo la estructura de los huesos, el funcionamiento muscular y de las articulaciones, por lo que nos permite mantener una capacidad funcional mejor durante más tiempo.
¿Qué es el sedentarismo?
A pesar de que no existe una definición única de sedentarismo, este se puede definir como la ausencia de actividad física practicada de forma regular.
De este modo, los periodos sedentarios serían aquellos en los que se llevan a cabo actividades que consumen muy poca energía y que implican, por ejemplo, estar sentados a la hora de desplazarse, trabajar y al realizar actividades de ocio.
Tipos de sedentarismo
Sedentarismo y actividad física son términos contrapuestos. Desde el punto de vista del tiempo dedicado a realizar actividad física, se entiende por sedentaria a la persona que realiza menos de 30 minutos de actividad física moderada durante la mayoría de días de la semana.
Desde el punto de vista del gasto energético , se puede definir como sedentarias a las personas que no realizan en 5 o más días una sesión de actividad física moderada, que no realizan 3 o más sesiones semanales de actividad física vigorosa durante al menos 20 minutos, o que no genera un gasto energético de, al menos, 720 kcal por semana (para una persona de 70 kg de peso) en una combinación de actividades vigorosas, moderadas o de caminata.
Otra definición de sedentarismo contempla exclusivamente el tiempo que pasa un individuo sentado o recostado.
Las consecuencias del sedentarismo
Es bien conocido que la actividad física tiene muchos beneficios para la salud . Del mismo modo, se pueden obtener importantes beneficios reduciendo el sedentarismo.
El estilo de vida sedentario forma parte de las 10 causas más importantes de mortalidad, morbilidad y discapacidad. Se trata del segundo factor de riesgo más importante para una mala salud, después del tabaquismo. El sedentarismo duplica el riesgo de enfermedad cardiovascular, de diabetes tipo 2 y de obesidad. También aumenta la posibilidad de sufrir hipertensión arterial, osteoporosis, artrosis, cáncer de mama y colon, entre otros.
Parece que el número de horas sentado presenta una asociación con mayor riesgo de mortalidad, y que el mayor riesgo lo presentan los sujetos que simultáneamente realizan menos actividad física y adoptan una conducta sedentaria.
Enfermedades del sedentarismo
Cada vez son más numerosas las evidencias científicas que relacionan la práctica regular de ejercicio físico con la prevención y tratamiento de multitud de enfermedades. Una actividad física moderada de 30 minutos cada día es suficiente para mejorar la salud, aumentar el bienestar general y disminuir el riesgo de padecer diversas enfermedades crónicas como la diabetes, el sobrepeso y la obesidad. Además, la práctica regular de ejercicio físico, induce mejoras sustanciales sobre otras áreas de la salud como la calidad del sueño o las relaciones sexuales. Si la duración y la intensidad son mayores, se pueden obtener efectos beneficiosos adicionales.
De igual modo, la actividad física también ha mostrado sus efectos beneficiosos en el caso de patologías cardiovasculares y algunos de sus factores de riesgo. En este sentido, los efectos de la actividad física sobre el sistema cardiovascular son casi inmediatos, con marcados beneficios sobre la hipertensión arterial o los niveles de lípidos en sangre como el colesterol o los triglicéridos.
En algunos tipos de cáncer la actividad física regular ha mostrado ejercer un efecto protector disminuyendo el riesgo de forma significativa, como en el caso del cáncer colorrectal y el cáncer de mama.
También existe una clara relación entre la práctica deportiva, la actividad física y diversos aspectos de la salud mental y el funcionamiento cerebral. El ejercicio puede reducir la depresión y su recurrencia, también reduce la ansiedad y mejora la reacción al estrés. Además, la actividad física se relaciona con la mejora de algunos aspectos del funcionamiento mental, como la memoria. Esto se debe, principalmente, a la liberación en el sistema nervioso una serie de sustancias químicas de efecto hormonal, conocidas como endorfinas. Las endorfinas −de naturaleza opioide− crean en el organismo una sensación de felicidad y bienestar limitada en el tiempo. Además de las endorfinas, también suponen elementos positivos en el estado de ánimo la mejora de las condiciones físicas y la mayor disponibilidad de energía que determina el deporte.
Finalmente, en cuanto a los beneficios sobre el sistema locomotor, principalmente implicado en el desempeño de la actividad física, se puede mejorar la salud de músculos y huesos previniendo o mejorando la artritis, sarcopenia (pérdida de masa muscular con la edad), osteoporosis y dolor de espalda.
En definitiva, según señala la Organización Mundial de la Salud el aumento de la actividad física y la disminución del sedentarismo pueden determinar los siguientes beneficios para la salud:
Reduce el riesgo de muerte prematura.
Reduce el riesgo de muerte por enfermedad cardiaca o accidente cerebrovascular.
Reduce el riesgo de padecer enfermedades cardiovasculares, diabetes tipo 2 o cáncer de colon.
Contribuye a prevenir la hipertensión arterial, que afecta al 20% de la población adulta mundial.
Contribuye a prevenir la aparición de la sarcopenia y la osteoporosis, disminuyendo significativamente el riesgo de sufrir una fractura de cadera.
Disminuye el riesgo de padecer dolor lumbar y de espalda.
Contribuye al bienestar psicológico, reduce el estrés, la ansiedad, la depresión, y los sentimientos de soledad.
Ayuda a controlar el peso disminuyendo el riesgo de obesidad.
Ayuda a desarrollar y mantener sanos los huesos, músculos y articulaciones.
Ayuda a mantener las cualidades físicas de la persona proporcionando calidad de vida a los años.
Comprueba tu estado de salud para la práctica deportiva con los mejores chequeos de salud .
Cómo evitar el sedentarismo
La actividad física regular proporciona beneficios para la salud en cualquier ámbito. Sin embargo, aunque la prescripción de actividad física es de reconocida importancia tanto a nivel clínico como institucional, es escasamente utilizada más allá del mero consejo. En este sentido, algunas estimaciones señalan que la inversión para promover la actividad física multiplica por 3 el ahorro posterior en gastos sanitarios.
Uno de los factores relacionados con la instauración de hábitos saludables y aumento de la actividad física es la personalización. Encontrar la actividad física acorde a las características de cada individuo es fundamental para el arraigo de esa nueva práctica. Es importante que, antes de iniciar o retomar la práctica deportiva, nos aseguremos de que el paciente no presenta ninguna patología que pueda agravarse con la actividad física mediante una adecuada revisión médico-deportiva y una valoración funcional completa. De esta manera podremos establecer los objetivos médicos y funcionales y, junto con las preferencias del paciente, diseñar el programa de ejercicio adecuado para cada persona.
Para poder obtener todos los beneficios derivados de la práctica deportiva, especialmente si se trata de una práctica nueva, esta debe ser placentera y se debe comenzar de manera progresiva. De este modo, se evitarán lesiones y problemas de salud. Se debe elegir aquella actividad que se pueda realizar a largo plazo. Para ello son elementos esenciales la disponibilidad y que se trate de una actividad estimulante para la persona.

Artículo especializado
Ejercicios para mejorar la movilidad articular
La elasticidad, flexibilidad y la movilidad, junto con un buen tono muscular, son elementos importantes dentro del estado de forma física y para la salud de nuestras articulaciones. El sedentarismo y la edad, junto con otros factores como las deformidades óseas, la debilidad muscular, el dolor y los problemas articulares, pueden contribuir a su disminución.
Cuando existen problemas articulares la realización de actividad física, adaptada a la patología que presente el paciente y que no sobrecargue las articulaciones, es imprescindible para mejorar su funcionamiento, preservar el estado de la articulación y aliviar el dolor, si existe. Este es el caso de actividades como caminar, elíptica, ir en bicicleta, la gimnasia acuática o la natación.
El cuidado de las articulaciones, con la práctica de ejercicios de fortalecimiento, de bajo impacto sobre las mismas y estiramientos en rango de movimiento no doloroso, puede contribuir a la salud física y a una mejor movilidad articular, preservando la función y un buen estado, o frenando el desgaste de estructuras articulares tan importantes como los cartílagos.
¿Qué es la movilidad articular?
La movilidad articular es la capacidad de movimiento de las articulaciones. Esta puede variar mucho de unos individuos a otros.
La articulación es una estructura que se sitúa en la unión de dos huesos y que, normalmente, consta de una cápsula articular, ligamentos y cartílagos y se encuentra recubierta por una membrana sinovial que las nutre y protege. Por la edad, la pérdida de masa muscular, los traumatismos, el sedentarismo o diversas patologías, se pueden producir daños en las estructuras articulares, que perjudican la capacidad de movilidad de la articulación de forma parcial o total. La limitación funcional de la articulación, derivada de una pérdida importante de movilidad de la misma, recibe el nombre técnico de anquilosis .
La movilidad normal de las articulaciones no tiene que producir dolor y debe ir asociada a una adecuada flexibilidad de los músculos, ligamentos, tendones y estructuras adyacentes a la articulación.
Es importante que la capacidad de movimiento articular sea elevada para gozar de una buena salud física. Los ejercicios de movilidad articular son esenciales para asegurar la preparación de las diferentes estructuras y tejidos frente a la actividad física.
Mejores ejercicios de movilidad articular
La movilidad articular está relacionada con la flexibilidad, la elasticidad y la amplitud de movimiento. La práctica de ejercicio físico de manera regular determina un menor riesgo de perder movilidad.
Previamente al desempeño de cualquier actividad física, es necesario llevar a cabo ejercicios de calentamiento. Estos tienen la finalidad de preparar a los diferentes tejidos para afrontar la mayor demanda fisiológica que se produce al realizar la actividad física. De este modo, se consigue una preparación y acondicionamiento de las diferentes estructuras, se retrasa la aparición de fatiga y se disminuye el riesgo de sufrir lesiones.
Algunos ejercicios de movilidad articular pueden incluir:
Cuello
Flexionar y extender, suave y lentamente, el cuello con movimientos de cabeza hacia arriba y hacia abajo.
De igual modo, mover el cuello haciendo rotar circularmente la cabeza, de forma muy suave y lenta, en uno y otro sentido.
En personas que tengan antecedentes de problemas cervicales es conveniente realizar estos ejercicios muy suavemente y preferentemente sentados, para evitar que una mala ejecución de los ejercicios les produzca mareos.
Hombros
Manteniendo los brazos pegados al cuerpo, levantar los hombros y llevarlos hacia atrás y hacia adelante en un movimiento circular.
Por otro lado, poner los brazos en cruz y hacer movimientos circulares alternativamente hacia adelante y hacia atrás.
Brazos y muñecas
Estirar los brazos y flexionar los codos llevando la mano hasta tocar la espalda.
Mover las muñecas en círculos en uno y otro sentido. Por otro lado, flexionar las muñecas llevando las manos hacia arriba y abajo.
Piernas, rodillas y tobillos
Apoyados en el respaldo de una silla, elevar alternativamente las piernas hacia adelante y recorrer un semicírculo hacia atrás.
Sentados en una silla hacer rotar alternativamente los tobillos en ambos sentidos.
Doblar la rodilla, sujetando el pie con la mano por detrás de la pierna.
Columna y caderas
Situarse a cuatro patas y, alternativamente, arquear la espalda hacia arriba y hacia abajo.
Tumbados boca abajo, dejar en contacto el vientre con el suelo y arquear la espalda, estirando las piernas y la parte superior del tronco hacia arriba.
Hay que señalar que los ejercicios de movilidad articular no deben contemplarse de manera aislada, sino que deben ir acompañados de ejercicios de fuerza y resistencia. Por otro lado, una parte esencial de los ejercicios y estiramientos radica en su ejecución, ya se trate de estiramientos estáticos o dinámicos .
Movilidad articular en adultos mayores
Es especialmente importante que las personas mayores realicen actividad física de forma regular, incluyendo ejercicios de movilidad articular, aeróbicos y de fuerza. Estos deben estar siempre adaptados individualmente, por un profesional, a las características funcionales y patológicas de cada sujeto.
En cuanto a la movilidad articular, se deberá prestar especial atención a situaciones y patologías como la inflamación, el desgaste o el dolor en las articulaciones.
Tobillos
Sentados en una silla con los pies descalzos y reclinados hacia atrás, deslizar las piernas rectas hacia adelante. A continuación, doblar el pie intentando acercar los dedos lo máximo posible a la espinilla y después alejarlos.
Por otro lado, rotar el tobillo en un sentido y en otro, describiendo circunferencias completas.
Realizar los ejercicios primero con el pie derecho y después con el izquierdo.
Muñecas
Colocar las manos juntas como en la posición de rezar. Elevar los codos hacia afuera hasta que los brazos queden paralelos al suelo sin separar las manos. Permanecer en esta postura 30 segundos.
Hombros
Tumbarse boca arriba con la cabeza apoyada en un cojín. Mantener los hombros pegados al suelo y estirar los brazos con los codos doblados y girarlos hacia detrás y adelante. Repetir 5 o 10 veces.
Movilidad de cadera
Tumbarse boca arriba con las rodillas dobladas juntas y los pies con la planta en el suelo. Con los hombros pegados al suelo y los brazos en cruz, bajar las rodillas lentamente hacia uno y otro lado, alternativamente, permaneciendo abajo unos segundos en cada lado. Repetir de 5 a 10 veces.
Rodillas
Sentados en una silla, extender la pierna lentamente hasta que esta quede recta y mantenerla en esta posición unos segundos. Seguidamente, descender lo más lento posible, hasta la posición inicial. Repetir con la otra pierna. Hacer 10 repeticiones con cada pierna.
En todos estos ejercicios, es importante tener en cuenta que deben realizarse sin dolor (cierto grado de tensión es necesario, pero no deben de producir dolor). No obstante, si un ejercicio nos produce dolor, la solución no es dejar de realizarlo, lo debemos modificar, realizando el ejercicio sólo en el rango de movimiento que no produzca dolor.
La supervisión de estos ejercicios, por un profesional de la fisioterapia, en caso de existir patología, o de las ciencias de la actividad física y el deporte, siempre es muy aconsejable, pues nos ayudarán a individualizar los ejercicios y a progresar, de forma adecuada, en la programación de las cargas.

Artículo especializado
Tipos de disfonía
La disfonía o alteración de la voz es una afección muy común que afecta a casi un tercio de la población en algún momento de su vida. En ocasiones, para definir la disfonía se utiliza el término coloquial “ronquera”. Sin embargo, la disfonía requiere la evaluación y diagnóstico de un especialista.
¿Qué es la disfonía y qué tipos existen?
La disfonía es un trastorno en el que se produce una afectación de la voz y el habla. Pueden verse modificados negativamente varios de los aspectos que configuran la voz, como el tono, el volumen o el esfuerzo vocal. De este modo, la disfonía produce un perjuicio en la comunicación y tiene una repercusión negativa en la calidad de vida, puesto que afecta a nivel personal, social y profesional.
En la mayoría de los casos, una persona que padece disfonía presenta cierto grado de ronquera, así como una dificultad manifiesta para emitir sonidos agudos y modular la voz.
La disfonía puede afectar a personas de ambos sexos y todas las edades, si bien presenta una mayor prevalencia en mujeres. Además, de en profesores, personas mayores y otras personas con exigencias vocales intensas.
En la disfonía infantil se pueden ver dificultadas de forma significativa las habilidades de comunicación del niño, lo que conllevará problemas de aprendizaje e inadaptación en el ámbito escolar y social.
La disfonía muestra una serie de síntomas característicos, incluyendo:
Alteraciones de la voz.
Sensación de sequedad en la garganta.
Tensión en el cuello.
Voz entrecortada.
Sensación de falta de aire.
Pérdida de voz esporádica.
Fatiga al hablar.
En Savia ponemos a tu disposición los mejores especialistas en logopedia y foniatría .
Tipos de disfonía
Además de la diferenciación por edad, se pueden encontrar diferentes tipos de disfonías en función de sus causas y características principales: disfonía aguda, crónica, orgánica, funcional, espasmódica y psicógena, fundamentalmente.
Disfonía aguda
Suele durar entre 7 y 14 días y acostumbra a ceder con tratamiento sintomático y reposo vocal. Suele darse en pacientes con o sin profesión de riesgo. La causa más frecuente es la infección de las vías respiratorias altas.
Disfonía crónica
Se presenta con una evolución de más de 3 semanas sin relación con la infección de las vías altas. Puede ser altamente invalidante a nivel profesional y social.
Disfonía orgánica
Se produce por una alteración física en las cuerdas vocales por diferentes causas como la aparición de nódulos, pólipos o distonía en la laringe, entre otras. En muchos casos las causas pueden estar basadas en una disfonía funcional que no se ha tratado adecuadamente.
La distorsión en las cuerdas vocales puede determinar la aparición de ronquera y alteraciones significativas del habla.
Disfonía funcional
El origen de la disfonía no es una malformación en la laringe, sino un mal uso y/o abuso vocal. Esto incluye hablar durante periodos excesivos, no acompasar correctamente la respiración con el habla, gritar de forma recurrente y forzar el volumen de la voz, carraspear a menudo, etc.
Disfonía espasmódica
La disfonía espasmódica afecta a los músculos de la voz en la laringe. Es una alteración neurológica crónica de la voz que se manifiesta con espasmos involuntarios de las cuerdas vocales, ocasionando interrupciones del habla, lo que provoca que el habla se escuche tensa y/o forzada. Estos espasmos se producen por la distonía de los músculos que controlan las cuerdas vocales.
Además, el esfuerzo que supone el habla en estas circunstancias puede determinar la aparición de una gesticulación extraña por parte del hablante.
La disfonía espasmódica puede presentar diferentes tipologías:
Disfonía espasmódica en aducción . Se caracteriza por voz entrecortada, ronca y forzada. Además, al paciente le puede costar iniciar el habla. Constituye el 80-90% de los casos de disfonía espasmódica.
Disfonía espasmódica en abducción . La voz suena débil, como si la persona se comunicara en susurros. Es la menos frecuente.
Disfonía espasmódica mixta . Es una combinación de las dos anteriores y presenta características de ambas.
En Savia ponemos a tu disposición los mejores especialistas en otorrinolaringología .
Disfonía emocional
La disfonía emocional o psicógena es poco frecuente y en ella la voz se ve influida por factores psicológicos y emocionales, con ausencia de alteraciones anatómicas o neurológicas.
De este modo, el estrés emocional puede afectar a la voz e incluso provocar una pérdida repentina de esta. Al producirse un episodio severo de estrés los músculos de la laringe pueden verse afectados y experimentar una contracción involuntaria, lo que puede afectar a la voz, dando lugar a una disfonía psicógena.
¿Cuánto tiempo puede durar la disfonía?
La duración de la disfonía puede ser muy variable. En casos leves causados por afecciones inflamatorias se pueden solucionar en unos pocos días.
Por otro lado, cuando ya existe una lesión en las cuerdas vocales como un pólipo o se produce un uso forzado de la voz que provoca la aparición de nódulos, los casos pueden tardar meses en solucionarse.
En cualquier caso, cada paciente requiere de un diagnóstico personalizado que podrá dar lugar al establecimiento de un pronóstico concreto con una duración de los síntomas más o menos prolongada.
Tratamiento para la disfonía
Es necesario señalar que la disfonía es un síntoma, por lo que el especialista deberá establecer las causas que la han generado para poder abordarla eficazmente. Puede presentarse aislada o acompañada de otros síntomas como tos, acidez, disfagia, hemoptisis, etc.
En la mayoría de los casos suele ser efectivo el reposo de la voz y la modificación de malos hábitos en el habla.
En el caso del tratamiento de la disfonía causada por procesos infecciosos, únicamente es necesario el reposo de la voz y el tratamiento con antiinflamatorios.
Si la causa es la existencia de reflujo faringolaríngeo se recomienda la instauración de tratamiento antiácido y de medidas de higiene, tanto posturales como dietéticas.
Cuando aparecen nódulos, el tratamiento requiere una rehabilitación foniátrica. En los casos persistentes se puede proceder a su extirpación quirúrgica.
En el caso del pólipo de cuerda vocal, el tratamiento fundamental es la extirpación del mismo mediante cirugía, con una posterior rehabilitación foniátrica.

Artículo especializado
Astenia primaveral
La astenia primaveral no es una enfermedad catalogada, si bien existe cierta discusión sobre si se trata de un cuadro patológico que debe ser tratado como tal.
¿Qué es la astenia primaveral?
La astenia primaveral se puede definir como la sensación de debilidad y falta de energía física y mental que puede repercutir negativamente en el rendimiento y la calidad de vida de las personas afectadas.
Suele manifestarse durante la primavera, al desarrollar actividades cotidianas sin necesidad de haber realizado ningún esfuerzo importante. Afecta más a las mujeres que a los hombres.
Se puede considerar como un síndrome incluido dentro de los denominados trastornos afectivos estacionales. Si bien las evidencias al respecto son escasas, su incidencia en los últimos años parece haber experimentado un crecimiento importante. Algunos autores señalan este crecimiento al ritmo de vida actual, con una elevada carga de estrés, ansiedad, sobrecarga laboral, etc., que repercute en el estado de ánimo y reducen la capacidad adaptativa del organismo.
No hay que confundirla con la astenia provocada con el cuadro clínico en el contexto de enfermedad alérgica, porque a esta astenia se le sumarían síntomas típicos de alergia (estornudos, congestión nasal, prurito nasal, faríngeo u ocular,…).
Causas y síntomas de astenia primaveral
La astenia primaveral no tiene una causa orgánica definida ni tiene consideración de enfermedad dentro del Catálogo de Clasificación Internacional de Enfermedades de la Organización Mundial de la Salud . Suele manifestarse como una sensación pasajera de cansancio físico e intelectual que aparece al inicio de la primavera, con las típicas oscilaciones de temperatura, presión atmosférica y humedad.
El síndrome se presenta de forma muy variable entre unas personas y otras.
Existen otros factores predisponentes de la astenia primaveral que incluyen las horas de luz solar y su relación con el sistema endocrino. También se apunta un posible componente inmunológico relacionado con la alergia, así como factores víricos.
De este modo, la astenia primaveral aparece cuando coinciden una serie de factores ambientales:
El cambio meteorológico y estacional. Con subida de las temperaturas y oscilaciones en la presión atmosférica.
Aumento de las horas de luz solar y cambio de hora.
Modificaciones en las rutinas diarias.
Todas estas circunstancias pueden alterar la regulación de los ritmos circadianos por medio de determinadas hormonas como el cortisol y la melatonina, entre otras.
En condiciones normales, la astenia primaveral desaparece por sí sola en unas semanas, una vez que el organismo se ha adaptado a estas nuevas condiciones.
La astenia primaveral da lugar a síntomas que no suelen ser graves y que tienen una corta duración. En el caso de no desaparecer en pocas semanas, es recomendable consultar con el médico para que pueda establecer un diagnóstico preciso.
Los signos y síntomas más frecuentes incluyen:
Cansancio, fatiga y debilidad.
Malestar general .
Hipotensión y mareos.
Dolor muscular y articular.
Cefaleas.
Dificultad de concentración.
Irritabilidad y cambios del estado de ánimo.
Pérdida del apetito.
Disminución del deseo sexual.
Trastornos del sueño.
Tratamiento para la astenia primaveral
La astenia primaveral no es un estado patológico propiamente dicho y no existe un tratamiento específico para abordarla. De este modo, cuando la astenia no tiene una causa orgánica conocida, se hace necesario aliviar o disminuir sus síntomas, promoviendo la adaptación del organismo.
Algunas de las medidas que se pueden establecer para prevenir y minimizar los efectos de la astenia primaveral incluyen:
Procurar adaptarse a los cambios derivados de la nueva estación de manera progresiva.
Mantener los horarios estables para las comidas y el descanso nocturno, además de las horas suficientes de sueño.
El ejercicio físico moderado puede contribuir a acelerar el proceso de adaptación y reducir los niveles de estrés.
La alimentación debe ser equilibrada, aportando todos los grupos de alimentos y todos los nutrientes, especialmente vitaminas y minerales.
Una correcta hidratación (principalmente con agua) también es esencial, especialmente cuando se produce la elevación de las temperaturas.
Por otro lado, cuando la astenia y la sensación de cansancio se prolongan durante meses y no se puede identificar ningún problema físico ni psicológico que pueda ser el causante, es posible que se trate de un caso de fatiga crónica .
En cualquier caso, la astenia primaveral es una entidad pasajera que la mayoría de las veces se puede minimizar con unos hábitos de vida saludables. Si algunos de sus síntomas persisten, es recomendable consultar con el médico.
Artículo especializado
Eosinófilos altos: causas y síntomas
Los glóbulos blancos o leucocitos son células que tienen la capacidad de abandonar el torrente sanguíneo para defender al organismo contra infecciones y agentes patógenos. También se enfrentan a las células tumorales. Un tipo específico de leucocitos son los eosinófilos, cuyo número puede verse aumentado por causas muy diversas.
Como los eosinófilos forman parte de los glóbulos blancos, vamos a tener en el hemograma dos resultados diferentes: uno expresado en porcentaje (el cual se refiere a la proporción respecto del resto de glóbulos blancos como neutrófilos, monocitos, basófilos y linfocitos) y otro en valor absoluto que hace referencia al número total de este tipo de células.
Qué son los eosinófilos
Los eosinófilos son un subtipo de glóbulos blancos cuya función consiste en regular la respuesta inflamatoria, además de atacar a las sustancias reconocidas como extrañas que son potencialmente dañinas para el organismo.
Su aumento se puede producir ante reacciones alérgicas (ambientales o medicamentosas), infecciones por parásitos, y mucho mas infrecuente por cierto tipo de tumores.
Normalmente, la elevación de la cifra de eosinófilos suele ser transitoria y tiende a normalizarse cuando el motivo que la está produciendo se resuelve.
Su diagnóstico se realiza mediante un análisis de sangre por medio de un hemograma. Normalmente suele ser un hallazgo incidental al solicitar esta prueba por otro motivo.
En el caso de no tratarse la causa subyacente y no resolverse este aumento, esta inflamación puede producir daños en distintos órganos, aunque esto último es excepcional.
Causas de la eosinofilia
La leucocitosis o aumento de glóbulos blancos se produce en caso de infección. También si hay una inflamación, estrés físico o emocional, quemaduras e insuficiencia renal, entre otras situaciones. Su elevación, tanto en valor absoluto como en valor relativo (%) no siempre indica una enfermedad subyacente y debe de repetirse en diferentes determinaciones separadas al menos 12 semanas.
La leucocitosis no siempre indica malignidad, ya que el tratamiento con corticoides o la extirpación del bazo también pueden hacer que el número de leucocitos aumente.
Por otro lado, para el estudio del aumento de los eosinófilos o eosinofilia no solamente hay que estudiar el número total de eosinófilos, sino del resto de glóbulos blancos y su morfología.
En la siguiente tabla se expresan los valores normales en porcentaje de cada tipo de glóbulos blancos o leucocitos. Estos niveles son orientativos y deben ser interpretados por un profesional sanitario.
RECUENTO DE LEUCOCITOS
Glóbulos blancos
Valores normales
Algunas posibles causas del aumento
Neutrófilos
45 al 75%
Infecciones bacterianas.
Linfocitos
15 al 45%
Infecciones virales, tuberculosis.
Monocitos
0,5 al 10%
Infecciones virales.
Eosinófilos
0 al 3%
Parasitosis, alergias, asma.
Basófilos
0 al 2%
Infecciones virales, tuberculosis, alergias.
La elevación de la fracción de los eosinófilos puede estar causada por diversos motivos:
Los medicamentos que provocan el aumento de los eosinófilos de forma más habitual incluyen el ácido acetilsalicílico (aspirina), los glucocortiocides, los fármacos para tratar la hipertensión arterial y los antibióticos.
Las patologías de naturaleza alérgica, incluyendo la urticaria, dermatitis, la rinitis o el asma.
Las parasitosis o enfermedades provocadas por parásitos. Entre ellas destacan la ascaridiasis, la esquitosomiasis, la toxocariasis, filariasis linfática y la enterobiasis. Normalmente, estas suelen ir acompañadas de un proceso diarreico intercurrente.
En casos mucho menos frecuentes, puede ser producidos por algunos tipos de cáncer como la leucemia, el linfoma de Hodgkin y el cáncer de ovario.
Enfermedades inflamatorias de la piel, como la dermatitis atópica, el eccema, etc.
Infecciones como la fiebre tifoidea, la tuberculosis y el sida.
Las enfermedades inflamatorias intestinales.
Síndrome hipereosinofílico
El síndrome hipereosinofílico es una patología poco común en la que no se identifica la causa de los niveles elevados de eosinófilos. La producción de estos eosinófilos se produce por una mutación en la médula ósea, responsable de la fabricación de las células de la sangre, produciendo niveles muy elevados en sangre periférica y dañando distintos órganos.
La enfermedad puede afectar al corazón pudiendo provocar un fallo cardíaco y a otros órganos como el bazo, el sistema nervioso central y los pulmones. También puede provocar la aparición de erupciones cutáneas.
Cómo bajar los eosinófilos
Para disminuir los niveles de eosinófilos altos, en primer lugar, es necesario identificar la causa de su incremento. Para ello es fundamental realizar una historia clínica completa, junto con las pruebas diagnósticas necesarias que esclarezcan la causa de la eosinofilia.
Cuando se identifica la patología causante, el tratamiento de la misma puede determinar la normalización de los niveles de eosinófilos. De igual modo, cuando la causa viene dada por el tratamiento con un medicamento, su finalización determinará la normalización del número de células eosinófilas.
Eosinófilos altos por alergia
Los eosinófilos altos por alergia es una de las situaciones más frecuentes que explican su elevación.
De este modo, la rinitis y conjuntivitis alérgicas, el asma y la dermatitis atópica son causas comunes del aumento de los eosinófilos en el organismo.
En este caso, la aparición de síntomas alérgicos asociados a una elevación de los niveles de eosinófilos en sangre suele ser un indicador de la existencia de una alergia.
Si existe sospecha de que la causa de la eosinofilia es una alergia, se derivará al paciente a la consulta de alergología donde se realizará una historia clínica detallada y se llevarán a cabo las pruebas adecuadas para identificar el agente alergénico involucrado y el tipo de patología alérgica.
En definitiva, para comprobar los niveles de leucocitos en sangre es necesario realizar una analítica. No es necesario ayunar para la realización de esta prueba y un resultado aumentando de manera aislada, en la mayoría de las ocasiones, no es suficiente para realizar un diagnóstico, siendo necesaria la repetición de la prueba 12 semanas después.

Artículo especializado
Enfermedades primaverales
La primavera es una época del año proclive a la aparición de determinas enfermedades. El aumento de las horas de luz, la temperatura y la irrupción generalizada de alérgenos vegetales, entre otros, son elementos que propician la aparición de patologías con un claro patrón estacional.
¿Cuáles son las principales enfermedades estacionales?
Las enfermedades alérgicas, catarros y determinadas infecciones suelen ser más comunes con la entrada de la primavera.
Alergias
Con la floración y la polinización de las plantas se produce un aumento de las afecciones alérgicas, una de las enfermedades de primavera más comunes. Las partículas de polen son uno de los principales causantes de reacciones alérgicas. En España, unos 8 millones de personas se enfrentan cada primavera a las reacciones alérgicas frente al polen. Además, la contaminación ambiental (muy presente en las grandes ciudades) puede favorecer la acción alérgica del polen.
Las reacciones alérgicas pueden afectar a diversos órganos y tejidos del organismo, especialmente a las vías respiratorias. De este modo, pueden aparecer afectaciones como:
Bronquitis.
Faringitis.
Rinitis.
Sinusitis.
Asma alérgica.
Conjuntivitis.
Otros tipos de alergia.
El asma es una enfermedad respiratoria crónica que cursa con problemas y dificultades para respirar, autoescucha de sibilancias y tos. Suele aparecer en forma de crisis cuando se produce la inflamación de los bronquios. En primavera suele haber más crisis, por la mayor presencia de polen y otros alérgenos en los pacientes sensibilizados a los mismos.
La faringitis , laringitis , sinusitis y otras afectaciones de tipo alérgico también suelen ser consecuencia de la presencia de polen y otros alérgenos. Los síntomas suelen afectar al tracto respiratorio y a los ojos, con lagrimeo, mucosidad, tos, estornudos y malestar general, entre otros.
En el caso de la conjuntivitis alérgica , se produce una afectación de tipo inflamatorio de la superficie ocular. Suele cursar con picor, lagrimeo, enrojecimiento, fotofobia y sensación de tierra en los párpados. Es característica la formación de papilas en la conjuntiva e inflamación en los márgenes de la córnea, produciendo una queratoconjuntivitis alérgica. También que puede ir asociada a síntomas de las vías respiratorias altas.
Savia pone a tu disposición a los mejores especialistas en oftalmología .
Astenia primaveral
La astenia primaveral conlleva una sensación de debilidad y falta de energía física y mental que puede repercutir negativamente en el rendimiento y la calidad de vida de las personas afectadas. Suele manifestarse durante la primavera y se engloba dentro de los trastornos afectivos estacionales.
Suele aparecer al inicio de la primavera, asociada a las típicas oscilaciones de temperatura, presión atmosférica y humedad. También influye el aumento de las horas de luz solar y su relación con el sistema endocrino. Además, se señala un posible componente inmunológico relacionado con la alergia, así como factores víricos.
Afecciones cutáneas
Con la llegada del buen tiempo, los microorganismos se reproducen con más facilidad. Esto comporta que las enfermedades de la piel causadas por hongos y bacterias experimenten una proliferación durante la primavera.
A modo preventivo, es recomendable hidratar y proteger la piel para evitar heridas que puedan ser utilizadas por los microorganismos. Además, se deben tomar precauciones higiénicas en vestuarios y duchas comunes.
Por otro lado, para proteger la piel no hay que olvidar utilizar protector solar cuando se realizan actividades al aire libre. Aunque todavía no se note como en verano, el sol puede producir quemaduras en la piel.
Infecciones gastrointestinales por bacterias
Si bien su momento álgido es el verano, con el aumento de las temperaturas y la humedad que se produce en primavera, los microorganismos también proliferan en los alimentos con más facilidad. El ejemplo más típico es el de la Salmonella . Es importante extremar la higiene en la cocina y al manipular los alimentos. También es preciso lavar los vegetales que se van a ingerir crudos.
Los síntomas más frecuentes en las toxiinfecciones alimentarias son fiebre con vómitos, diarrea y malestar general.
Catarros
Las oscilaciones en las temperaturas propios de la primavera predisponen a los enfriamientos. Además, también se suele producir una mayor interacción social, por lo que hay más probabilidades de contraer un resfriado .
Para conocer tu estado de salud Savia pone a tu disposición los mejores análisis clínicos .
Enfermedades primaverales en niños
En los niños también suele haber enfermedades con un patrón estacional. En primavera, igual que en los adultos, el aumento del polen produce un incremento en la incidencia del asma y otras afecciones alérgicas. También suelen proliferar en esta época algunas enfermedades infecciosas como la varicela.
Varicela
La varicela en una enfermedad infecciosa que cursa con fiebre y erupciones papulovesiculares, con lesiones en forma de vesículas con un halo rojizo. Estas erupciones suelen ir acompañadas con un importante picor.
Infecciones respiratorias
Si bien la utilización generalizada de mascarilla por la pandemia de la COVID-19 ha hecho disminuir de forma importante las infecciones respiratorias, la primavera suele ser una época propicia para su proliferación, especialmente en niños. Ejemplos de ello son las amigdalitis y faringitis. Suelen estar causadas por bacterias de tipo estreptococo. La infección se disemina por contacto de persona a persona.
¿Por qué hay más resfriados en primavera?
Los catarros e infecciones con afectación del aparato espiratorio suelen ser más comunes en invierno, si bien la primavera también es una época propicia. Los cambios bruscos y oscilaciones de temperatura pueden favorecer su aparición.
Aunque en tiempos de covid cualquier síntoma catarral hace saltar todas las alarmas, los catarros suelen ser cuadros banales, sin la importancia que pueden presentar los cuadros gripales o la propia covid.
Por otro lado, en primavera también suele ser común que se confundan los síntomas del catarro con los de la alergia. Para diferenciarlos, los cuadros alérgicos suelen cursar con rinitis (congestión nasal con mucosidad, estornudos y picor de nariz), pero también conjuntivitis (picor ocular y lagrimeo) y afectaciones de la piel. Es destacable que la alergia nunca da fiebre ni alteración de la temperatura corporal, por lo que cuando estas se producen es indicativo de infección.
Artículo especializado
Ácido hialurónico en verano
El ácido hialurónico es una sustancia producida de forma natural por nuestro cuerpo. Forma parte del tejido que da sostén al resto de células. Entre sus propiedades químicas destaca su alta capacidad para retener agua (hasta 1.000 veces su peso) y estimular la generación de colágeno. Esta capácidad de hidratación hace que el ácido hialurónico se utilice desde hace años en el campo de la medicina estética y la cosmética, ya que nos ayuda a mantener una piel suave, elástica e hidrtada. Además, ya que estos tratamientos no tienen contraindicación en verano hace que sea muy demanadado en esta época del año.
Ácido hialurónico para la piel
Por sus características y propiedades, los beneficios del ácido hialurónico para la piel han hecho que se utilice en dermatología y medicina estética para realizar tratamientos de «rejuvenecimiento facial», ya que nos permite corregir y mejorar múltiples imperfecciones asociadas a la edad, como las arrugas, ojeras, pérdida de volumen, etc. Esta sustancia se aplica mediante inyecciones en la zona a tratar.
Este tratamiento puede tener efectos adversos y reacciones en la zona tratada, sin embargo es un procedimiento seguro si se lleva a cabo por un médico titulado. Al ser una sustancia de origen natural, se reabsorbe con el tiempo y tienen efectos de duracion limitada.
También se puede aplicar ácido hialurónico en diferentes preparados o cremas para favorecer la curación de úlceras y para mejorar la hidratación de la piel.
Tipos de ácido hialurónico
Dentro de los diferentes tipos de compuestos con ácido hialurónico se pueden encontrar:
Ácido hialurónico inyectable . Presenta una mayor concentración de principio activo. Se utiliza para rellenar y dar turgencia y volumen a zonas como labios, pómulos y ojeras, así como suavizar líneas de expresión, arrugas, marcas de acné y armonización facial. Los distintos tipos de preparados con ácido hialurónico pueden variar en su composición, concentración y densidad del principio activo. Estas variaciones serán adecuadas en función de la zona de aplicación. Cuando el objetivo del tratamiento es rellenar y dar volumen en los labios se utiliza un compuesto de mayor densidad. Si el objetivo es aportar hidratación a la piel para aumentar la elasticidad se aplica ácido hialurónico con menor densidad o no reticulado.
Cremas y sueros . Su aplicación tópica intensifica la hidratación de la piel. Su concentración suele ser menor que en la fórmula inyectable. Su efecto puede mejorar la textura y salud de la piel de forma superficial.
Cápsulas . Las cápsulas ingeridas de ácido hialurónico pueden favorecer la hidratación de tejidos y órganos del cuerpo, ayudando a mantener la elasticidad de la piel. Su efecto puede ser muy limitado.
¿Cuánto tarda en desaparecer el ácido hialurónico?
Los tratamientos con ácido hialurónico infiltrado sufren un proceso de evolución con el tiempo. Al igual que el ácido hialurónico que produce nuestro cuerpo, esta sustancia se va absorbiendo progresivamente por nuestro organismo y, por tanto, va desapareciendo.
Aunque las infiltraciones no son molestas, se busca realizar el menor número posible de sesiones, para la mayor comodidad del paciente. La permanencia y el efecto del ácido hialurónico infiltrado puede depender de muchos factores, incluyendo la edad del paciente, la zona de tratamiento, el tipo de ácido hialurónico, hábitos de vida y de alimentación, metabolismo, etc. En cualquier caso, el efecto de hidratación y relleno puede variar desde un mínimo de 6 meses hasta los 12 meses.
Es recomendable revisar periódicamente las zonas de tratamiento, para valorar si es necesario realizar una nueva infiltración con ácido hialurónico.
¿Cuándo es mejor aplicar el ácido hialurónico?
No existe una edad universal para utilizar el ácido hialurónico. Cada persona es diferente y envejece de una forma distinta, e incluso en pacientes jóvenes puede haber situaciones en las que esté indicado para corregir imperfecciones, y no solo rejuvenecer. De este modo, no existe una edad determinada para que las líneas de expresión comiencen a aparecer y diversos factores pueden influir en la perdida de ácido hialurónico y el envejecimiento de la piel.
En cualquier caso, lo ideal es comenzar a cuidar la piel desde edades tempranas, manteniendo una correcta rutina diaria de higiene y prevención.
¿Cómo hacer para que el ácido hialurónico dure más?
Cada paciente requiere de un tratamiento individualizado en función de sus características y situación de inicio. De este modo, la reabsorción que se produzca del ácido hialurónico infiltrado dependerá de cada caso. El tabaco, alcohol, el ejercicio físico y la alimentación pueden afectar a la manera como nuestro cuerpo reabsorbe el ácido hialurónico.
Una vida activa físicamente, una alimentación equilibrada, controlar los tóxicos, junto con unos hábitos de descanso adecuados y una correcta protección solar pueden ayudar a retrasar el envejecimiento de la piel y mejorar su funcionamiento y su aspecto.
En cualquier caso, nunca está de más atender a unos hábitos de vida saludables que pueden favorecer un mejor estado de salud, incluyendo la salud de la piel.
¿Cuántas veces se puede aplicar el ácido hialurónico?
No existe un límite para la aplicación del ácido hialurónico. En cualquier caso, deberá ser el especialista en medicina estética el que recomiende su aplicación y las veces que puede estar indicado en cada caso su reutilización.

Artículo especializado
Alergias por cambio de clima: ¿cómo tratarlas?
Las variaciones en las condiciones climáticas, incluyendo el aumento y la disminución de la temperatura, de forma más o menos repentina, pueden suponer un riesgo para las personas alérgicas. Esta situación suele ser habitual durante los cambios de estación, contribuyendo en gran medida a la aparición de procesos alérgicos. De este modo, con los cambios de tiempo pueden aparecer síntomas de congestión e irritación nasal, ocular, tos y rinitis. Esta reacción alérgica también puede manifestarse a través de la piel, en forma de eccemas y urticarias.
Alergia al cambio de clima: ¿Por qué ocurre?
En la aparición de las alergias juegan un papel relevante tanto la genética como las condiciones ambientales.
Los cambios de temperatura, presión atmosférica y los diferentes episodios meteorológicos pueden desencadenar un proceso alérgico. Los cambios de temperatura frecuentes y la polinización de las plantas características de la primavera aumentan la incidencia de casos tanto de rinitis alérgica como vírica.
La rinitis es un trastorno heterogéneo nasal que cursa con inflamación de la mucosa y da lugar a síntomas como obstrucción y congestión nasal, estornudos y picor. De este modo, los síntomas de la rinitis alérgica se intensifican con el inicio de la polinización de las plantas. El viento también puede constituir un desencadenante importante al movilizar el polen , el polvo, esporas de hongos y otros alérgenos ambientales.
Por otro lado, la lluvia y la humedad pueden ser eventos positivos para las personas con este tipo de alergias. La lluvia «lava» el ambiente, atrapando el polen y otros alérgenos. Sin embargo, el exceso de lluvia con la siguiente humedad que genera puede empeorar los síntomas alérgicos de otras personas que estén sensibilizadas a los hongos (el mayoritario, Alternaria ).
En cuanto a la temperatura, la inhalación de aire frío conduce a la sequedad de los bronquios y a su contracción, dificultando la respiración, especialmente en personas que padecen asma.
De igual modo, las enfermedades respiratorias alérgicas como el asma son bastante heterogéneas, aunque estrechamente asociadas con el medio ambiente y con la interacción inmunológica. Algunas variables asociadas con el clima pueden impactar en las enfermedades que afectan a las vías respiratorias, incluyendo cambios en los patrones de polen, la humedad de las viviendas con una mayor exposición al moho y los impactos climáticos en la contaminación del aire. Finalmente, el estrés por calor, especialmente en combinación con la contaminación, puede promover la inflamación y reducir el umbral de hiperreactividad de las vías respiratorias, relacionándose con el aumento de los problemas respiratorios.
Por otro lado, el calentamiento global y el aumento de los niveles de CO2 aumentan la carga de polen, prolongan las temporadas de polinización e intensifican la alergenicidad. Además, a medida que cambia el clima, las especies de plantas pueden adaptarse y experimentar modificaciones en su distribución geográfica, expandiéndose la posibilidad de aparición de alergias.
Síntomas de la alergia al cambio de tiempo
Los síntomas más comunes que pueden aparecer coincidiendo con el cambio de tiempo incluyen:
Picor nasal y en la garganta.
Lagrimeo y picor en los ojos.
Estornudos.
Secreción y congestión nasal.
Tos.
Ronchas y erupciones de la piel.
Eccema.
Picor en la piel.
¿Cómo curar la alergia a los cambios de temperatura?
Cuando aparecen los primeros síntomas es recomendable consultar al alergólogo para que pueda establecer un diagnóstico adecuado respecto del tipo de alergia.
Es recomendable evitar someterse, dentro de lo posible, a los desencadenantes de la alergia, en este caso, los cambios bruscos de temperatura.
Ante la rinitis y la afectación ocular y de garganta se pueden utilizar medicamentos antihistamínicos. Frente a las afecciones cutáneas, también los antihistamínicos y el uso de cremas antiinflamatorias pueden ser efectivos para su control.
¿Cómo saber si mi hijo es alérgico a los cambios de temperatura?
Algunas alergias son fáciles de identificar por el patrón de síntomas que pueden aparecer tras la exposición a las sustancias que la provocan. Sin embargo, en otras ocasiones no es tan fácil de identificar y se pueden hacer pasar por otras afecciones.
Cuando se dan síntomas de forma repetida, parecidos a los de un resfriado crónico que duran más de una semana o que se desencadenan en la misma época del año se debe sospechar de la presencia de un cuadro alérgico. Los síntomas suelen incluir:
Congestión y secreción nasal.
Estornudos.
Carraspeo y dolor de garganta.
Picor y lagrimeo de ojos.
Irritación en la boca, labios y la garganta.
Ataques de tos.
Sibilancias.
Dificultad para respirar.
Sarpullidos y eccema en la piel.
Artículo especializado
Depilación láser: cuidados antes y después
La depilación láser es un método que elimina de forma definitiva del vello corporal y que es cuidadoso con la piel, mejorando incluso los efectos indeseables de la depilación convencional, como los granitos y el vello enquistado. Además es un tratamiento cómodo y prácticamente indoloro. Es válido para todas las zonas corporales, incluyendo las ingles, la zona perianal o el vello facial (entrecejo, labio, patillas, mentón, etc.), tanto en mujeres como en hombres .
Depilación láser: cómo funciona
La luz del láser permite conducir la energía lumínica hacia el folículo piloso −donde se sitúa la raíz del vello− sin afectar a los tejidos colindantes. La melanina, el pigmento que da color al vello se encarga de absorber esta luz, transformándola en calor y destruyendo el folículo de forma efectiva. El vello se debilita de forma progresiva hasta que después de varias sesiones no vuelve a crecer.
Existen diferentes tipos de aparatos utilizados en la depilación láser, entre ellos destacan:
Se trata de un sistema con una gran potencia que permite abarcar zonas amplias con cada disparo de energía lumínica. Esto reduce de manera notable el tiempo por sesión. Una de las grandes ventajas de este procedimiento es que es eficaz para acabar con el vello más fino.
Super Hair Removel . Suele recomendarse para pieles con fototipos altos.
AFT (luz pulsada avanzada). Funciona muy bien para pieles claras y vello oscuro, cuanto más contraste haya, mejores serán los resultados de su aplicación.
¿Qué no se debe hacer después de la depilación láser?
Después de haberse sometido a una sesión de depilación láser hay varias recomendaciones que se deben seguir:
Evitar la exposición al sol . Si esta es inevitable, se debe utilizar un protector solar con FPS 30 o mayor o pantalla solar.
Mantener el área tratada limpia y seca , ya que los poros estarán abiertos. No aplicar desodorantes o lociones.
No frotar o exfoliar la zona de tratamiento durante una semana.
No realizar actividad física que genere rozamiento en la zona tratada y evitar la sudoración en las horas posteriores a la depilación.
Evitar el calor excesivo en la zona tratada, como en el caso de duchas excesivamente calientes, saunas, etc., durante 3 o 4 días con posterioridad al tratamiento.
Respetar los intervalos establecidos entre cada sesión de depilación según las indicaciones del médico.
Utilizar cremas emolientes no agresivas si aparece alguna irritación en la piel.
Tras el tratamiento, el vello debe caerse en los días siguientes al tratamiento. No debe extraerse con cera o maquinilla depilatoria, aunque sí puede rasurarse con cuchilla.
Cuando se ha hecho una depilación facial, evitar el maquillaje durante 3 o 4 días.
Mantener una hidratación constante en la zona tratada. Esto ayudará a prevenir irritación y molestias, además de preparar la piel para las sesiones siguientes.
¿Qué no hacer antes de la depilación láser?
Al igual que las recomendaciones para llevar a cabo tras la depilación láser, existen algunos consejos para tener en cuenta antes de la depilación:
Evitar tomar el sol o exponerse a rayos UVA al menos un mes antes del tratamiento. Debido a que el láser centra su energía en la melanina del vello, si la piel tiene la melanina activada por la radiación ultravioleta existe un riesgo de quemaduras.
No utilizar métodos de depilación como la cera o la depilación con pinzas que extraigan el pelo de raíz. En su lugar, se podrá afeitar o usar crema depilatoria.
Es recomendable acudir a la depilación con la piel limpia , sin cremas, desodorantes, perfumes o maquillaje.
Siempre es necesario informar al médico si se está embarazada, se está tomando algún medicamento, tratamientos hormonales o de cualquier otro tipo.
¿Cómo hacer más efectiva la depilación láser?
Para una depilación efectiva, en primer lugar, se recomienda acudir a profesionales cualificados y de confianza que establezcan el tratamiento más adecuado con la aplicación de la energía necesaria en cada caso. Se trata de un elemento fundamental para evitar quemaduras y conseguir que el tratamiento sea lo más efectivo posible.
También puede ayudar rasurarse antes del láser y entre sesiones de depilación láser por medio de cuchillas o cremas para depilar. Para poder ver cómo responde el vello al tratamiento se recomienda que en las primeras sesiones el rasurado se lleve a cabo con una semana de antelación.
Por otro lado, respetar los tiempos de depilación establecidos por el profesional mejorará los resultados.
¿Cómo tengo que ir a la primera sesión de láser?
Es recomendable acudir con el vello de la zona a tratar rasurado una semana antes. De igual modo, no se debe haber tomado el sol en los días previos.
También es importante que durante la primera sesión de depilación láser la zona a depilar esté limpia, sin restos de desodorantes, maquillaje o cremas.

Artículo especializado
¿Cuándo ir al alergólogo?
El alergólogo se puede definir como el médico de la alergia o el especialista médico experto en alergias.
¿Qué hace un alergólogo?
La función principal del alergólogo consiste en prevenir, diagnosticar y tratar las enfermedades alérgicas. Las alergias son un conjunto de patologías basadas en la sobre activación del sistema inmunitario. Esto sucede cuando el sistema encargado de proteger al organismo responde frente a los alérgenos (sustancias identificadas como potencialmente dañinas) cuya naturaleza es muy diversa (polen de plantas, ácaros del polvo, medicamentos, determinadas sustancias de los alimentos,…).
La respuesta del sistema inmunitario frente a los alérgenos incluye diversas reacciones de tipo inflamatorio que pueden afectar a la piel y a las mucosas de los sistemas respiratorios o gastrointestinales. Esto da lugar a la aparición de diferentes síntomas en las enfermedades alérgicas.
El organismo reacciona fabricando anticuerpos que son capaces de identificar al alérgeno. A partir aquí se desata toda la cascada de la reacción alérgica.
La gravedad de la alergia varía significativamente de una persona a otra, pudiendo expresarse como una ligera alteración cutánea, hasta una anafilaxia que puede poner en peligro la vida del paciente.
Los alérgenos que provocan la alergia pueden acceder al organismo por diferentes vías, como las vías respiratorias, el tracto gastrointestinal, el contacto con la piel y la vía intravenosa o subcutánea.
Tipos de alergia
Varían en función de los alérgenos que las provocan y las zonas del cuerpo afectadas:
Rinitis alérgica . Se trata de la enfermedad alérgica más habitual (cerca de un 25% de la población de los países desarrollados la padece). Los alérgenos responsables son el polen, los ácaros del polvo, los epitelios de animales y los hongos.
Asma alérgico. El asma afecta a un 10% de la población infantil y a un 5% de los adultos en España. Los alérgenos responsables son los mismos que en la rinitis alérgica. Cursa con tos y dificultad para respirar.
Urticaria . Se trata de un tipo de reacción alérgica que afecta a la piel. Si además se asocia con hinchazón (normalmente de alguna parte de la cara) se habla de angioedema. Los alérgenos pueden proceder de alimentos, medicamentos o picaduras de insectos.
Dermatitis atópica. Es una enfermedad predominante en la población infantil, aunque también afecta a los adultos. Se caracteriza por sequedad de la piel y placas eritematosas que producen un intenso picor.
Dermatitis alérgica de contacto. Ocurre cuando el alérgeno (metales, cosméticos o látex) entra en contacto directo con la piel.
Alergia alimentaria. Los alérgenos son sustancias que están presentes en los alimentos ingeridos. Los alimentos más frecuentes relacionados con este tipo de alergia son la leche de vaca y el huevo en niños; y los frutos secos, las frutas y el marisco en adultos.
Anafilaxia . Se trata de la manifestación más grave de una reacción alérgica. En los casos más graves puede poner en riesgo la vida de la persona. Los alergenos más habituales en estos casos son los alimentos, los medicamentos o las picaduras de insectos.
¿Qué procedimientos y pruebas hace un alergólogo?
Para el diagnóstico de las enfermedades alérgicas el alergólogo se basa en la historia clínica y las pruebas diagnósticas del paciente. Dentro de estas, la técnica más utilizada es la prueba cutánea o prick test . Consiste en colocar una gota de un preparado que contiene el alérgeno sospechoso en el brazo del paciente. A continuación, se realiza una ligera punción en la piel. Si existe la alergia se producirá una reacción de tipo inflamatorio, dando lugar a la aparición de un habón. Para determinados alérgenos (himenópteros y medicamentos) es más conveniente inyectar el alérgeno de forma más profunda en la piel ( prueba intradérmica ).
Para las alergias de tipo dérmico, lo que se suele hacer es aplicar en la piel del paciente un parche impregnado ( patch test ) con el preparado alergénico y dejarlo durante un periodo de 48 horas con lectura por el alergólogo a las 48 y 96 horas.
Estas pruebas diagnósticas son un buen método para identificar las sustancias frente a las que se tiene alergia, pero no son infalibles debido a que tienen baja sensibilidad.
Adicionalmente, existen también pruebas a las que el médico puede recurrir como ayuda para el diagnóstico, basadas en un análisis de sangre para detectar los niveles elevados de inmunoglobulinas específicos de un alérgeno (IgE). Sin embargo, en algunos tipos de alergia, como las alergias a medicamentos o a los alimentos, estas pruebas tampoco son suficientes para llegar al diagnóstico y se hace necesario recurrir a pruebas de provocación. Estas consisten en exponer o suministrar al paciente el medicamento o el alimento sospechoso de causar la reacción alérgica y esperar a la manifestación de la misma. Estas pruebas son más peligrosas para el paciente, por lo que siempre se realizan en consulta médica y bajo la supervisión de personal sanitario especializado.
Savia pone a tu disposición las mejores consulta de alergología con patch test .
Tratamiento de la alergia
El tratamiento puede plantearse con diferentes estrategias:
Medidas de control o evitación del alérgeno
Tratamiento sintomático para aliviar los síntomas con medicamentos de tipo spray nasal, antihistamínicos y corticoides orales, en crema o inhalados.
Tratamiento con vacunas (inmunoterapia) . Las vacunas pueden ser subcutáneas o sublinguales. Es el único tratamiento capaz de modificar el proceso alérgico y, por tanto, de curarlo.
¿Cuándo ir al alergólogo?
Es recomendable acudir al alergólogo en el momento en que se presente cualquier síntoma o sospecha de algún padecimiento alérgico. Los síntomas de la alergia dependerán del alérgeno y de su vía de acceso al organismo:
Alergia al polen . La alergia al polen (y a otras sustancias en suspensión en la atmósfera) pueden causar estornudos, irritación y congestión de la nariz y las mucosas, e irritación de los ojos y conjuntivitis. En los casos más graves, incluso, asma.
Alergia alimentaria . La alergia a una sustancia de un alimento puede causar hormigueo en la boca, inflamación de los labios, la lengua, el paladar y la garganta y también provocar urticaria. En los casos más graves se puede dar un shock anafiláctico. La anafilaxia puede cursar con pérdida del conocimiento, disminución de la tensión arterial, dificultad respiratoria, erupción cutánea y trastornos gastrointestinales. Si no es tratada, puede provocar la muerte del sujeto.
Alergia a la picadura de un insecto . Puede cursar con un edema en el lugar de la picadura, prurito o urticaria en todo el cuerpo, tos y dificultad respiratoria. En los casos graves, anafilaxia.
Alergia a un medicamento . La alergia a una sustancia presente en un medicamento puede causar urticaria o picor, erupciones cutáneas, hinchazón de la cara, problemas respiratorios y anafilaxia en los casos graves.
Dermatitis atópica . Los síntomas de la dermatitis atópica o eccema pueden ser picor, enrojecimiento de la piel y piel escamosa.
Otros síntomas pueden acompañar a los cuadros alérgicos, incluyendo sinusitis, dolor de cabeza, cansancio frecuente y fatiga crónica, otitis alérgica o de repetición, tos crónica, broncoespasmos, dificultad respiratoria, dolor abdominal y diarrea, entre otros.

Artículo especializado
Protector solar: ¿Qué debemos tener en cuenta?
El sol tiene un efecto beneficioso sobre la salud, incluyendo la mejora del estado de ánimo y su participación en algunos procesos corporales, como la síntesis de vitamina D en la piel. Sin embargo, la excesiva exposición a los rayos solares puede provocar un envejecimiento precoz y aumentar el riesgo de padecer cáncer de piel.
De este modo, independientemente del tipo de piel, es necesario utilizar siempre un protector solar. Su uso es imprescindible, aunque en ocasiones no sea suficiente para proteger la piel de las quemaduras y, mucho menos, de un tumor maligno.
¿Cómo proteger la piel de la radiación solar?
Para la prevención del melanoma −el tumor de piel más peligroso− se recomienda resguardarse del sol, utilizando cremas solares que protejan frente a la radiación ultravioleta de la luz solar, no permanecer al sol durante largos períodos, especialmente durante las horas centrales del día y utilizar ropa que cubra la piel y gafas de sol en el exterior.
De este modo, algunos consejos para proteger la piel frente a la radiación del sol incluyen:
Utilizar cremas solares de un factor de protección alto (superior a 30) para protegerse frente a la radiación UV de la luz solar. El protector solar debe ser efectivo frente a las diferentes ondas ultravioleta, tanto UVA (responsables del envejecimiento de la piel), como UVB (causantes de las quemaduras). Ambas radiaciones son un factor de riesgo para el desarrollo de los diversos tipos de cáncer de piel .
En ciertos casos, puede ser interesante que el protector solar también proteja de la luz azul de la radiación visible y que incluya reparadores del ADN, como enzimas y antioxidantes. También es importante evitar las quemaduras solares; si la piel se pone de color rosado ya se interpreta como inflamación de la piel y si esto ocurre de forma repetida aumenta el riesgo de padecer un melanoma.
En ciertos casos, se recomienda una protección solar interna en forma de cápsulas que contenga diferentes compuestos como el polypodium leucotomus , que se obtiene de los helechos, así como antioxidantes como la vitamina C, la vitamina E, la astaxantina que se encuentra en el pigmento naranja del salmón y ciertas algas. También selenio, licopeno, luteína, epigalatocatequinas del té verde, polifenoles de la uva o de los frutos rojos y los betacarotenos. De igual modo, puede ser conveniente asegurarse un aporte adecuado de vitamina D, ya que interviene en el correcto funcionamiento del sistema inmunológico, importante para evitar las transformaciones malignas.
Evitar la permanencia al sol durante largos períodos, especialmente durante las horas centrales del día.
Utilizar ropa que cubra la piel y gafas de sol en el exterior.
A la hora de protegerse con la crema solar hay que ser generoso con la cantidad y repetir la aplicación como mínimo cada 2 horas y siempre que se salga del agua si se está en la playa o la piscina después del secado.
Savia pone a tu disposición tratamientos eficaces para la eliminación de manchas causadas por el sol .
¿Qué significa FPS en protección solar?
FPS son las siglas de ‘factor de protección solar’. Está relacionado con el nivel de protección que la crema solar proporciona contra los rayos ultravioleta tipo B (UVB), la causa principal de las quemaduras de sol y el cáncer de piel. Cuanto más elevado es el FPS mayor es el nivel de protección. De este modo, el FPS indica el número de veces por el que se multiplica el tiempo que se puede permanecer al sol sin quemarse.
Los rayos ultravioleta tipo A (UVA) también contribuyen al cáncer de piel y a su envejecimiento prematuro. Los protectores solares de amplio espectro proporcionan protección frente a los UVA y UVB.
¿Cómo elegir el protector solar según mi piel?
Dependiendo de cada tipo de piel o fototipo, existe una capacidad diferente para asimilar la radiación solar, relacionada con la tonalidad de la piel. De este modo, se pueden diferenciar 6 fototipos de piel:
Fototipo I . Pieles muy claras con pecas que se queman con mucha facilidad y casi nunca se broncean. FPS recomendado: 50.
Fototipo II . Pieles claras propensas a quemarse. Pueden broncearse ligeramente tras varias exposiciones al sol. FPS recomendado: 50.
Fototipo III . Pieles claras en invierno que se broncean con facilidad con la exposición al sol, si bien se pueden quemar con las primeras exposiciones. FPS recomendado: 50 siempre para el rostro y en todo el cuerpo en las primeras exposiciones. Se puede utilizar un FPS 30 cuando el cuerpo está bronceado.
Fototipo IV . Tono de piel tostado que se broncea con facilidad y no suele quemarse. FPS recomendado: 50 para protector solar facial y 30 para el cuerpo.
Fototipo V . Pieles morena que se broncean inmediatamente y solo llega a quemarse tras una larga exposición al sol. FPS recomendado: 30.
Fototipo VI . Piel de raza negra que mantiene el mismo tono. Es muy raro que llegue a quemarse. FPS recomendado: 30.
¿Cuánto tiempo dura un protector solar de 30 o 50?
Es recomendable volver a aplicar el protector solar al menos cada dos horas y si se producen baños, siempre después de estos.
Un FPS más alto permite un tiempo de exposición al sol más alto. Por otro lado, hay que tener en cuenta que un FPS de 20 bloquea el 95% de los rayos UVB y un FPS de 50 bloquea el 98% de los rayos UVB. Con lo cual, y en un sentido práctico, es casi más importante aplicar el filtro solar de forma adecuada, es decir la cantidad suficiente y repetir su aplicación frecuentemente sobre todo en casos en que se sude mucho.
¿Qué es mejor bloqueador o pantalla solar o los protectores solares?
La naturaleza y características de los protectores solares pueden variar diferenciándose entre bloqueadores o pantallas y filtros químicos. De este modo, se pueden encontrar diferencias entre pantalla solar y protector solar que puede determinar que debamos elegir uno u otro.
Los bloqueadores o pantallas solares reflejan la radiación ultravioleta del sol (UV A y B) en la piel, impidiendo que penetren en la dermis. Se trata de un protector solar físico basado en la utilización de partículas de óxido de titanio, óxido de zinc o diferentes mezclas de ingredientes activos. Su consistencia es más espesa y opaca y se puede apreciar su rastro en la piel después de la aplicación.
Por el contrario, los protectores solares más habituales en la actualidad absorben los rayos ultravioleta de forma química, resultando más estéticos y recomendables para su uso diario.
Cuando existe alergia a algún componente de los protectores solares, las pantallas físicas tienden a ser más tolerables que los filtros químicos.
En cualquier caso, es fundamental utilizar protectores solares cuando vamos a exponer la piel a la radiación solar, especialmente si esto sucede durante periodos prolongados.

Artículo especializado
¿Cómo se diagnostica la alergia a la LTP y profilinas?
Dos de los grupos de panalérgenos más comunes son las proteínas transportadoras de lípidos (LTP, por sus siglas en inglés), presentes en alimentos vegetales y frutos secos, y las profilinas, proteínas presentes en sustancias vegetales diversas como el polen, las frutas, el veneno de las abejas y el látex.
Los “panalérgenos” son sustancias responsables de una reactividad alérgica cruzada cuando coinciden en un mismo individuo, ya que están presentes en diversidad de productos vegetales. Este tipo de alergias son poco conocidas, si bien en los últimos tiempos se ha observado un incremento en su diagnóstico. Requieren de un adecuado estudio y seguimiento del paciente por parte del alergólogo.
¿Qué son las Profilinas?
Las profilinas son un tipo de proteínas que se encuentran en el polen, alimentos vegetales, el veneno de insectos himenópteros (avispas o abejas) y en el látex.
Los principales síndromes clínicos en los que intervienen las profilinas incluyen:
El síndrome combinado de polen y frutas. Se produce una sensibilización a frutas como melón, sandía y plátano, junto con la sensibilización a polen de gramíneas.
El síndrome combinado de látex y frutas. Se produce una sensibilización a la profilina presente en el látex vegetal, junto con la sensibilización a frutos como el plátano, el kiwi, el aguacate y la castaña.
Las profilinas son termolábiles y sensibles a la digestión gástrica por lo que es poco frecuente que provoquen síntomas digestivos o síntomas graves como anafilaxia.
¿Qué alimentos llevan LTP?
Las LTP se localizan sobre todo en la parte externa de las frutas y verduras, aunque también pueden aparecer en las semillas.
La alergia a las proteínas de transferencia de lípidos es la mayor causa de alergia alimentaria y de anafilaxia por alimentos en la población adulta de nuestro entorno.
¿Dónde se encuentra la proteína LTP?
El síndrome LTP, cursa con síntomas de alergia alimentaria al ingerir vegetales con alto contenido en estas proteínas, principalmente:
Frutas de la familia Rosaceae como el melocotón, las manzanas, las peras, las cerezas, las ciruelas, las nectarinas y el membrillo.
Frutos secos, incluyendo las nueces, las avellanas, las castañas y los cacahuetes.
Otros vegetales como la lechuga, el kiwi, las uvas, el tomate y la mostaza, entre otros.
Al contrario que las profilinas, las proteínas LTPs son mucho más estables, por lo que es más probable que produzcan cuadros alérgicos generalizados que pueden llegar a ser graves.
¿Cómo se diagnostica la alergia a la LTP y profilinas?
Los síntomas de la alergia a LTP pueden ser leves, como picor o inflamación en la boca y los labios. Sin embargo, en ocasiones se pueden producir reacciones graves como la anafilaxia, poniendo en peligro la vida del paciente.
La alergia a LTP o a las profilinas se diagnostican, en primer lugar, mediante una buena historia clínica. Suele ser muy útil la utilización por parte del paciente de un diario en el que se relacione el consumo de alimentos con la aparición de los síntomas.
También son importantes los factores desencadenantes como el ejercicio físico intenso, la toma de antiinflamatorios como el Ibuprofeno, la menstruación, el estrés o el consumo de alcohol, que pueden agravar los síntomas.
Cuando la historia clínica determina la aparición de síntomas tras la ingesta de alimentos determinados, se puede realizar un estudio mediante pruebas cutáneas o prick test con los extractos de los alimentos. En ellas, se punciona en la piel para comprobar si provoca la aparición de una pápula de más de 3 mm (prick test positivo) en 15 minutos. En ocasiones, también se pueden realizar pruebas de provocación oral con los alimentos sospechosos.
En función de los resultados obtenidos, se formularán recomendaciones del tipo pelar las frutas, cocinar los alimentos o eliminarlos de la dieta si los síntomas fueran más intensos. También se pueden prescribir medicamentos para minimizar los síntomas.
Finalmente, puede ser útil cuantificar los niveles de LTP y profilina en sangre mediante una analítica para confirmar el diagnóstico.
Tratamiento de alergia a LTP y profilinas
El principal tratamiento es la evitación de los alimentos que provocan los síntomas. Una alternativa de tratamiento sería la inmunoterapia sublingual con LTP, en la que se administra una dosis progresiva para comprobar su tolerancia. Posteriormente, el paciente continúa con las gotas sublinguales diariamente durante más de 3 años. En el trascurso del tratamiento se pueden realizar pruebas de provocación oral con alimentos que el paciente no toleraba.
Aunque es posible no llegar a tolerar ciertos alimentos, sí se puede reducir la gravedad de los síntomas.
En cualquier caso, el tratamiento debe ser siempre personalizado.
Savia pone a tu disposición la consulta de alergología que incluye las pruebas alérgicas necesarias .

Artículo especializado
¿Qué es la psicoterapia y qué beneficios aporta?
La psicoterapia es el proceso terapéutico que usan los profesionales de la salud mental, para ayudarnos a superar aquellas situaciones que suponen un riesgo para nuestro desarrollo vital, salud emocional y bienestar general (ansiedad, estrés, depresión, duelo, etc.).
El psicoterapeuta es el profesional de la salud −principalmente, psicólogo y psiquiatra− especializado en abordar los diferentes trastornos psicopatológicos y abordar sus síntomas. Su formación le permite mediante el uso de distintas técnicas modificar conductas indeseadas, ayudar a mejorar procesos cognitivos y enseñar a gestionar las emociones.
Dependiendo de nuestras necesidades y la de nuestro entorno, el psicoterapeuta puede intervenir a nivel individual para permitirnos superar traumas y problemas personales, ayudar a nuestros pequeños y adolescentes, así como apoyar a familias y a parejas en la gestión de su día a día de pendiendo de su área de trabajo.
¿Qué es la psicoterapia?
La psicoterapia, es el tratamiento que tiene como objetivo modificar los pensamientos, las creencias y las conductas que son desadaptativas para el desarrollo del individuo. Establece pautas y objetivos para mejorar o mantener la salud mental.
No es necesario tener un trastorno para empezar tu terapia.
Cualquier problema de nuestra vida cotidiana en la que necesitemos apoyo y no veamos una salida clara o no sepamos qué hacer, pueden ser abordados en consulta.
Desde luego, tener ansiedad, estado de ánimo bajo, miedos irracionales, problemas alimenticios, autoestima o una adicción suelen ser factores determinantes para emprender un proceso terapéutico. Pero existen muchos otros motivos que te pueden impulsar a buscar una intervención psicológica. Entre ellos, la superación de hechos traumáticos, la muerte de un ser querido o un divorcio. O simplemente aprender a gestionar el estrés cotidiano.
Beneficios de la psicoterapia
Cada vez somos más conscientes que los problemas psicológicos pueden afectar a nuestra salud física. Lo que ha permitido romper el tabú que suponía ir al psicólogo o psiquiatra.
Las técnicas de intervención que se usan en psicoterapia han demostrado científicamente mejorar la calidad de vida de las personas.
Algunos de los beneficios más destacables de la psicoterapia son:
Mejor manejo de las emociones. Desarrollando nuestra inteligencia emocional logramos ser más empáticos y resilientes.
Gestión del estrés y resolución de conflictos . Mediante la incorporación de técnicas para el control del estrés, somos capaces de mejorar nuestra tolerancia ante la frustración y optimizar el trabajo bajo presión.
Motivación para conseguir los objetivos . El psicoterapeuta, nos ayuda a mejorar nuestra motivación de logro. Enfocándonos y comprometiéndonos con nuestros objetivos.
Acceder a un mayor autoconocimiento . El ritmo de vida actual nos impide profundizar en nosotros mismos, en el “porqué” de nuestro comportamiento e intereses. La psicoterapia nos da acceso a nuestro inconsciente, y nos permite conocer nuestras fortalezas, creencias y valores personales.
Desarrollo de habilidades sociales . Mejorar nuestra capacidad de comunicación asertiva, incrementa nuestra habilidad para desenvolvernos en nuestro entorno y hacer valer nuestras necesidades en frente de los demás.
Aumentar la calidad de vida . La resolución de los problemas psicológicos y la mejora de nuestra relación con nuestro entorno y con los demás determinará una mayor calidad de vida y una vida más plena.
Tipos de psicoterapia
Hay un amplio abanico de abordajes psicoterapéuticos, todos ellos, con sus respectivas técnicas de intervención. Cada enfoque se aproxima a la problemática de una manera distinta. El psicoterapeuta se debe adaptar a las características y necesidades de cada paciente a la hora de elegir entre ellas.
Dentro de todas las opciones de psicoterapia, las más habituales incluyen:
Psicoterapia cognitiva-conductual
Se centra en la intervención en aquellos síntomas que generan malestar en el individuo o grupo mediante técnicas de modificación de conducta y pensamiento. Usa técnicas de reestructuración cognitiva, para trabajar los pensamientos y creencias disfuncionales. Establece pautas y técnicas de relajación para reducir la ansiedad y propone planes de activación conductual para facilitar el cambio.
Psicoterapia contextual
Se centra en establecer direcciones vitales con las que comprometernos. Usa técnicas de atención plena y mindfulness para centrarnos en el momento presente y distanciarnos de nuestros problemas. Lo que permite empoderar a la persona para que disfrute del día a día, trabajando en aquellas áreas vitales para su crecimiento.
Terapia psicoanalítica
El psicoanálisis trabaja con el contenido verbal como medio para acceder al inconsciente, haciendo conscientes nuestros pensamientos y emociones mas profundos. Nos permite conocer el “porqué” de nuestro contenido interior a través de la interpretación de nuestro lenguaje como “símbolo” de nuestro “yo” interno.
Terapia familiar sistémica
Este enfoque considera a cada individuo como un componente del “sistema” familiar, donde cada miembro cumple una función y tiene relevancia. Analizando la función de cada persona dentro de su entorno y como se vincula con él, se logra reestructurar los lazos familiares disfuncionales y se alcanza una consciencia de familia y apoyo más enriquecedor para las personas que la componen.
 Savia
Savia