Artículos Especializados

Artículo especializado
Qué sabemos de la Dislexia
Posiblemente habrás oído hablar de la dislexia en alguna conversación entre padres del colegio, amigos o familiares y te ha picado la curiosidad por saber más acerca del tema y, estar atento de paso a la evolución y desarrollo de tus propios hijos. Es una buena idea, ya que muchas veces el único referente de sospecha para el pediatra es la indicación de la familia.
En la reciente publicación de la edición actualizada del Manual Diagnóstico y Estadístico de los Trastornos Mentales (DSM-5), la dislexia se incluye dentro del grupo de Trastornos del Aprendizaje definidos como un “ desorden en uno o más de los procesos básicos que involucran la comprensión oral y escrita del lenguaje”.
Se da en personas con un desarrollo cognitivo o un nivel de inteligencia normal o alto, que no padecen alteraciones sensoriales perceptibles y que han recibido una instrucción adecuada.
No se debe confundir la dislexia con la tartamudez o disfemia . Este último es un trastorno de la comunicación (no un trastorno del lenguaje), que se caracteriza por interrupciones involuntarias del habla que se acompañan de tensión muscular en cara y cuello, miedo y estrés, debido a la interacción de determinados factores orgánicos, psicológicos y sociales.
¿Afecta a mucha gente?
Las personas con dislexia constituyen el 80% de los diagnósticos de trastorno del aprendizaje , y corresponden a un 2-8% de los niños escolarizados. Si alguno de los padres ha sufrido este trastorno, la probabilidad de padecerlo los hijos es mayor que en la población general (ocurre en el 60% de los casos). Hay mayor porcentaje de niños afectados que de niñas.
¿Por qué se produce?
Existen factores hereditarios que predisponen a padecer dislexia. Sin embargo, aún no están claros todos los factores que podrían estar implicados en el curso del trastorno. Sí se ha podido comprobar que los disléxicos no utilizan las mismas partes cerebrales que los no disléxicos. El fallo cognitivo que condiciona la dislexia es una alteración de las capacidades fonológicas (la conciencia fonológica es el conocimiento que tenemos las personas para dividir el habla y la escritura en estructuras cada vez más pequeñas).
Signos y síntomas de la dislexia
La dislexia se da en niños con buena capacidad para aprender, siempre que se encuentren en un entorno bien estimulado. No obstante, es un importante factor de desinterés por el estudio, de calificaciones bajas y/o fracaso escola r, falta de asistencia a la escuela y, en definitiva, de abandono escolar.
Los signos de la dislexia pueden variar a medida que el niño crece. En general, estos trastornos se observan por primera vez cuando el niño está aprendiendo a leer , aunque pueden estar latentes desde mucho antes. Al mismo tiempo, puede ocurrir que la dislexia no se diagnostique hasta muchos años después. Por ejemplo, es común que los niños que tienen un alto cociente intelectual compensen la patología y ésta pase desapercibida hasta que las exigencias de comprensión de la escuela aumentan.
Existen ciertas características clínicas que se presentan siempre y que es necesario observar especialmente:
Dificultades en el lenguaje escrito.
Dificultades en la escritura.
Serias dificultades con la ortografía.
Lento aprendizaje de la lectura.
Dificultades para aprender y escribir segundas lenguas.
Otros síntomas pueden ser:
Dificultades para seguir instrucciones y secuencias complejas de tareas
Problemas de comprensión de textos escritos
Dificultades en el lenguaje hablado
Confusión entre derecha e izquierda
Problemas con el ritmo y los lenguajes musicales, etc.
Es frecuente que los niños que padecen dislexia tengan antecedentes de trastornos de desarrollo del habla (dislalia…), acompañados de problemas de adaptación social , así como problemas emocionales y de conducta. Con bastante frecuencia, la tendencia familiar y de muchos profesores, es la de considerar que el niño padece un mero retraso evolutivo (o intelectual en casos graves), o bien, más frecuentemente, tienden a considerarlo un ‘ vago ’ y ello se le reprocha continuamente. Esta conducta tiene consecuencias funestas para la personalidad del niño, que se rebela frente a la calificación con conductas disruptivas para llamar la atención o, por el contrario, se hunde en una inhibición y pesimismo cercanos o inmersos en la depresión.
OTROS TRASTORNOS EN LAS DIFICULTADES ESPECÍFICAS DE APRENDIZAJE (DEA) ASOCIADAS A LA DISLEXIA
Disgrafía: dificultad específica para aprender a escribir correctamente.
Disfasia: falta de coordinación de las palabras.
Dispraxia : falta de coordinación en los movimientos.
Discalculia: trastorno relacionado con las habilidades aritméticas.
Dismapia: dificultad para leer los mapas y encontrar lugares, relacionado con la confusión de los puntos cardinales o con la orientación espacial.
TDAH: trastorno de déficit de atención e hiperactividad.
Trastornos emocionales y conductuales.
Las investigaciones de los últimos años hablan de dislexia como un síndrome que se manifiesta de múltiples formas o tipos diferentes, en función de muy diversos factores.
¿Cómo se diagnostica?
Aunque la sospecha inicial pueda tenerla la familia o el profesorado, debe ser un profesional escolar (psicólogo, pedagogo o psicopedagogo) quien haga el diagnóstico. La evaluación se realiza por medio de pruebas estandarizadas (test) que verifiquen la existencia de dicho trastorno (por ejemplo, Test fonológico, Test de vocabulario de Boston , Batería de Evaluación de los procesos lectores en Educación Primaria, Test para la detección de Dislexia en niños, etc). Cabe destacar que el diagnóstico es una tarea compleja.
El proceso incluye, de una forma íntimamente relacionada, la exploración médica (cuya finalidad es descubrir los posibles trastornos neurológicos y/o sensoriales que podrían incidir en el problema), la exploración psicológica (que pretende analizar el nivel aptitudinal y la dinámica de la personalidad) y la exploración pedagógica (que persigue detectar la madurez lecto-escritora y el grado de instrucción). Los test lingüísticos deben acompañarse de un test de inteligencia general.
Tratamiento
Aunque la dislexia tiene su origen en una disfunción cerebral , la reeducación permite mejorar y corregir muchos de estos errores. Aunque deben ser los especialistas los que apliquen las medidas terapéuticas orientadas a reeducar (logopedas, profesorado especializado en apoyo escolar, psicólogos, psicopedagogos…), los padres y la familia cercana también juegan un papel importante en el hogar.
En cuanto al pronóstico, hay acuerdo en que, cuanto antes se empiece el trabajo rehabilitador, menores van a ser las consecuencias.
¿CÓMO PUEDO AYUDAR EN CASA?
Dado que estos niños tienen dificultades escolares es necesario potenciar su autoestima , haciéndoles partícipes de sus avances y logros, sin enfados ni presiones. A estos niños no les motivarán los sobornos, amenazas o súplicas “para que haga un esfuerzo”.
Con frecuencia sienten rechazo por los deberes y las tareas de lectura y escritura, por lo que es aconsejable buscar juegos o métodos interactivos de ordenador. En la Red existen gran cantidad de páginas web y blogs que trabajan la reeducación.
Compartir con ellos juegos que ayudan a adquirir una buena conciencia fonológica y a mejorar los errores. Algunos ejemplos pueden ser:
Jugar a hacer Sopas de letras.
El juego del Veo, veo, ¿qué ves?: un objeto que lleva dos letras “a”…
Adivinanza de palabras: p.ej. p____a (pelota).
Dar palmas por cada palabra hablada.
Dar palmas por cada sílaba de una palabra.
El juego de “De la Habana ha venido un barco cargado de…“palabras que empiecen por R”
A nivel escolar, el profesor cualificado debe adaptar el programa de estudios a las necesidades educativas específicas del niño, lo que permitirá desarrollar su confianza en sí mismo, su motivación y las estrategias de asimilación necesarias para que pueda aprender.

Artículo especializado
Ojo Vago: Tratamiento y Cirugía
Ojo vago o perezoso, así es como llamamos coloquialmente a la ambliopía, ya que se produce cuando uno de los dos ojos se utiliza menos que el otro por una falta de desarrollo visual que provoca pérdida de visión. Se trata de la causa más frecuente de déficit visual entre los niños y jóvenes de los países desarrollados, con una prevalencia de hasta un 2-3% en menores de seis años.
Cómo se produce
La función visual experimenta un rápido desarrollo en los primeros años de vida. La agudeza visual, que en el momento del nacimiento es prácticamente nula, adquiere el 100% de su potencial entre los cinco y seis años de edad. El desarrollo de la visión, por su parte, se produce de forma progresiva desde el nacimiento hasta alcanzar los ocho a nueve años. Además, durante este periodo de “plasticidad”, la función visual es reversible y puede volver atrás. Por esta razón, cualquier anomalía ocular que, en este periodo inicial de la vida, dificulte el estímulo visual de la retina provocará una detención del desarrollo visual, e, incluso, una regresión de la función existente en el momento de la aparición de la anomalía. A este proceso de paro o recesión de la función visual, se le conoce como ambliopía (coloquialmente “ojo vago” u “ojo perezoso”).
¿SABES QUÉ ES LA VISIÓN BINOCULAR?
Esta fina función nos permite ver como única la imagen que perciben por separado cada uno de los dos ojos. Para que la visión binocular se establezca es necesario que se cumplan tres condiciones sucesivas:
Que cada ojo perciba una imagen nítida.
Que las dos imágenes puedan ser superpuestas.
Que las dos imágenes sean vistas con sensación de relieve , es decir, lo que denominamos “visión estereoscópica”, algo normal a los seis meses de edad.
Para que todos ellos se produzcan es necesario que tanto los factores anatómicos como los funcionales que intervienen en el aparato ocular alcancen un grado de desarrollo aceptable.
Por qué se produce
Para que el complejo proceso de desarrollo visual se produzca de forma correcta, es necesario que el ojo reciba una imagen nítida y enfocada . Si durante este período aparece algún proceso de enfermedad que impide la llegada del estímulo visual en buenas condiciones, se interrumpirá el proceso de maduración natural y, cuanto más precozmente se produzca esta interrupción, más graves o peores serán las consecuencias. Se ha demostrado que un defecto visual congénito (presente ya en el momento del nacimiento) provoca cambios en la anatomía y en la funcionalidad a lo largo de toda la vía visual (ojo, nervio óptico, sistema nervioso central). Por eso, si la causa está presente ya en el momento del nacimiento, el niño no ha iniciado a tiempo el desarrollo de la visión. Cuando el defecto se instaura pasado el período crítico de los 3-4 meses de vida, se producirá una detención en la maduración del sistema visual, pero sin producirse cambios celulares o estructurales, por lo que las posibilidades de revertir la situación son claramente mejores.
Factores de riesgo
Los mecanismos patológicos capaces de interrumpir el desarrollo de la visión son:
Ausencia del estímulo visual por falta de transparencia de las estructuras oculares (p.ej. las cataratas infantiles, que afectan al cristalino, o también las opacidades de la córnea) o por ptosis palpebral (caída del párpado sobre el eje de visión).
Defectos de refracción no corregidos (miopía, hipermetropía, astigmatismo) en los que la imagen alcanza la retina pero desenfocada, con dos situaciones posibles:
Anisometropía (diferencia de graduación significativa en ambos ojos) con posibilidad de aparición de una ambliopía unilateral.
Ametropía bilateral elevada (defecto de agudeza visual de ambos ojos a la vez), pudiendo provocar una ambliopía bilateral.
Estrabismo: cuando se instaura una desviación ocular, se produce una diplopía o visión doble que el niño es capaz de solucionar suprimiendo uno de los dos ojos, de forma que éste deja de utilizarse para ver.
Diagnóstico
En la mayoría de los casos de ojo vago unilateral (un solo ojo) el niño no tendrá ningún otro síntoma, por lo que el pediatra debe descartar, en todas las exploraciones, las posibles anomalías oculares que puedan suponer un factor de riesgo para la aparición del mismo. Igualmente, las revisiones pediátricas y escolares deben incluir pruebas de agudeza visual adecuadas a la edad para detectar defectos de visión y diferencias de visión entre ambos ojos.
Tratamiento
Si el déficit está presente desde el momento del nacimiento, se debería iniciar el tratamiento antes de los cuatro meses de vida, para intentar conseguir un cierto grado de visión. Si es de causa más tardía, aunque dependerá de la edad de inicio de tratamiento, hasta los dos años el resultado es muy bueno, de los dos a los cuatro años es bueno y de los cuatro a los ocho años es difícil conseguir una buena visión si el defecto era importante. A partir de los ocho o nueve años es prácticamente imposible.
Por tanto, es fundamental aplicarlo lo más tarde a los cuatro años de edad. El tratamiento consta de:
El tratamiento de las causas que lo pueden provocar (la aplicación de lentes correctoras en las miopías-hipermetropías-astigmatismos; tr atamiento quirúrgico del estrabismo o de la ptosis palpebra l, etc.).
El tratamiento de la ambliopía propiamente dicho, aplicando gafas correctoras con una graduación adecuada y consiguiendo que el ojo amblíope se estimule convenientemente mediante la penalización del ojo sano. Solamente dos métodos de penalización han demostrado ser eficaces: la oclusión con parche (el más utilizado) y la nebulización con colirio de atropina, dilatando así la pupila del ojo bueno.
¿Qué pronóstico tiene?
Las posibilidades de recuperación serán menores:
Cuanto más baja sea la agudeza visual del ojo afecto.
Cuanto más precozmente se instaure el déficit.
Cuanto más tiempo transcurra entre la instauración del déficit y el inicio de tratamiento.
Por el contrario, si el tratamiento se aplica en el momento correcto, la recuperación de la visión suele ser total en la gran mayoría de los casos. Los pacientes tratados de ambliopía suelen recuperar la visión totalmente y desarrollan su vida con normalidad.
Artículo especializado
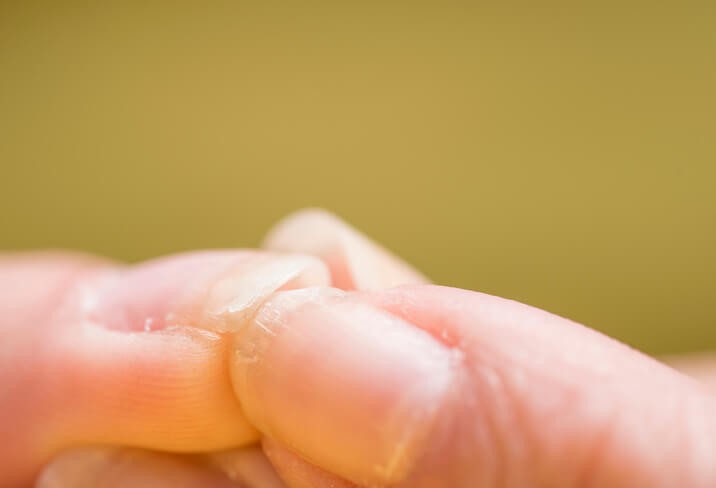
Onicólisis: Aspecto, Causas y Tratamiento
Onicólisis significa “ rotura de la uña”, y ésta puede venir provocada por traumatismos, infecciones u otras enfermedades. Repasaremos los diferentes tipos de onicólisis y su tratamiento en una práctica guía.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
¿Cómo se produce?
La uña es una estructura diseñada como un escudo para proteger los dedos . Nace en su base, en un área llamada matriz, en la que hay células que producen la queratina, que va formando la lámina (la uña propiamente dicha). Bajo la lámina hay una base que la separa de los tendones y los huesos que se llama lecho. Las enfermedades de la uña pueden venir dadas por una alteración en alguno o varios de estos componentes del aparato ungueal: matriz, lámina o lecho . Una agresión en alguno de ellos, y muy especialmente en la matriz, puede provocar una rotura del crecimiento y con ello una onicólisis.
Onicólisis por traumatismos: además de poder ser la consecuencia de un golpe (como un martillazo o un aplastamiento), en ocasiones ocurre por traumatismos menos evidentes y dolorosos, como por ejemplo una manicura mal hecha o la colocación mediante acrilatos de uñas postizas. En estos casos el tratamiento consiste en dejar reposar la uña, drenar acúmulos de sangre o hematomas su existen, y evitar la infección. En la mayoría de casos una uña nueva irá reemplazando a la lesionada, aunque si la afectación de la matriz ha sido grave, la nueva uña puede crecer con imperfecciones o fisuras.
Onicólisis por infección : las infecciones de la zona, tanto por bacterias como por hongos, pueden ocasionar afectación de la uña, de la piel de alrededor, e incluso del hueso. En el caso de haber mucha inflamación y pus se les llama panadizos o perionixis. En las formas más aparatosas, puede producirse rotura y pérdida de la uña, que en la mayor parte de los casos se regenera con el tiempo.
Onicólisis por tumores : bajo la uña se sitúa un hueso llamado falange, que puede tener crecimientos en forma de “callos” o “exostosis”, en general benignos pero que pueden presionar la uña al crecer, rompiéndola. El diagnóstico correcto requiere de una radiografía. Otro tumor benigno que puede crecer bajo la uña es el llamado “tumor glómico ”, que está formado por células similares a las de los vasos de la sangre, puede verse con un aspecto rojizo azulado, y provocar un intenso dolor. Si crece puede llegar a deformar y romper la uña. Otros tumores, ya malignos, están representados principalmente por el carcinoma escamoso . El tratamiento de todos estos tumores malignos o benignos pasa por la cirugía, intentando en lo posible preservar o reconstruir la uña afectada.
Onicólisis por enfermedades de la piel: determinadas enfermedades de la piel, como la psoriasis, el liquen plano o los pénfigos, pueden afectar de diferente manera a la uña, produciendo su rotura.
Onicólisis por otras enfermedades: c ualquier enfermedad lo suficientemente grave, como una sepsis, o un estado de coma, puede detener el crecimiento de la uña causando depresiones o canales transversales llamados “líneas de Beau”. Lo mismo puede ocurrir con la quimioterapia del cáncer. Si el efecto es lo suficientemente intenso, la uña puede desprenderse completamente.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
¿Quién debe encargarse de tratar una onicólisis?
En principio, el mejor especialista para valorar una alteración de este tipo es el dermatólog o, ya que podemos conocer mejor la causa y el remedio. En el caso de que la onicólisis precise de una actuación con cirugía, nosotros mismos podemos acometerla, o solicitar la ayuda de un traumatólogo o un cirujano general.
¿Cuáles son las bases del tratamiento?
El mejor tratamiento incluye eliminar la causa, dejar que la uña descanse y se regenere . Aunque existen vitaminas para reforzar la uña y aumentar su ritmo de crecimiento, su utilidad no está bien demostrada.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta

Artículo especializado
Ovarios Poliquísticos: ¿Te Puedes Quedar Embarazada?
Este desequilibrio hormonal en muchas ocasiones puede afectar seriamente el bienestar emocional de quien lo sufre. Y es que algunos de los síntomas del síndrome de ovario poliquístico (SOP), como el acné y el vello abundante, son causa frecuente de complejos y baja autoestima.
¿Cómo puedo saber si padezco un SOP?
Este síndrome se inicia en la adolescencia y afecta a una de cada 10 mujeres jóvenes. Su intensidad es muy variable y se caracteriza porque la presencia de ciclos irregulares, vello corporal abundante, aumento de peso y acné. Antes se llamaba «síndrome de Stein-Leventhal» y se identificó, por primera vez, en la década de los años treinta.
Los síntomas del SOP también pueden darse en otros trastornos hormonales, por lo que es importante que, si presentas alguno de los que recogemos a continuación, acudas a tu médico o ginecólogo:
Períodos irregulares: la regla no viene regular. Pueden pasar meses sin tener la menstruación o bien, tener ciclos muy cortos y períodos muy frecuentes.
Períodos muy abundantes.
Hirsutismo: es la aparición de exceso de vello en el cuerpo y en zonas donde no es habitual que aparezca: cara, zona lumbar, abdomen, espalda, área del pezón y zona esternal.
Pérdida de cabello en la cabeza (alopecia).
Aumento de peso , obesidad y muchas dificultades para perderlo. La acumulación de grasa suele producirse alrededor de la cintura.
Acné.
Acantosis nigricans : aparición de manchas oscuras en la piel de la nuca, debajo de los brazos y en las ingles.
Hipertensión, colesterol alto o diabetes.
Las niñas que presentan de forma precoz algunos signos de la pubertad, como el desarrollo del vello púbico o axilar antes de los ocho años, tienen un riesgo incrementado de padecer un síndrome de ovario poliquístico más adelante.
En la adolescencia es difícil diagnosticar este síndrome si no presenta una clínica muy evidente, ya que una chica puede tardar hasta dos años en presentar períodos menstruales regulares desde su primera menstruación.
¿Por qué aparece el SOP?
Existe un desequilibrio hormonal que afecta a la función ovárica. Esta disfunción puede ser debida a un aumento de la hormona LH (Hormona Luteinizante) o bien a unos niveles muy altos de insulina (hormona fabricada por el páncreas que participa en el metabolismo de la glucosa). Como consecuencia, los ovarios producen un exceso de testosterona que provoca toda la sintomatología. Las últimas investigaciones sugieren que puede estar relacionado con un aumento de la producción de insulina (hiperinsulinismo). Esto estimula a los ovarios a liberar un exceso de hormonas masculinas. El síndrome de ovario poliquístico tiene un peso genético importante, por lo que mujeres de la misma familia pueden padecerlo.
El mal funcionamiento de los ovarios y el exceso de producción de testosterona son los responsables de toda la clínica que más preocupa a las mujeres que lo padecen: el hirsutismo, sobrepeso y acné. Las células de la piel y los folículos pilosos son extremadamente sensibles a los pequeños incrementos de testosterona.
Muchas adolescentes con SOP tienen niveles elevados de insulina en la sangre y estos son los responsables de la aparición de acantosis nigricans (coloración oscura en la piel).
¿Cómo se diagnostica?
Tras la sospecha clínica el médico realizará una analítica de sangre para hacer una determinación hormonal, una prueba de azúcar y perfil lipídico (colesterol y triglicéridos). También se debe realizar una ecografía para revisar los órganos reproductores internos: ovarios y útero. En las mujeres que padecen SOP se pueden observar unos ovarios aumentados de tamaño y con pequeños quistes en su interior. Esta imagen es la que da nombre a este síndrome. A pesar de presentar estos quistes estos son benignos y muy pequeños, por lo que no es necesario extirparlos.
Debido a que la posibilidad de desarrollar diabetes es alta, se debe realizar un test de tolerancia a la glucosa . Es importante diagnosticar estados de resistencia insulínia o diabetes para tratar el SOP adecuadamente.
¿PODRÉ QUEDARME EMBARAZADA?
Las mujeres con síndrome del ovario poliquístico tienen unos óvulos y un útero saludables. La fertilidad no tiene por qué verse comprometida, aunque algunas mujeres pueden presentar dificultades para quedarse embarazadas.
Tratamiento
El tratamiento de primera línea y más común son las pastillas anticonceptivas . Actualmente también hay otras opciones de terapia hormonal como el anillo vaginal o los parches hormonales. Este tipo de tratamientos liberan hormonas que la mujer con SOP necesita para normalizar sus ciclos y tienen como función:
Corregir el desequilibrio hormonal : de esta manera se puede iniciar la ovulación y la menstruación.
Disminuir los niveles de testosterona : para eliminar el hirsutismo y el acné.
Regular los ciclos menstruales
Disminuir el riesgo de cáncer de endometrio (las mujeres jóvenes que no ovulan regularmente tiene mayor riesgo de desarrollarlo)
Si la mujer padece hiperinsulinismo (aumento de la producción de insulina) se pueden dar fármacos que bajen los niveles de esta hormona y así mejorar el metabolismo de la glucosa. Algunos tratamientos estéticos para acompañar el tratamiento del acné y la eliminación del vello pueden ser de gran ayuda, sobre todo, para verse mejor y alimentar la autoestima y la seguridad en las mujeres jóvenes.
Mantener unos hábitos saludables forma parte también del éxito del tratamiento. Comer de manera saludable y hacer ejercicio físico regular, ayudará a bajar el peso y mejorar el metabolismo del glucosa.

Artículo especializado
Disnea: Aguda o Crónica
¿Cómo podemos definir la disnea? Es una sensación subjetiva de malestar respiratorio en la que uno nota que su respiración es cualitativa y cuantitativamente insuficiente. Hacemos referencia a disnea aguda si se instaura en minutos, horas o unos pocos días. Puede deberse a patologías de nueva aparición o a patologías crónicas reagudizadas como puede ser una crisis asmática o una descompensación en un paciente crónico respiratorio.
¿Qué sospecharemos ante una disnea de inicio brusco? Debemos descartar entidades relevantes como neumotórax espontáneo, neumonía, embolismo pulmonar, angioedema, arritmia cardiaca, infarto agudo de miocardio, insuficiencia cardíaca, crisis de pánico…. Una apreciación respecto a la disnea psicógena (de causa no orgánica), que será diagnosticada como tal sólo tras descartar todas las otras posibles causas. Como curiosidad, las principales causas de disnea en la infancia serían la bronquiolitis, la epiglotitis, la laringitis, la aspiración de un cuerpo extraño , etc.
¿Cómo se clasifica?
Existen diferentes clasificaciones que se manejan en función de la patología de base que tenga el paciente. Las dos clasificaciones más empleadas son:
Clasificación de la New York Heart Association (NYHA ): recomienda su escala para medir la disnea y definir la capacidad funcional en pacientes con insuficiencia cardiaca de base. Cuantifica cuatro clases:
Clase I: ausencia de síntomas que impidan su actividad ordinaria.
Clase I I: presencia de síntomas con su actividad ordinaria.
Clase III : presencia de síntomas que le impiden su actividad ordinaria.
Clase IV: síntomas ante mínimos esfuerzos o en reposo. Es la más grave.
La escala de disnea del Medical Research Council es la recomendada por la Sociedad Española de Neumología y Cirugía Torácica (SEPAR) cuando hay una enfermedad pulmonar obstructiva de base. Hablaríamos de:
Clase 0: no sensación de falta de aire al correr en llano o subir cuestas.
Clase 1 : sensación de falta de aire al correr en llano o subir cuestas.
Clase2 : anda más despacio que las personas de su edad en llano por falta de aire o tiene que parar para respirar cuando anda a su propio paso en llano.
Clase 3 : para para respirar después de andar unos 100 metros o tras pocos minutos en llano.
Clase 4 : la falta de aire le impide salir de casa o se presenta al vestirse o desnudarse.
¿Cómo actuar en la disnea aguda?
Centrándonos en la disnea aguda de cualquier causa debemos remarcar que es siempre una situación potencialmente grave que requiere una actuación médica urgente. El manejo es complicado, siendo necesario administrar, de forma inmediata, fármacos vía parenteral (endovenosa o intramuscular) así como otras medidas de apoyo como oxígeno en forma de mascarilla a alto flujo con medicación broncodilatadora. No podemos dudar. Debemos acudir inmediatamente a urgencias donde, si es factible, se hará un interrogatorio dirigido (en ocasiones el estado del paciente no nos lo permite y debemos interrogar a los acompañantes o, actuar directamente), una exploración (fundamental es la auscultación y la monitorización de la saturación de oxígeno o pulsioximetría) y administraremos medicación parenteral y, muy probablemente, una nebulización. Por supuesto, si se trata de un paciente con antecedentes respiratorios y dispone de un aerosol broncodilatador en casa puede administrárselo hasta ser visitado médicamente.
Cuando la causa es una anafilaxia
Sin duda, la causa de disnea que más angustia a cualquier edad es la debida a una anafilaxia que suele instaurarse en pocos minutos y acompañarse de s ensación de ausencia de entrada de aire y de muerte inminente. Es debida a una reacción de hipersensibilidad sistémica. Es grave y puede ser mortal. Se trata de una reacción aguda , con presentaciones clínicas variadas. Puede progresar rápidamente hacia la obstrucción de la vía aérea o una situación de shock. Por ello, en urgencias, ante un caso de disnea aguda grave por anafilaxia actuaremos de forma muy dirigida y sospechando las principales causas : farmacológica (sobre todo por alergia a antibióticos y contrastes radiológicos), alimentaria (alergia a frutas, frutos secos, marisco, pescado, huevo o leche, fundamentalmente) o picaduras de insecto.
¿Cuáles son los principales síntomas de gravedad?
Especial alarma nos creará el paciente que esté obnubilado o adormecido , con mucosas azuladas o cianosis (indicativas de poca o insuficiente oxigenación tisular), una frecuencia cardíaca o respiratoria elevadas (sugieren esfuerzo compensatorio), h ipotensión , tiraje intercostal (o sobrecarga de musculatura respiratoria), ruido al inspirar o saturación de oxígeno baja. Cuando el paciente está estabilizado, en caso de disnea leve-moderada (estando el paciente bien ventilado) realizamos una batería de pruebas (radiografía de tórax, electrocardiograma, analítica, gasometría…)
¿Qué sospecharemos ante una disnea subaguda?
Cuando la disnea es progresiva en su evolución sospecharemos una afectación cardiaca, una enfermedad pulmonar o una anemia . Es este caso la instauración será lenta y a su vez progresiva.
En cuanto al tiempo de duración, hablaremos de disnea crónica para referirnos a aquella de más de un mes de evolución.
Asimismo, es importante hacer mención de determinadas situaciones que pueden agravar la disnea y le confieren un nombre específico. Para tu conocimiento te nombraré las más comúnmente empleadas entre el colectivo médico:
Trepopnea es la disnea que se produce en decúbito lateral (con el paciente estirado y de lado). Es característica del derrame pleural y de algunas cardiopatías.
Ortopnea es la que se produce en decúbito supino (con el paciente estirado y mirando hacia arriba): Es característica de la insuficiencia cardiaca y de enfermedades respiratorias.
Disnea paroxística nocturna es aquella que despierta al paciente por la noche obligándole a permanecer sentado y se asocia a tos y en ocasiones a sibilancias o pitidos al respirar. Característica de la insuficiencia cardiaca, obesidad y enfermedades crónicas respiratorias.
Disnea de esfuerzo es aquella que aparece ante un aumento de solicitud, normalmente al realizar una actividad física. Debe descartarse una patología isquémica como la angina de pecho.
¿Cómo se diagnostica?
La mayoría de los pacientes con disnea crónica tiene uno de estos diagnósticos de base: asma, enfermedad pulmonar obstructiva crónica (EPOC), enfermedad intersticial pulmonar, disfunción miocárdica u obesidad/sedentarismo.
Todo paciente con disnea debe ser valorado de forma integral. Asimismo, es importante la valoración de otros posibles síntomas que describa como dolor torácico, palpitaciones, tos, dolor al tragar, fiebre, etc.
En el momento del estudio es muy importante descartar las dos principales causas: respiratoria y cardíaca. La secuencia óptima de las pruebas diagnósticas a utilizar en la disnea crónica no está establecida. Se solicitan pruebas diagnósticas de forma secuencial, en función de las características clínicas del paciente, por ejemplo, en un paciente con sospecha de patología respiratoria la primera prueba sería una espirometría para evidenciar su capacidad pulmonar mientras que ante la sospecha de insuficiencia cardiaca empezaríamos con un electrocardiograma y una radiografía de tórax .
Existe una prueba específica que empleamos en urgencias cuando una persona sufre una crisis de disnea y sospechamos una insuficiencia cardíaca. Se trata del llamado Péptido natriurético y nos permite saber con rapidez si se trata de una insuficiencia cardíaca o no. Valores elevados sugieren cierto grado de insuficiencia cardíaca y se asocia a peor pronóstico. Sus concentraciones en sangre están relacionadas con la gravedad de la insuficiencia cardíaca. Si los resultados son normales debe pensarse en otra posible causa de los síntomas, distinta de la insuficiencia cardíaca. Esta determinación sanguínea la utilizamos con frecuencia.
El estudio posterior del paciente dependerá de la orientación diagnóstica (respiratoria, cardíaca, ansiedad…). El tratamiento dependerá, obviamente, de la causa que los ha llevado a la disnea. En ocasiones, existe más de una causa que contribuye a la presencia de disnea, y ello debe ser tenido en cuenta a la hora de prescribir el tratamiento. No obstante, no podemos dudar en la conducta a seguir ante un caso de disnea aguda o crónica descompensada: ¡debemos acudir a urgencias!
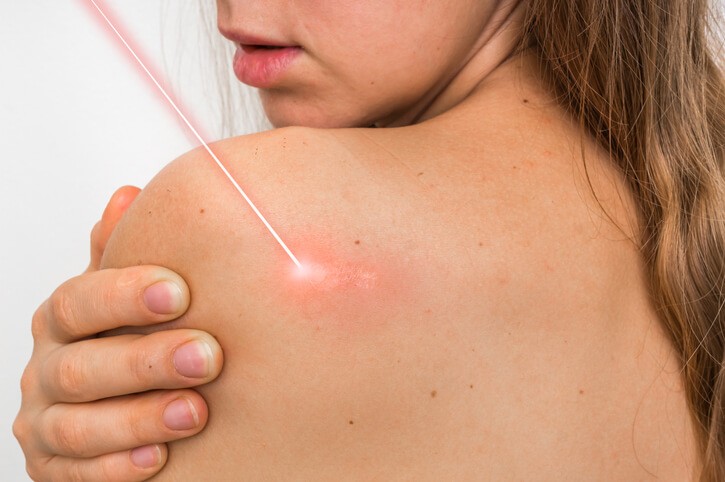
Artículo especializado
Descubre Cómo Eliminar Tus Verrugas
Las personas buscan la belleza, y las imperfecciones de la piel son algo que deseamos eliminar, tanto aquellas que tenemos desde el nacimiento como las que aparecen por l a edad y el envejecimiento cronológico. Vivimos en una cultura en la que pensamos que todo tiene una solución idónea mientras se tenga dinero para pagarla, y no es del todo cierto. Las técnicas que los dermatólogos y médicos estéticos emplean para eliminar imperfecciones no lo pueden conseguir absolutamente todo, y en ocasiones no están exentas de complicaciones o efectos secundarios. Sin embargo, en la mayoría de los casos puede cumplirse el objetivo de mejorar el aspecto y la calidad de vida de las personas tratadas. Vamos a explicar las técnicas más frecuentemente empleadas: la crioterapia, la cirugía, el láser, la dermoabrasión, y los peelings químicos
¿Qué es y para qué sirve la crioterapia?
La crioterapia o criocirugía consiste en eliminar lesiones de la piel mediante la congelació n. Habitualmente se emplean aparatos de crioterapia con nitrógeno líquido, un gas que alcanza temperaturas muy bajas y que produce quemaduras por congelación. El dermatólogo puede controlar la profundidad y extensión de la quemadura modificando la distancia del aparato a la piel, el diámetro del haz del gas, y el tiempo de aplicación. La crioterapia sirve para tratar lesiones como las verrugas víricas o las queratosis seborreicas . También se usa para el tratamiento de lesiones precancerosas como las queratosis solares o la enfermedad de Bowen . En cambio, no debe utilizarse para tratar lesiones en las que hay que hacer un estudio histopatológico (biopsia) porque la congelación la destruye. Este es el caso de los nevus o pecas, el melanoma o la mayoría de los carcinomas, porque el diagnóstico se debe realizar con una biopsia, y además permite el control de los márgenes para asegurar que el tumor está completamente extirpado.
La crioterapia puede utilizarse para tratar los lentigos seniles o solares (manchas asociadas a la edad que aparecen en la cara o el dorso de las manos), pero muchas veces puede producir resultados antiestéticos, con manchas blancas residuales.
¿Qué lugar ocupa la cirugía?
La cirugía sirve para extirpar muchas lesiones de la piel , y permite hacer una biopsia de éstas. En muchos casos, ciertos crecimientos como nevus, fibromas y verrugas pueden “afeitarse” con un bisturí seguido de una electrocoagulación con un bisturí eléctrico o de radiofrecuencia.
Asimismo, la cirugía plástica se emplea en determinados procedimientos estéticos como el “lifting” o ritidectomía para eliminar arrugas, o la blefaroplastia para eliminar las bolsas de los párpados.
Todos estos procedimientos requieren de una anestesia previa que suele ser local.
¿Para qué se pueden emplear los láseres?
La tecnología láser puede eliminar diversos tipos de lesiones porque dirige la energía contra una estructura determinada de la piel. Así, hay láseres que eliminan pelo, pigmentación o lesiones vasculares como los capilares y varículas antiestéticas. El láser puede provocar dolor, y en general se utiliza para mitigarlo la anestesia local en crema o dispositivos de refrigeración.
También existen láseres llamados ablativos que pueden decapar la piel para mejorar su aspecto. En estos casos, la quemadura que provocan es profunda y el procedimiento requiere de reposo en domicilio y protección solar muy estricta durante semanas posteriores al mismo.
¿Qué son los peelings químicos?
El peeling es una técnica que consiste en la aplicación controlada de una sustancia abrasiva para la piel con el fin de decaparla y corregir imperfecciones y manchas. Las que más se emplean son el ácido glicólico, el ácido kójico o el ácido tricloroacético . Los peelings a altas concentraciones no están exentos de efectos secundarios y siempre deben ser aplicados por médicos.

Artículo especializado
Las Nuevas Ortodoncias
En la mayoría de los casos, el paciente acude al ortodoncista solicitando la correcta alineación de sus dientes por tener un impacto estético en su sonrisa. La finalidad de la ortodoncia va mucho más allá, si bien es cierto que con la ortodoncia podemos provocar un movimiento dental con unos beneficios estéticos incuestionables.
¿Cuáles serían las principales indicaciones de ortodoncia?
El objetivo principal del ortodoncista es mejorar la salud bucodental mientras que el paciente prioriza la esfera estética. Ambas aspiraciones las conseguimos bajo las siguientes premisas:
Correcta alineación de los dientes en la arcada dental: nos permitirá corregir defectos estéticos y tener mejor acceso a los espacios interdentales para asegurar su higiene. Las caries que se originan en los espacios interdentales suelen afectar a los dos dientes contiguos. Asimismo, la persistencia de restos alimentarios en ese espacio durante tiempo prolongado ocasiona una gingivitis que puede conllevar una enfermedad periodontal.
Correcta oclusión dental: en condiciones normales, al ocluir contactan los dientes superiores con los inferiores de forma que la arcada superior envuelve parcialmente a la inferior. Existen múltiples problemas de oclusión (como la mordida cruzada, la sobremordida, la mordida abierta…) en los cuales al ocluir no contacta la totalidad de dientes superiores con los inferiores. En estos casos puede ser precisa la intervención de un cirujano maxilofacial coadyuvante al tratamiento ortodóncico para perfeccionar la oclusión entre las arcadas.
Complemento a la logopedia (mejora de la foniatría)
Finalidad estética: La corrección, por ejemplo, de una rotación en un diente del frente anterior repercutirá, sin duda, en la salud estética dental y en la simetría facial.
Salud periodontal : las maloclusiones son el principal motivo de higiene imperfecta.
Logro de la expectativa del paciente : cuya traducción psicológica es incalculable.
Pruebas previas
Como es obvio, al indicar un tratamiento ortodóncico debemos someter al paciente a un estudio facial, dental y oclusal.
Para ello solicitamos una batería de pruebas complementarias entre las que se incluyen unas fotografías faciales en determinadas proyecciones (normalmente frente y perfil), en las cuales analizamos diferentes parámetros para estudiar la relación entre los tercios faciales y la línea media dental. En las fotografías establecemos tres tercios imaginarios (frontal, nasal y bucal) y valoramos la relación entre ellos en cuanto a tamaño y simetría. Asimismo, solicitamos una fotografía con una sonrisa del paciente donde analizamos la coincidencia entre la línea media de la arcada superior (entre los dos incisivos centrales superiores) y la arcada inferior (entre los dos incisivos centrales inferiores).
El estudio de unas determinadas proyecciones radiográficas nos permite realizar una cefalometría en la que valoramos la relación entre la mandíbula, el maxilar superior y el cráneo.
Completamos el estudio con una exploración dental minuciosa (diente por diente y relación interdental en oclusión y desoclusión) y una toma de impresiones realizadas en alginato con las que realizamos unos moldes que muestran la relación exacta entre los dientes y las arcadas.
Con todo ello determinamos si el problema de la maloclusión es de causa ósea (por ejemplo, por una mandíbula prominente), de causa dental (por ejemplo, por unos dientes superiores inclinados hacia delante impidiendo el correcto sellado labial), o por una causa mixta (con componente óseo y dental). En función de la causa de la maloclusión indicaremos el tratamiento requerido. Es importante determinar los objetivos que vamos a conseguir con el tratamiento para que el paciente comparta nuestras expectativas.
En caso de maloclusión ósea podemos precisar la intervención del cirujano maxilofacial . La cirugía ortognática (en griego, orthos significa recto y gnathos mandíbula) tiene la finalidad de corregir la posición mandibular, con gran repercusión estética asociada. Normalmente, este tratamiento se complementa con ortodoncia dental.
En caso de maloclusión dental analizaremos el problema y tras el estudio indicaremos la ortodoncia más adecuada para el caso pudiendo ser una ortodoncia fija (como brackets dentales) o una ortodoncia removible (como aparatos palatinos de resina durante la noche).
Tras el tratamiento ortodóncico puede estar indicado un tratamiento de continuación destinado a mantener la posición corregida evitando las recaídas.
¿Cuánto dura el tratamiento?
La duración del tratamiento dependerá del tratamiento a realizar, de la edad del paciente, de la respuesta al tratamiento … Asimismo, podemos encontrarnos con situaciones especiales durante el tratamiento que pueden dificultar la correcta evolución como puede ser una erupción anómala o un traumatismo.
¿Cuál es la mejor recompensa? La sonrisa del paciente al sentarse en el sillón sin duda refleja su satisfacción. Gran parte del éxito de la ortodoncia radica en la adhesión del paciente al cumplimiento del tratamiento, sobre todo, en aparatología removible cuyo resultado está a merced de la colaboración del paciente.

Artículo especializado
Estimular la Memoria Secuencia Auditiva
El lenguaje forma parte de un proceso de aprendizaje muy complejo. Para desarrollar un correcto aprendizaje del lenguaje son necesarias varias habilidades y, entre ellas, la memoria juega un papel fundamental. La capacidad memorística es fundamental para recordar lo que oímos, poder aprenderlo y repetirlo. Tanto la memoria como la atención son las habilidades que permitirán afianzar el aprendizaje verbal del lenguaje para, posteriormente, poder acceder a otros escenarios más complejos, como la lecto-escritura . Conozcamos más acerca de la memoria secuencial auditiva.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
¿Qué es la memoria?
Es la capacidad de almacenar y recuperar eficazmente la información que hemos recibido por los órganos de los sentidos. Su almacén está en la corteza cerebral. La memoria a largo plazo reside en una estructura que se llama hipocampo y, la memoria a corto plazo (aquello que olvidamos rápidamente porque “no lo necesitamos para siempre”) reside en el córtex prefrontal.
¿Qué es la memoria secuencial auditiva?
La memoria auditiva es a la capacidad de almacenar y recordar la información que se presenta de forma oral de manera secuencial.
Se define como la capacidad y habilidad para recordar y repetir series de estímulos sonoros (palabras o frases) de diferente longitud y en el orden exacto.
Un fallo en la memoria auditiva, puede implicar una dificultad en la comprensión del lenguaje oral. Del mismo modo, una dificultad en esta área, podría afectar el proceso de adquisición de la lectoescritura, donde la memoria verbal juega un papel muy importante.
¿Cómo funciona el cerebro cuando recibe un mensaje?
El mensaje o las palabras que llegan a nosotros por la vía auditiva se almacenan para poder, posteriormente, codificarse y analizarse.
El cerebro emite una respuesta al estímulo auditivo (verbal o motora). En el caso de que la respuesta sea verbal, la memoria auditiva, si funciona correctamente, nos ayuda a elaborar correctamente una frase con las palabras adecuadas (que el cerebro ha almacenado previamente, fruto del proceso de aprendizaje del lenguaje). ¿Y cómo se relaciona con la lecto-escritura, entonces? Para que una palabra escrita se almacene en nuestro cerebro, es necesario reconocer cada uno de los sonidos que la componen y realizar una correcta codificación de la misma. Un fallo en la memoria auditiva puede causar una mayor dificultad para este proceso de almacenaje.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
Evaluación de la memoria secuencial auditiva
Los logopedas pueden evaluar esta parte de la memoria para descifrar las causas de un problema del lenguaje. Se pasan unas pruebas estandarizadas que evalúan de forma objetiva esta habilidad. Consisten en la repetición de ítems o palabras que se presentan oralmente de forma secuencial y cada vez de mayor dificultad. Si se detecta algún problema en la memoria secuencial auditiva, podemos trabajarla con diferentes ejercicios y tareas.
¿Qué dificultades plantea la alteración en la memoria secuencial auditiva?
Las personas con algún tipo de discapacidad auditiva pueden tener afectada este tipo de memoria. Esto les genera dificultades para recordar la codificación auditiva de sonidos o palabras. Además, sólo son capaces de entender los estímulos auditivos cuando están en un modo de escucha activa.
Pueden representar un problema muy importante para estas personas recordar la secuencia correcta de una historia, el orden de los días de la semana o los meses del año, recordar números de teléfono o deletrear palabras.
Cuando un niño experimenta dificultades en la memoria secuencial auditiva, es muy probable que presente menor rendimiento escolar . Podemos sospecharlo si observamos estas dificultades:
Dificultad en recordar órdenes verbales.
Dificultad en reproducir series auditivas después de escucharlas.
Dificultad en recordar los hechos del día o la semana anterior, en el orden correcto.
Dificultad en recordar la secuencia correcta de una historia, poema, canción o cuento que ha escuchado.
Dificultad en el almacenamiento y recuperación de la información.
Dificultad en recordar el orden de los días de la semana, las estaciones y meses del año.
Dificultad en el deletreo oral de las palabras o números de teléfono.
Ejercicios para estimular y mejorar la memoria secuencial auditiva
Proponemos algunos ejercicios para trabajar este tipo de memoria relacionada con el lenguaje. Lo ideal sería realizar sesiones cortas de 20-30 minutos como mínimo tres veces a la semana.
La clave para mejorar la memoria auditiva consiste en mejorar la capacidad de retención y almacenaje, pudiendo de esta manera hacerla más eficaz. Cuanto más usamos un circuito neuronal, más fuerte se hace, y esto es aplicable, también a la memoria secuencial auditiva.
Repetición secuencial de palabras : el profesional presenta un determinado número de palabras y el niño o adulto debe repetirlas siguiendo el mismo orden. Cada vez la complejidad es mayor en función de la evolución del paciente.
Repetir sonidos aislado de forma secuenciada .
Jugar al Simon. Es un juego de luces y sonidos. Simon propone una secuencia de estímulos sonoros que deben ser repetidos en el orden adecuado para poder pasar al siguiente nivel.
Realizar secuencias de frases. En este ejercicio se pueden dar una serie de órdenes al paciente para que las realice de manera ordenada, tal y cómo se le han dicho.
Sonidos encadenados: el paciente debe producir los sonidos correspondientes a la imagen que ven en una lámina. Para aumentar la dificultad, podemos tapar una imagen e intentar que recuerde la secuencia.
Trabajo con música y ritmos : repetir un ritmo o una melodía puede estimular este tipo de memoria.
Memorizar poemas cortos, rimas y trabalenguas.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestros especialistas médicos por chat o videoconsulta.
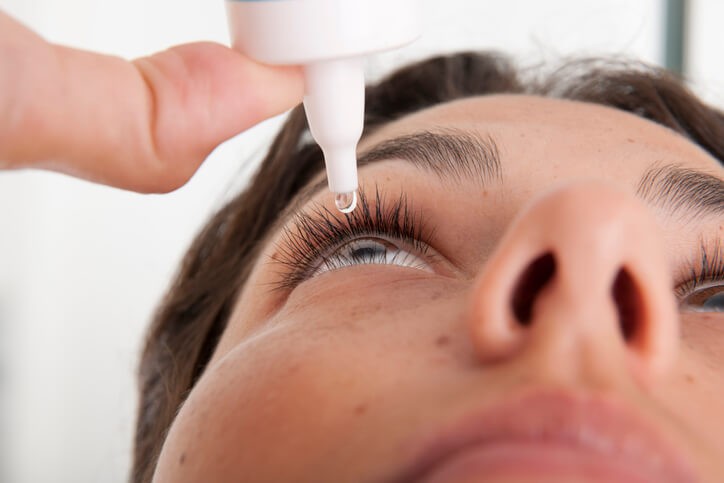
Artículo especializado
Remedios Para los Ojos Secos
¿Sientes molestias de irritación en tus ojos de manera reiterada? ¿Has pensado que podrías padecer de “ojo seco”? Esto, afortunadamente, tiene solución.
La lágrima
La glándula lagrimal, con su secreción, la lágrima, compuesta básicamente de agua y lípidos (grasas), lubrifica y nutre la córnea , ya que ésta carece de vasos sanguíneos y tiene tendencia a desecarse. Además, la lágrima cumple la función de mantener el saco conjuntival limpio, no sólo por acción mecánica (de arrastre), sino también por su acción bactericida, debido a su contenido en lisozima.
Una alteración en cualquier punto de la vía lagrimal será sintomática. Típicamente, si la alteración está en una zona previa al saco lagrimal, el cuadro cursará sólo con lagrimeo constante . Si la obstrucción está en el saco o en una zona más alejada se asocia a secreción, que se acumula a nivel del párpado, provocando acúmulos de legaña.
En los bebés
Al nacer, la secreción lacrimal suele ser poco importante o nula. La aparición de las lágrimas se produce en las primeras semanas de vida y, a los tres meses de edad , la secreción está definitivamente establecida.
Las vías lagrimales culminan su desarrollo durante las primeras semanas de la vida, de tal manera que en los primeros momentos después del nacimiento puede no estar definitivamente perforado (o, lo que es lo mismo, puede no ser permeable) el canal lacrimonasal y eso provoca una de las consultas más frecuentemente realizadas en pediatría (“mi hijo tiene mucha legaña acumulada en un ojo, pero el ojo no está rojo”). Como pediatras, aconsejaremos la realización de masajes al bebé utilizando el pulpejo del pulgar, de arriba a abajo sobre el canto nasal de forma repetitiva, con la intención de ayudar a permeabilizar el conducto lacrimonasal que, por culpa del acúmulo de secreciones nasales, se halla embozado.
Causas del ojo seco
Algunos fármacos de administración sistémica como los antihistamínicos, anticolinérgicos y psicótropos se asocian a un ojo seco, porque reducen la secreción lagrimal. Los trastornos que afectan directamente a la glándula lagrimal como la sarcoidosis o el síndrome de Sjögren también producen ojo seco. Algunos enfermos presentan un ojo seco después de la radioterapia, si el campo terapéutico incluye las órbitas.
Los problemas de sequedad ocular son también comunes después de lesiones nerviosas que afectan a los nervios craneales (llamados pares craneales). Sobre todo el que afecta al “VII par craneal (nervio facial)”, provocando una “queratitis por exposición” de la superficie ocular, secundaria a la parálisis del nervio facial con incapacidad de cierre completo del párpado.
Signos y síntomas
El ojo seco (queratitoconjuntivitis secas) puede ser de gravedad variable: desde una afectación corneal superficial leve en las que el ojo puede tener un aspecto sorprendentemente normal, hasta una úlcera que puede progresar hacia la perforación. Producen ardor, intenso dolor (sobre todo con el parpadeo), ojo rojo, sensación de cuerpo extraño con el parpadeo (como de tener “arenilla” en el ojo), fotofobia (hipersensibilidad a la luz) y visión borrosa (por pérdida de la transparencia corneal). Suponen una amenaza para la visión debido al riesgo de opacidad corneal, cicatrización y perforación.
A diferencia de otros procesos como pueden ser, por ejemplo, la uveítis o el glaucoma agudo , las molestias de la queratitis cesan con la instilación de colirio anestésico.
Diagnóstico
Las queratitis son fácilmente visibles a simple vista tras la instilación de una gota de fluoresceína y visualizando luego la córnea con una luz azul. El examen con aparatología oftalmológica específica ( lámpara de hendidura ) permite objetivar la existencia de rotura de la arquitectura corneal, un filtrado opaco o abscesos ( acúmulos de infección ), así como una reacción celular inflamatoria en la cámara anterior. La producción de lágrimas medida después de humectar un papel de filtro (la llamada tira de Schirmer) es deficiente.
Lagrimas artificiales o lubricantes oculares
Los problemas de sequedad ocular se controlan mediante la aplicación frecuente y abundante de lágrimas artificiales o lubricantes oculares. La dosis normal es de una gota en el ojo 2-4 veces al día (la dosis puede ser aumentada en caso necesario), separando los párpados del ojo/s afectado/s e instilando una gota dentro del párpado inferior, mientras se dirige la vista hacia arriba. Posteriormente, se debe mantener el ojo abierto y no parpadear durante 30 segundos como mínimo. Recordar que, después de la instilación, no se deben cerrar los ojos apretadamente y se debe intentar no parpadear más de lo normal. Además de ello, antes de usar otras gotas oftálmicas, se debe esperar como mínimo cinco minutos. Para evitar contaminación, el gotero no debe entrar en contacto con el ojo o con cualquier otra superficie.
Las lágrimas artificiales pueden adquirirse en la farmacia sin receta médica y pueden utilizarse durante el periodo de embarazo y de lactancia con total seguridad.
Cabe destacar que la aplicación de colirios anestésicos en los ojos afectos de sequedad puede resultar especialmente peligrosa, porque la ausencia de un reflejo de parpadeo normal expone a la córnea a lesiones indoloras no percibidas por el paciente.
Cuando existe una erosión corneal diagnosticada por fluoresceína se debe proceder a la oclusión ocular y mantener dilatada la pupila, mediante colirio de atropina, para controlar el dolor. Además de ello, se aplicarán antibióticos tópicos para prevenir las infecciones secundarias.
Dra. Gemma Cardona Médico consultor de Advance Medical

Artículo especializado
El Mindfulness Reduce el Estrés
Para entender el boom del mindfulness hoy, te proponemos un viaje en el tiempo hasta la década de los 60, coincidiendo con el inicio de la movida hippy en Estados Unidos, que propició la llegada a Occidente de los primeros maestros espirituales de Oriente. Se puso de moda seguir un camino espiritual y la práctica de la meditación se popularizó. Esa sería la semilla de lo que hoy conocemos como mindfulness, una meditación que ha resultado tener beneficios evidentes y probados en la reducción del estrés.
Meditar se puso de moda…
Varias celebridades, entre ellas los Beatles , empezaron a viajar a la India y a seguir las enseñanzas de maestros varios, e hizo que muchísima gente siguiera el ejemplo. Paralelamente, los tibetanos, debido a la invasión China , se vieron obligados a exiliarse y a llevar consigo las enseñanzas y prácticas propias del budismo tántrico a occidente. Muchos de los maestros que viajaron a occidente y crearon centros e instituciones consagrados a la meditación fueron alabados como santos y cosecharon un buen número de seguidores. Se había desatado el boom de la New Age y meditar empezaba a estar de moda.
Ya hacía tiempo que los occidentales nos habíamos dado cuenta de que la búsqueda incesante de la felicidad en los bienes materiales daba un resultado parcial, la cultura de los “workholics” generaba productividad y abundancia . Sin embargo, había un precio a pagar por ello. La revolución industrial y posteriormente la tecnológica han proporcionado sin lugar a dudas un gran bienestar material y comodidad a las sociedades humanas, sin embargo, a este hecho le han acompañado una serie de daños colaterales como son el in cremento del estrés, la ansiedad y la depresión . Esto es en parte debido al creciente sentimiento de alienación de la población y en parte al incremento de la auto-exigencia para alcanzar unas metas de bienestar incesantemente cambiantes propuestas por un sistema que se nutre de la insatisfacción.
Y la ciencia se interesó…
La ciencia occidental no fue ajena al creciente interés por la práctica de la meditación y numerosos fueron los académicos y científicos deseosos de comprobar la eficacia científica de dicha práctica. Fue sobre todo a partir de los años 70 cuando se empezaron a obtener los primeros resultados significativos sobre los beneficios tangibles de la práctica de la meditación oriental. Se le dio un nombre anglosajón con gancho y, voilà , apareció el mindfulness . Sus beneficios son palpables en relativamente corto plazo, sobre todo en lo que concierne la reducción del estrés. A partir de aquí, y después de haber hecho pasar las prácticas de meditación ancestrales por el filtro de la ciencia, el mindfulness empezó a hacerse cada vez más popular. Es importante subrayar que la práctica de la también llamada atención plena se enmarca en su origen en el contexto de unas enseñanzas que contemplan esta práctica como parte de un todo, como un medio a, no como un fin en sí mismo. Sin embargo, en Occidente se ha segregado la práctica de su contexto inicial para aplicarla como remedio y método a los males del primer mundo.
¿En qué consiste el mindfulness?
Como concepto hace referencia a la capacidad de sostener la atención en el aquí y el ahora para gozar de una experiencia más plena del momento presente. Como técnica hay numerosas variantes, he aquí algunas de ellas a modo de ejemplo:
La observación sostenida de la respiración.
Recorrer el cuerpo entero con la atención mental a fin de hacer conscientes todas las percepciones corporales, por sutiles que sean.
Práctica del caminar consciente: se da un pequeño paseo a paso lento tomando consciencia de los movimientos de los pies, así como de todas las sensaciones que se experimentan. Preferiblemente en plena naturaleza.
Mindful eating: a la hora de la comida se procura tomar consciencia del olor y sabor de los alimentos, masticando lento y saboreando sin premura a fin de gozar de una experiencia gustativa plena.
Este tipo de atención plena se puede aplicar a numerosas actividades a lo largo de nuestra jornada. Partimos de la base de que la mente no puede estar en dos sitios a la vez, por otro lado, esta nos suele llevar de un pensamiento a otro con indiscriminados saltos temporales, por ejemplo: ahora pienso en el futuro y me colmo de expectativas y deseos y al instante siguiente estoy perdido en mi memoria regocijándome en el recuerdo de un evento pasado. La práctica de la atención plena nos permite focalizar el flujo mental en el aquí y el ahora permitiéndonos desarrollar un mayor dominio sobre la llamada mente mono (ya que salta de rama en rama, siendo las ramas los pensamientos) y una experiencia más rica del momento presente.
¿Cuáles son los beneficios de la práctica?
La práctica ocasional de la observación sostenida de la respiración, es decir, de la concentración unipuntual, tiene como beneficio el experimentar estados de calma mental ocasionales.
Si la práctica se vuelve un hábito diario, a largo plazo aumenta la actividad en el lóbulo prefrontal, en áreas del cerebro asociadas al bienestar y se disminuye la actividad en áreas de la amígdala cerebral asociadas al estrés y la ansiedad
Aumenta la capacidad de concentración
Mejora y estabiliza el estado de ánimo
Los beneficios de la práctica sostenida repercuten en diferentes ámbitos de la vida: el personal (mayor capacidad para mantener un estado de ánimo estable ; el laboral (aumento de la concentración y la capacidad de trabajo ); y el social (puede ayudarnos a relacionarnos más harmónicamente con los demás).
Pasa a la práctica
A continuación, propongo un ejercicio muy simple para empezar a familiarizarse con los beneficios de la práctica. Como mencionamos en párrafos anteriores, cabe destacar el hecho de que solo con una práctica continuada los beneficios serán duraderos, sin embargo, animamos al lector a llevar a cabo el ejercicio que citamos a continuación para tener una primera experiencia tangible de los beneficios del mindfulness.
Para facilitar la práctica proponemos que se sigan los siguientes pasos:
Adoptar la postura correcta: el estilo oriental consiste en sentarse en el suelo con la espalda recta sobre un cojín encima de una esterilla o manta con las piernas formando un triángulo ya que si las cruzamos hacemos presión en los tobillos y dificultamos el riego sanguíneo. Cuanto más alto sea el cojín menos flexibilidad requiere la postura. Lo ideal es que las rodillas toquen el suelo. Si por cuestiones anatómicas no podemos adoptar dicha postura, conviene sentarse en una silla con la espalda recta, los pies paralelos, las rodillas formando un ángulo de 90 grados y las manos reposando sobre estas.
Para preparar la mente hacemos diez respiraciones lentas y profundas
Centramos nuestra atención en la entrada y salida del aire que tiene lugar de manera natural por la nariz, sin controlar la respiración. Cada vez que el aire salga contamos internamente. Al llegar a 11 volvemos hacia atrás y hacemos ciclos del 1 al 11 y del 11 al 1 durante al menos diez minutos
Si vienen pensamientos, emociones, ruidos o molestias corporales que nos distraigan de la concentración sostenida en la respiración los aceptamos sin lucha y los ignoramos a fin de seguir concentrados y contando
Al acabar los 10 minutos (se recomienda la utilización de una alarma) movilizamos lentamente brazos y piernas y abrimos los ojos.
Los beneficios de esta práctica se harán evidente en pocas sesiones.

Artículo especializado
Los Tipos de Cáncer con Mayor Porcentaje de Metástasis
Aún hay esperanza: la aparición de metástasis no implica que no haya curación posible. Pese a que son un factor que indica que el tumor está más evolucionado y tiene peor pronóstico inicialmente, con el tratamiento adecuado, en muchas ocasiones se puede conseguir un control de la enfermedad e incluso su curación.
¿Qué son las metástasis?
Una metástasis es la aparición de un tejido canceroso que aparece en un órgano o tejido lejano al que se originó. Recordemos que un cáncer se produce cuando una célula del organismo sufre una mutación que provoca que se reproduzca sin control. Ese crecimiento celular puede originar una tumoración en la zona donde ha aparecido la mutación, creando un tumor primario. Pero en algunas ocasiones, esas células que se reproducen sin control consiguen penetrar al sistema venoso o al sistema linfático y migrar a otra parte del cuerpo. Esas células que viajan a través del torrente circulatorio pueden adherirse a la altura de algún órgano a las paredes vasculares y comenzar a reproducirse a esa altura, originando un tumor en esa localización. Ese nuevo tumor, formado por células tumorales que se originaron en otro órgano recibe el nombre de metástasis.
¿A qué órganos afectan?
La localización de las metástasis dependerá en gran medida del tipo de tumor primario de que se trate y de su localización.
Ganglios linfáticos
Un primer punto de aparición muy frecuente de las metástasis es a nivel de los ganglios linfáticos. Las células cancerosas pueden pasar al torrente sanguíneo pasando directamente al sistema venoso, pero lo más frecuente es que la llegada a la circulación venosa se haga a través de los vasos linfáticos. El sistema linfático, que forma parte del aparato circulatorio, es un sistema similar al sistema sanguíneo, pero que transporta el líquido linfático en lugar de sangre. El sistema linfático converge finalmente en el sistema venoso por lo que las células tumorales que puedan viajar por él, podrán acabar también en el sistema venoso. Sin embargo, es muy frecuente que, durante su viaje por el sistema linfático, parte de las células tumorales queden estacionadas a nivel de los ganglios linfáticos, donde prosigan su crecimiento tumoral ocasionando las llamadas adenopatías (ganglios linfáticos de gran tamaño). En este caso, hablaremos de adenopatías tumorales. Así pues, la aparición de adenopatías en muchos casos es un factor previo a la aparición de las metástasis y es un dato muy útil de cara a establecer el pronóstico de la enfermedad y el tratamiento idóneo para cada paciente. El mecanismo de diseminación tumoral a través de los vasos linfáticos es el más frecuente en tumores como la mama, el colon, el pulmón o el melanoma . Tumores como los óseos o de tejidos blandos (llamados sarcomas) suelen tener una diseminación directamente a través del sistema circulatorio, sin pasar por el sistema linfático, por lo que originarán metástasis sin presentar adenopatías.
Otros órganos
A parte de en los ganglios linfáticos, las metástasis pueden aparecer en cualquier órgano. Sin embargo, hay factores que provocarán que unos tengan más predisposición a presentar metástasis que otros. Así pues, aquellos órganos que reciben más vascularización (mas aporte de sangre) son los más expuestos a presentar metástasis, como por ejemplo el hígado, el pulmón, el cerebro o los huesos . Pero el lugar de aparición de las metástasis también dependerá mucho del tipo tumoral del que se trate y de su localización. Por ejemplo, los tumores digestivos, como el tumor de colon, suelen ocasionar metástasis a nivel del hígado (la mayor parte de la sangre recogida del aparato digestivo se dirige al hígado), pero si el tumor se localiza en el recto (la parte final del intestino grueso), las metástasis pueden aparecer a nivel pulmonar. El cáncer de próstata tiene tendencia a ocasionar metástasis a nivel de las glándulas suprarrenales pero también de los huesos mientras que el cáncer de mama suele provocar metástasis a nivel pulmonar.
¿SABÍAS QUÉ?
Es muy importante destacar que un cáncer con metástasis no significa que éste no sea curable. La potencial curación dependerá de la localización y número de metástasis . Bien es cierto que pueden considerarse un factor de mal pronóstico, pues significa que el tumor está más evolucionado, sin embargo, en algunas ocasiones, con un tratamiento adecuado se puede conseguir una remisión completa tumoral (desaparición completa del cáncer).
¿Cómo se manifiesta?
Las metástasis, al igual que el cáncer primario, pueden ser asintomáticas (no provocar ninguna sintomatología). En general, las metástasis, igual que los tumores primarios, pueden ocasionar en un inicio una sintomatología inespecífica, como la pérdida de peso, pérdida de apetito, cansancio o anemia.
En caso de que den algún síntoma más específico, éste dependerá de la localización de la metástasis y de su tamaño. Por ejemplo, las metástasis óseas pueden provocar fracturas (llamadas fracturas patológicas), las metástasis cerebrales pueden provocar dolor de cabeza, convulsiones o mareos. Las metástasis hepáticas pueden provocar ictericia (coloración amarillenta de la piel).
¿Qué implicaciones tienen?
a aparición o no de metástasis tiene gran importancia para valorar el pronóstico de la enfermedad y el tratamiento a realizar. El cáncer metastásico generalmente suele precisar de un tratamiento con quimioterapia . Esto es debido a que la aparición de una metástasis implica que el tumor ha desarrollado la capacidad de viajar por el torrente sanguíneo , por lo que aparte de tratar el tumor primario, no podemos estar seguros de que no haya células tumorales viajando por la circulación. Por ello, para evitar que esas células que podrían estar circulando por la sangre hagan más metástasis en el futuro, debemos de dar un tratamiento que elimine las células tumorales allá donde se encuentren, y este tratamiento sería la quimioterapia. Sin embargo, el hecho de que la aparición de metástasis implique casi siempre un tratamiento con quimioterapia, esto no implica que no pueda realizarse un tratamiento quirúrgico. Existen ejemplos, como el cáncer de colon con metástasis hepáticas, en el que, según el número y localización de las metástasis en el hígado, se puede realizar una operación para eliminar la parte del hígado enferma, de igual forma que en los casos de aparición de metástasis únicas pulmonares, también candidatas a cirugía en determinadas ocasiones.

Artículo especializado
El Desarrollo de la Morfosintaxis en un Niño
Si tu hijo tiene entre dieciocho meses y dos años, podrás comprobar que empieza a construir frases muy simples de dos palabras (protofrases). Esta mínima organización gramatical es lo que llamamos el inicio de la morfosintaxis. Se va desarrollando a medida que el niño crece y madura, y podemos observar diferentes etapas.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Pediatría.
¿Qué es la morfosintaxis?
Este vocablo lo constituyen dos palabras distintas:
Morfología: estudia la forma de las palabras y se ocupa de las distintas formas o variantes del significado de las palabras en una misma lengua.
Sintaxis: estudia la relación recíproca que existe entre los elementos que conforman una estructura gramatical.
El aprendizaje de la morfosintaxis nos permite co mprender el significado escrito y hablado del lenguaje. Es un proceso complejo y que requiere maduración y una correcta exposición. De ahí que sea tan importante leer y hablar muy claro y preciso a los niños desde temprana edad, sin modificaciones o simplificaciones del lenguaje innecesarias.
Fases del desarrollo morfosintáctico infantil
Etapa de pre lenguaje
0-6 meses: vocalizaciones no lingüísticas, balbuceo sin demasiada carga comunicativa. Suelen ser repeticiones que el bebé aprende en el entorno familiar.
6-9 meses: los balbuceos y vocalizaciones tienen una carga comunicativa importante y empiezan a adquirir características del lenguaje tales como entonación, tono o ritmo.
9-10 meses: empieza una etapa de pre-conversación, es decir, la vocalización es mayor (incluso hay bebés que pueden empezar a decir alguna palabra) y buscan, mediante la entonación y el uso de ciertas vocalizaciones, la respuesta del adulto.
11-12 meses: la comprensión del lenguaje se dispara exponencialmente y comprende mucho vocabulario utilizado en el entorno familiar. Mejora mucho la vocalización, siendo más precisa en dicción, tono e intensidad. Puede comunicarse con alguna palabra.
Desarrollo sintáctico
12-18 meses: vocalizaciones no lingüísticas, balbuceo sin demasiada carga comunicativa. Suelen ser repeticiones que el bebé aprende en el entorno familiar. Aparecen las primeras palabras funcionales y un fenómeno llamado sobreextensión semántica; por ejemplo, emplea la palabra “vaca” para llamar a todos los animales.
18-24 meses: aparece la unión de dos palabras, las primeras oraciones negativas mediante el uso del “no” y las primeras interrogativas o preguntas muy simples con la utilización de una o dos palabras.
24-48 meses: es el periodo que se llama de “habla telegráfica”. El niño no utiliza artículos ni preposiciones ni tampoco al cien por cien flexiones de género o número. Ya es capaz de crear oraciones de tres o más palabras con la estructura: nombre-verbo-nombre (“perro bebe agua”). También emplea adverbios de lugar, y pronombres en primera y segunda persona.
2 años y medio a los 3: aparecen las primeras frases coordinadas con “y”, pronombres de primera, segunda y tercera persona. A los dos años usa perfectamente el “yo” y “tú”. A los tres años, el “él, ella”.
3 años a los 3 y medio : capacidad de estructurar oraciones más complejas y aparecen las primeras oraciones subordinadas con “pero” y “porque”.
Últimas adquisiciones: estructuras sintácticas complejas
4 años y medio : ya puede utilizar estructuras gramaticales más complejas: oraciones pasivas, condicionales, circunstanciales… y va perfeccionando todo lo aprendido hasta el momento. Es capaz de usar la voz pasiva y las conexiones adverbiales.
5 años: domina el sistema gramatical básico con un incremento en el uso de los pronombres posesivos, adverbios, preposiciones, utilización correcta de la forma irregular de los verbos y la concordancia de los tiempos verbales.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Pediatría.
¿Qué nos puede ayudar a desarrollar la morfosintaxis en el niño?
Una herramienta excelente es el uso adecuado del lenguaje. Aquí tienes algunas estrategias:
Hablar al bebé desde el nacimiento sin utilizar frases mal hechas o simples por el mero hecho de pensar, erróneamente, que así nos entenderá mejor. Es importante articular correctamente y darle la entonación correcta para dar mayor carga comunicativa al lenguaje empleado.
Cantar canciones : es una forma fantástica de estimular el lenguaje, su aprendizaje y su comprensión de una manera lúdica y muy agradable.
Leer cuentos: tener este hábito a diario es de las mejores “inversiones” que podemos hacer con nuestros hijos. Cuando son muy pequeños podemos utilizar libros con imágenes donde explicaremos qué ocurre en la historia de mil maneras y enfoques distintos. Cuando sean más mayores (o cuando el niño esté preparado e interesado) podemos leer cuentos cortos. El repetir y repetir el mismo cuento, para el niño es un placer. De esta manera, reforzamos el desarrollo de la morfosintaxis, así como la comprensión lectora y el aprendizaje de nuevo vocabulario.
Crear ávidos lectores: cuando el niño aprende a leer por sí mismo, es un hábito inmejorable, animarle a que lea cada día. Esto no está reñido con la lectura en voz alta de los padres (actividad que gusta mucho a todas las edades).
Crear historias imaginarias : hacer una rueda, empezar una historia y que el compañero de al lado la continúe; utilizar dados de escritura creativa o dibujos que “inspiren” la creación verbal o escrita de una historia. En esta actividad, estamos poniéndonos a prueba. Es una divertida manera de practicar la morfosintaxis en la clase o en familia.
Si buscamos trabajar de manera más específica la morfosintaxis, podemos proponer al niño ejercicios como ordenar palabras para construir una frase , unir partes de enunciados o construir frases con los elementos que le entrañen mayor dificultad.
¿Tienes dudas? Regístrate ahora en Savia y habla gratis con nuestro médico especialista en Pediatría.

Artículo especializado
Nuevo Fármaco para la Migraña
La migraña no es una enfermedad que comprometa la vida, pero sí compromete seriamente la calidad de vida de quien la sufre, por eso los especialistas en neurología no se cansan de investigar para dar con nuevos tratamientos que consigan mejorarla.
La migraña es más frecuente en mujeres (suele empezar cuando llega la menstruación) y tiene un fuerte componente familiar (genético). Para el diagnóstico de migraña, además, se han de cumplir unos criterios clínicos:
Los episodios de dolor de cabeza han de durar de cuatro horas a tres días , máximo.
El dolor de cabeza es pulsátil , “a martillazos”, predomina en medio lado de la cabeza (migraña es una palabra griega que significa dolor en medio lado de la cabeza).
Ha de interferir o incapacitar las actividades habituales, empeorar con cualquier esfuerzo, la luz y los ruidos, y acompañarse de náuseas o vómitos.
Medidas no farmacológicas
Buena calidad de sueño (dormir regularmente y un mínimo de siete horas seguidas)
Horario de comida regular así como evitar desencadenantes de tipo alimentario (antes citados).
Práctica de ejercicio (te ayudará a disminuir el estrés).
Buen control del estrés.
Otras medidas pueden ser la acupuntura , las técnicas de relajación (yoga y taichí) y el tratamiento físico no invasivo (manipulación espinal y campos electromagnéticos pulsátiles) aunque no poseen respaldo científico suficiente para ser protocolizado.
Medidas farmacológicas
Comprenden el uso de analgésicos (contra el dolor) de forma totalmente sintomática. Deben iniciarse al comenzar la crisis de dolor. Los fármacos más frecuentemente utilizados son: antinflamatorios, analgésicos y opiáceos (paracetamol, metamizol, ibuprofeno, tramadol…), relajantes musculares y los fármacos de la familia de los triptanes.
Como novedad en el tratamiento de la migraña haremos especial énfasis en la familia de los triptanes (son antagonistas de los receptores de serotonina) por tratarse de unos fármacos que bloquean la liberación de ciertas sustancias que ocasionan el dolor y las náuseas durante las crisis. Si se toman muy al inicio de la crisis consiguen disminuir drásticamente su intensidad. Existen muchos fármacos comercializados de esta familia: sumatriptán, zolmitriptán, naratriptán, rizatriptán, almotriptán…). Inicialmente sólo existía la vía de administración subcutánea (mediante una inyección de muy pequeño calibre). Sin embargo, en la actualidad, disponemos de otras presentaciones comerciales mucho más cómodas para el paciente: aerosol nasal y comprimidos (vía oral o Flash, que se disuelven en la boca sin necesidad de ser ingeridos). Como el resto de fármacos precisan prescripción y supervisión médica.
¿Hay un tratamiento eficaz para prevenir las crisis migrañosas?
Existen unos fármacos empleados con tal fin: beta bloqueantes, antiepilépticos y antidepresivos. Seguir un tratamiento preventivo es la única manera de reducir el número de episodios de migraña con o sin aura. Se deberá valorar la necesidad de iniciar el tratamiento preventivo (en función de la frecuencia de crisis que tengas y de su intensidad, duración y control del dolor).
¿En qué casos indicamos un tratamiento preventivo?
Frecuencia de crisis mayor de tres al mes.
Ataques de intensidad grave con limitación muy importante de la vida ordinaria y rebeldes al tratamiento.
Migraña con aura incapacitante.
Personas polimedicadas que no pueden tomar medicación antiinflamatoria, por ejemplo.
Lo que se pretende con la instauración de un tratamiento preventivo es:
Reducir la frecuencia de las crisis en al menos un 50%
Atenuar la intensidad del dolor de las crisis para reducir el consumo de fármacos de fase aguda.
Mejorar la calidad de vida del paciente migrañoso.
El futuro
Hace pocos años se ha demostrado que el CGRP es la molécula más implicada en los dolores de cabeza del tipo migraña. En uno o dos años tendremos en el mercado los primeros fármacos dirigidos específicamente frente a esta molécula. Los resultados disponibles hasta el momento hablan de eficacia para al menos la mitad de los pacientes sin prácticamente efectos secundarios. Aunque su coste es elevado, es cierto que abren la esperanza para aquellos pacientes con migraña crónica que han sido resistentes a las opciones actuales.
Pero probablemente el salto más espectacular lo representará el tratamiento genético personalizado, pues por primera vez se dispone de la tecnología necesaria para modificar los genes de los individuos y la migraña ha de tener una base genética.

Artículo especializado
¿Qué es el Herpes Zoster?
Conocido comúnmente como “culebrilla”, el herpes zóster es una infección de la piel causada por el virus varicela-zóster , un virus de la familia de los herpesvirus, similar por lo tanto al herpes simple que produce las “calenturas” en el labio. Son infecciones muy frecuentes y, aunque en la mayoría de los casos se resuelven sin secuelas, pueden comportar complicaciones en algunos pacientes. En el caso del zóster, la más importante es un dolor intenso y prolongado.
¿Cómo se produce?
El virus varicela-zóster se manifiesta en dos fases.
La primera es la varicela , una infección típica de niños, que hasta hace pocos años se debía pasar de forma natural, como otras enfermedades víricas muy conocidas (la rubeola, el sarampión, etc), hasta que se ha instaurado la vacuna en el calendario vacunal.
Tanto si se pasa de forma natural como con la vacuna (la vacuna consiste en realidad en administrar el virus más débil o atenuado), el virus queda latente o escondido en el organismo, y puede dar lugar al zóste r en una segunda fase en algún momento de la vida. Es decir, la enfermedad o la vacuna crean anticuerpos, pero estos no son capaces de neutralizar el virus completamente. Esta segunda fase, el zóster, consiste en una reactivación del mismo virus, sólo en un territorio de la piel, de forma unilateral Es, por lo tanto, como pasar una “ segunda varicela ” en una zona de la piel, con la diferencia de que en esta fase la enfermedad puede provocar como complicación un intenso dolor, y no sólo picor, como la varicela.
¿A quién afecta?
Puede aparecer a cualquier edad sobre cualquier persona que haya pasado la varicela o haya sido vacunada para esta enfermedad, ya que tiene el virus latente, y éste puede volver a crecer y viajar a la piel para producir los síntomas. En general, el zóster aparece a edades más avanzadas, a partir de los 60 años . También es típico que aparezca en situaciones de estrés o enfermedades que comportan “bajadas de defensas”, como una pulmonía o un tratamiento con quimioterapia para un cáncer.
Síntomas
La zona más frecuentemente afectada es la región torácica o lumbar, apareciendo las lesiones típicas sobre una franja en forma de cinturón que abarca desde la línea media del abdomen a la línea media de la espalda, es decir, sólo media circunferencia del cuerpo. Por ello, se le conoce comúnmente como “culebrilla”.
En la piel primero hay un intenso dolor o escozor , que puede parecer un esguince o un “tirón” de una costilla, o incluso puede simular el dolor de una angina de pecho, un fuerte golpe, o un infarto de miocardio.
En 24 o 48 horas aparece enrojecimiento , y granitos con líquido en su interior, agrupados sobre la zona, que duran una o dos semanas hasta que se van secando y formando costras.
Puede dejar cicatrices si ha sido muy intenso.
El zóster puede afectar a cualquier zona del cuerpo, incluso la cara, con una posible afectación del ojo que puede comportar gravedad y necesitar de la colaboración de un oftalmólogo para su correcto diagnóstico y tratamiento.
El síntoma más temido: la neuralgia postherpética
El virus provoca inflamación en los nervios de la piel , y una vez eliminado correctamente con tratamiento, ese dolor puede persistir semanas o meses, y necesita ser tratado para no interferir con la calidad de vida. La neuralgia postherpética aparece más cuanto más avanzada es la edad (en general por encima de los 70 años), cuanto más extenso es el zóster, o cuanto más debilitado este el paciente.
Puede ser un dolor muy intenso, continuo, que impide el sueño , como “un puñal clavado” o como “latigazos”. En otros casos, el dolor se describe más como quemazón o escozor . Como en el momento de presentarse la neuralgia, lo único que hay es inflamación en los nervios, deben administrarse tratamientos dirigidos a controlarla, y en general no está recomendado seguir administrando más antibióticos contra el virus (antivíricos). En muchos casos, el tratamiento de la neuralgia puede necesitar de la colaboración de un neurólogo (especialista en las enfermedades del sistema nervioso).
Diagnóstico
Cualquier médico entrenado, y por supuesto un dermatólogo, somos capaces de reconocer la clínica de un herpes zóster. En casos de duda, puede obtenerse líquido por raspado de los “granitos” de la piel, y realizarse una citología , que es una prueba rápida que puede confirmar la infección de las células por el virus. Si existen dudas sobre si el paciente ha pasado o no la varicela o ha sido vacunado, el médico puede pedir una prueba en sangre llamada “serología” para saber si el cuerpo ha producido anticuerpos para el virus, y si la infección es pasada o reciente.
En las primeras 24 o 48 horas, cuando sólo hay dolor y no se observa nada en la piel, puede ser difícil asegurar que se trata de un zóster. Cuando existe esa posibilidad, el médico puede dar tratamientos para el dolor, y dar una cita al paciente para el día siguiente para volver a explorar la piel. Esto es muy importante, porque el tratamiento para frenar al virus (con antivíricos) será más eficaz cuanto antes se inicie, en los primeros dos o tres días del comienzo del zóster.
Tratamiento
El tratamiento es sencillo si se diagnostica a tiempo, y se basa en el empleo de los antivíricos en pastillas. Estos son aciclovir, famciclovir o brivudina entre otros. Los antivíricos en pomada , como los que se dan para los herpes simples del labio, no son eficaces para el herpes zóster. El tratamiento suele durar una semana, y las dosis son diferentes para cada medicamento. El médico puede necesitar ajustar la dosis si el paciente es mayor, o diabético o tiene alguna enfermedad que haga que el riñón funcione mal.
El paciente debe aplicar en la piel alguna solución secante , como povidona o alcohol, para ayudar a secar las lesiones y que hagan costras lo más rápido posible.
En el caso de presentarse neuralgia, puede ser necesario dar analgésicos como paracetamol, metamizol o codeína, y en casos en los que no se controle, hay que recurrir a medicamentos más potentes como gabapentina o pregabalina. En casos muy invalidantes, con dolor que no responde a medicamentos, el paciente puede ser remitido por el dermatólogo o el neurólogo a una clínica del dolor, una consulta realizada habitualmente por anestesistas, para la administración de otros tratamientos.
Medidas preventivas
Si un paciente con herpes zóster está en contacto con personas que no hayan pasado la varicela, como niños muy pequeños, o mujeres embarazadas que pueden pasarle la infección al bebé, debe evitar tocarlas o compartir toallas u objetos que la puedan transmitir.
Por lo demás, no existe una manera de evitar el herpes zóster. La vacuna para la varicela, que se lleva administrando más de 10 años, no ha demostrado reducir de momento la incidencia del zóster.

Artículo especializado
Beneficios de la Hidroterapia
Utilizar el agua con fines curativos no es algo nuevo. Se trata de una terapia que ha sido utilizada durante décadas como parte de un tratamiento integral en el caso de diversas afecciones de salud, desde casos de artritis severa hasta terapias post quirúrgicas de rodilla o cadera.
Tipos de hidroterapia
Hidroterapia térmica
Se juega con la temperatura del agua: caliente, templada o fría. El agua caliente tiene un efecto predominantemente relajante, aunque también puede servir como sedante. Mejora la circulación sanguínea ya que promueve la vasodilatación y actúa como analgésico para ciertas partes del cuerpo. Mientras que el agua templada actúa sobre todo como calmante muscular, el agua fría mejora la circulación y tiene un efecto antiinflamatorio.
Hidroterapia química
En este caso, se complementan los efectos sanadores del agua añadiéndole sustancias químicas. Se pueden distinguir dentro de esta categoría: agua clorudada (ricas en cloruro, que si se ingiere estimula las funciones orgánicas), sulfatada (ingerida tiene efectos laxantes y diuréticos, mientras que sobre la piel resulta beneficiosa para el sistema respiratorio y locomotor), ferruginosa (beneficiosa para la anemia y enfermedades dermatológicas) y sulfurosa (para afecciones articulares y enfermedades respiratorias, así como inflamaciones alérgicas). También se contempla los usos de aceites esenciales con cada uno de sus propiedades.
Hidroterapia mecánica
Aquí las variantes se basan en el modo en el que se aplica el agua sobre el cuerpo. De esta forma, podemos distinguir: empuje, compresión, resistencia hidrodinámica y presión. Cuando se aplica por empuje, se refiere a los beneficios de la hidroterapia que obtenemos al sumergirnos en el agua, debido a que el movimiento de nuestro cuerpo es más fácil. Cuando utilizamos la compresión, aplicamos agua a presión ayudando a nuestra circulación. La resistencia hidrodinámica hace referencia a hacer ejercicio en el agua y por último, la presión, se refiere a los chorros propiamente dichos, que sirven para relajarnos o estimular el sistema nervioso.
Técnicas
Existen diversas formas de aplicar los beneficios curativos de la hidroterapia a los pacientes. Sus diferentes modalidades y técnicas son:
Lavados
Afusiones : Acción de verter agua, fría por lo común, desde cierta altura sobre todo el cuerpo o una parte cualquiera de él, como medio terapéutico.
Compresas y fomentos : Pueden ser frías, para el tratamiento de luxaciones y contusiones, o calientes para procesos inflamatorios crónicos. Algunos fisioterapeutas utilizan hierbas en las compresas, para potenciar los efectos curativos.
Baños: pueden ser parciales o totales. Su nivel de temperatura es variable, ajustándose a la función que se le quiera dar. Dentro de los baños, destacan los baños simples que se aplican en una bañera o tanque, teniendo como objetivo la relajación muscular. Tenemos también, los baños parciales que son ejercidos sobre una parte específica del cuerpo y los baños de contraste, que se realizan variando la temperatura del agua, cada cierto rato. En los baños galvánicos, una técnica un poco más compleja, se aplica el agua combinada con electricidad, para lo cual se requerirá la asistencia de un fisioterapeuta.
Duchas: El objetivo de este método es concentrar la acción del agua sobre una zona determinada, combinando la presión y la temperatura.
Chorros: Esta técnica, se caracteriza en que el agua es expulsada por un solo orifico, a diferencia de las duchas.
Baños de remolino
Masaje subacuático
Tanques
Piscina
Natación
Envolturas terapéuticas: el paciente es cubierto con uno o varios tejidos, que pueden ser de lino o de lana. Las envolturas pueden estar secas o húmedas, mas no mojadas. Esta terapia es conveniente realizarla por las mañanas. Una vez terminada, el paciente deberá ser secado y abrigado en la cama por espacio de una hora, a fin de mantener el calor en el cuerpo. Las envolturas pueden humedecerse con agua fría y caliente. Las de agua fría disminuyen la temperatura corporal, estando aconsejadas para combatir la fiebre, los hematomas y esguinces. Las envolturas húmedas calientes tienen un tiempo de aplicación, que puede ir de los 30 a los 35 minutos. Estas envolturas, usualmente, se mezclan con sustancias químicas que maximizan sus efectos terapéuticos. Se recomiendan para tratamientos de reumatismo y rigidez articular. Los llamados emplastos son envolturas similares a las anteriores, combinadas con barro, resina o fango.
Normas básicas de hidroterapia
Debemos tener en cuenta que no se pueden practicar aplicaciones de agua fría sin un calentamiento corporal previo . Después de la aplicación, es importante abrigarse y hacer ejercicios a ser posible. En el caso de que las aplicaciones se realicen con agua caliente, siempre se debe utilizar un poco de agua fría al final de la sesión. El agua fría, aplicada durante poco tiempo, reforzará los efectos curativos ejercidos por el agua caliente. La hidroterapia no debe realizarse ni antes ni después de las comidas bajo ninguna excepción. También debe evitarse el consumo de alcohol, tabaco o café durante las horas cercanas a la terapia. Es posible que algunos pacientes no se adapten orgánicamente al tratamiento, lo que manifestarán con palpitaciones, mareos o frío prolongado. En cualquiera de esos casos, la aplicación deberá suspenderse.
Efectos fisiológicos de la hidroterapia
Con agua a temperaturas calientes:
Analgesia: se da por elevación del umbral de sensibilidad de los receptores del dolor y disminución de la velocidad de conducción nerviosa, disminución de la contractura muscular y la liberación de encefalinas y endorfinas.
Aumento de la temperatura y la vasodilatación capilar : si se hace una inmersión la temperatura de la piel se eleva entre 0.5 y 3 grados C, produciendo un aumento de todas las funciones orgánicas por sobrecalentamiento.
Efecto sedante : gracias a la acción del calor sobre las terminaciones nerviosas. Aplicaciones muy calientes y cortas puedan provocar insomnio y aplicaciones calientes prolongadas pueden provocar cansancio o fatiga.
Efecto antiespasmódico : las aplicaciones cortas calientes aumentan el tono y mejoran el rendimiento muscular. Las aplicaciones de larga duración entre 36 y 38ºC disminuyen el tono, combaten la contractura y la fatiga muscular.
Efectos sobre el tejido conjuntivo : aumento de la elasticidad y disminución de la viscosidad.
Con agua en temperaturas frías:
Descenso de la temperatura local de la piel y tejidos subyacentes.
Estimulación de los
Vasoconstricción cutánea.
Disminución de la pérdida de calor.
Prevención de edema por descenso de la permeabilidad.
Retrasa el proceso de cicatrización en aplicaciones prolongadas.
Reduce la excitabilidad de las terminaciones nerviosas libres.
Aumenta el umbral del dolor (aumenta entonces la tolerancia al dolor)
Aumenta el umbral de estimulación de los huesos musculares (receptores sensoriales).
Aplicaciones frías de corta duración estimulan y aumentan el tono.
Indicaciones
Analgesia
Antiinflamación
Vasodilatación
Relajación muscular
Efecto antiespasmódico
Un medio de calentamiento para mejorar el ejercicio
Incrementar la movilidad articular
Aumento del flujo sanguíneo cutáneo
Desbridamiento (aseo quirúrgico para eliminar tejido muerto)
Tratamiento de quemaduras y heridas
Estimulación del sistema vascular periférico
Contraindicaciones
Procesos infecciosos
Mal estado general
Insuficiencia coronaria
Insuficiencia orgánica grave
Insuficiencia circulatoria
Una gran labor de la hidroterapia la vemos en el tratamiento de la fibromialgia , donde los síntomas o manifestaciones clínicas incluyen molestias corporales generalizada, dolor, trastornos del sueño, fatiga, ansiedad, son mejorados a gran escala con el uso terapéutico del agua.
En pacientes con limitación de movimiento ya sea por parálisis o por dolor, este tipo de terapia ayuda a mejorar su condición, al igual que en casos donde el sistema osteomuscular es el afectado, ya que las propiedades del agua proporcionaran una pronta recuperación.
La prescripción por parte del profesional sanitario será decisiva en la elección del tipo de terapia según la afección de cada individuo, así como de la duración y frecuencia de la misma. El no cumplimiento de sus pautas puede resultar contraproducente para la salud.
Artículo especializado
Latigazo Cervical y Claves para Solucionarlo
Hemos oído esta expresión seguramente asociada a un pequeño accidente de coche o frenazo brusco. Y es que la palabra latigazo cervical es utilizada para describir la lesión en la cual la cabeza está sometida a fuerzas de aceleración que provocan un movimiento brusco de mucha flexión y mucha extensión de la columna cervical. Te explicamos cómo puede solucionarse.
Este cambio repentino y brusco de la cabeza produce que se puedan lesionar cualquiera de las estructuras que se encuentran en el cuello y la columna como bien pueden ser: la musculatura, los ligamentos, los nervios, etc. No obstante, y pese a que normalmente se asocia el termino de latigazo cervical al mecanismo mecánico, esta palabra también se utiliza para hablar del dolor de cuello o nunca sin más sintomatología
¿Qué síntomas presentan y cómo se puede diagnosticar?
El diagnóstico del mismo muchas veces no se hace justo después de este movimiento brusco. El motivo es que la sintomatología puede llegar a tardar en aparecer hasta 48 horas. Pasado este tiempo los signos de alarma son: parestesias u hormigueos, vómitos, mareos, cefaleas … Al presentar uno de estos lo normal es acudir al médico, quien lo más seguro es que nos haga un examen más exhaustivo y pida pruebas complementarias . En este caso, seguramente solicite radiografía, tac, o ecografía para ver si existe alguna fractura de las vértebras cervicales, una rectificación de la curvatura normal del cuello o si hay alguna lesión de alguno de los ligamentos cervicales.
¿Me han puesto un collarín, cuanto tiempo he de llevarlo?
Por desgracia, el uso del collarín hoy en día está sobre utilizado. Por culpa de manuales de actuación desactualizados y por viejas costumbres, hay pacientes que han llegado a la consulta con el collarín puesto durante dos semanas. Pues rompiendo todos los esquemas de muchas personas, la evidencia científica nos dice que si no hay fractura cervical y es un esguince de grado I-II, llevarlo más de 48 horas va ser más contraproducente que beneficioso . Claro está, la pregunta obliga es…
¿Por qué?
La función del collarín cervical es hacer de musculatura y encargarse de la estabilización cervical , de tal manera que nuestra propia musculatura descanse. Esto está bien, y más después de un trauma en el que el cuello ha sufrido mucho… pero como todo en esta vida, en exceso es malo. Si el cuerpo se acostumbra a que el collarín sea el encargado de estabilizar nuestros músculos, estos empiezan a atrofiarse por no utilizarse y cuando intentamos volver a utilizarla cuesta mucho más porque el músculo ha de empezar desde cero.
Llegados a este punto muchos me decís que os parece razonable… pero que “no sabemos qué alternativa existe”. Si bien es cierto que si trabajaseis la musculatura desde el primer día de la lesión sería malo, eso no significa que no tengáis que ir al fisioterapeuta . En las primeras sesiones, un masaje descontracturante de toda la musculatura, así como unos buenos estiramientos ayudarán a todo este proceso. Pasadas 48 horas seguiremos trabajando para eliminar las contracturas, aunque ahora ya podremos trabajar poco a poco con estiramientos en tensión, es decir, en los que añadimos un componente de contraposición activa, o pequeños movimientos en los que el músculo empieza a trabajar. Recordad que el movimiento es vida.
¿Cómo puedo tratar todos los síntomas que noto?
Primero de todo indicaros que cuanto antes se empieza a tratar en consulta una vez pasado el tiempo de reposo antes mejorarás. Para tratarlo se utilizarán técnicas de relajación de la musculatura, estiramientos y luego técnicas de terapia manual y propiocepción (equilibrio). Según pasen las sesiones iremos añadiendo componentes de fuerza y trabajo isométrico , lo que hará que vayamos ganando fuerza y estabilización cervical. También puede ir muy bien la técnica craneo-sacral , que consiste en movilizar toda la columna desde la parte más superior de las vértebras hasta el sacro mediante movimientos suaves y coordinados con la respiración.
Tengo que volver a trabajar, ¿cuánto tiempo tardaré en estar bien?
Pues bien, dependerá del grado de lesión, pero un esguince cervical por norma general no suele tardar más de cuatro o seis semanas en curarse. Claro está, ello dependerá también de las patologías de base que tenga el paciente ya que, si por ejemplo éste antes de sufrir dicha patología tenía una hernia discal, esto agravará todos los síntomas que notaba y hará que tarde más en curarse.
RECUERDA QUE…
El latigazo se produce por un cambio repentino de la posición del cuello cuando
este tiene toda la musculatura en reposo
El collarín si no hay una fractura o una lesión que. Lo justifique, más de 48 horas no es
aconsejable ya que produce efectos adversos
Acudir al f isioterapeuta para tratar una línea de tratamiento pasadas las 48h de la
lesión ayudará a una rápida y mejor recuperación
El tiempo de cura es relativa ya que depende de muchos factores, pero en principio en 4 o 6 semanas deberías estar mejor.

Artículo especializado
Descubre las Lesiones en el Pádel más Comunes
El pádel está de moda. Cada vez más personas cogen una raqueta y se lanzan a jugar sin unos conocimientos ni preparación mínima. Y es que el pádel es un deporte que al ser de raqueta y jugarse en superficie rápida, ya predispone a una serie de lesiones que se pueden ver agravadas si el deportista no se prepara y no se cuida para practicarlo.
Un poco de historia…
Las lesiones relacionadas con este tipo de deporte han ido creciendo , de la misma manera que han crecido las licencias federativas y el número de practicantes de este deporte, que proviene de México , donde se creó a finales de los años 60. Quien lo inventó se inspiró en el “paddle tennis” americano, utilizando una pista de frontón de inicio y cerrando el espacio con unos muros y red metálica formando un rectángulo. Ello hacía que no sólo el jugador tuviera que centrarse en el campo contrario sino también en las paredes, que también se podían utilizar. La raqueta es también una adaptación, de manera que la de pádel es más corta y sin red, pasando a denominarse “pala” en lugar de raqueta.
Cada vez más practicantes
El número de practicantes a nivel mundial va creciendo año tras año, y son muy diversos los perfiles de quien juega a pádel. Los niños pueden empezar desde pequeños, pero también los adultos pueden incorporarse tras años de práctica de otros deportes o tras un periodo más “sedentario”. Lo importante es hacerlo de la manera adecuada y adaptándose a las características individuales.
Es un deporte que se ha hecho un hueco en los centros deportivos, ya que se ha ganado espacio en el ámbito de lo “social”. Son muchos los clubes deportivos que han construido canchas para jugar al pádel y organizan torneos entre sus miembros, así como con otros clubes o centros deportivos. Además, el hecho de jugar en pareja, obliga no sólo a ser capaz de jugar a nivel individual (entendiendo la técnica y las reglas) sino que hay que saber compartir ese juego con todo lo que ello supone en posicionamiento en la cancha, respuesta física y mental . El equipamiento para jugar, por otro lado, es asequible, lo que también ha contribuido a animar a muchos a convertirse en un jugador de pádel y dedicar su tiempo a mejorar su forma física, competir y compartir en una cancha.
¿SABÍAS QUE…
Según la encuesta de Hábitos Deportivos en España publicada en 2015, el pádel es la 9ª modalidad deportiva practicada en España (16,8%) pero sube tres puestos en el ranking en cuanto a deportes más lesivos se refiere, ocupando el sexto puesto. Las causas relacionadas con las lesiones de esta modalidad deportiva se dividen en causas propias del individuo y las relacionadas con la técnica y las características del deporte en sí mismo.
Y más lesiones…
La Fundación Mapfre presentó en 2013 los resultados de un estudio epidemiológico focalizado en la práctica del pádel y las lesiones asociadas a este deporte. Según este estudio reciente, las lesiones más habituales se sitúan en las extremidades inferiores siendo ligamentos y músculos los más afectados . La lesión típica de los deportes de raqueta, la “e picondilitis ” se encuentra también en la lista de lesiones del pádel junto con patología de rodillas y espalda.
Como se puede observar, las lesiones son variadas tanto en su localización como por su afectación, pero las cifras sitúan a los esguinces de tobillo y a las contracturas musculares por delante del resto, tanto en hombres como en mujeres deportistas.
Estas lesiones pueden tener uno de sus orígenes, en la rapidez del juego y el tipo de superficie en el que se juega. Los cambios de dirección pueden conllevar apoyos inestables e incompletos del pie y tras ello una imposibilidad para contrarrestar el movimiento en dirección contraria.
Esguince
Suele afectar mayoritariamente al ligamento lateral externo . Este ligamento está formado por tres fascículos (ligamento astrágalo-peroneo posterior, ligamento astrágalo-peroneo anterior y ligamento calcáneo-peroneo), se sitúa en la cara externa del tobillo y proporciona estabilidad a la articulación. Cuando el pie no apoya correctamente el tejido conjuntivo que forma el ligamento es incapaz de responder ante el movimiento brusco y se lesiona desestructurándose. Según el grado de afectación del tejido se diagnosticará como esguince de grado I, II o III (rotura completa). El tratamiento de dicha lesión será en función del grado de afectación, aunque en general es de tipo conservador incluyendo tratamiento de fisioterapia y de rehabilitación . En muchas ocasiones esta recomendación terapéutica no se cumple y es cuando la posibilidad de recidiva de lesión es mayor. Si no se cura correctamente una lesión el riesgo de volver a lesionarse en la misma localización es mayor de ahí que se recomiende no solo una correcta recuperación sino también un programa de prevención.
Lesiones musculares
Las roturas, sobre todo, van relacionadas con aquellos movimientos bruscos en los que hay una arrancada rápida para ir a responder una bola del contrario. El músculo es incapaz de responder a esa solicitación y las fibras musculares se rompen. El jugador nota un dolor agudo que en ocasiones es una pequeña molestia pero que en otras imposibilita seguir jugando. El tratamiento dependerá del tamaño de la lesión per va a requerir de rehabilitación para recuperar en la medida de lo posible la integridad previa de ese músculo.
Codo de tenista
En cuanto a extremidad superior, los deportes de raqueta se caracterizan por un movimiento muy característico en el que la raqueta hace un movimiento de vaivén en el que tanto codo como hombro realizan movimientos articulares muy concretos. El codo suele sufrir lo que se conoce como “codo del tenista” o epicondilitis . Movimientos repetitivos una y otra vez que acaban por ocasionar pequeñas lesiones que provocan una inflamación dolorosa e impotencia funcional. Reposo, tratamiento antiinflamatorio y seguimiento fisioterápico son las bases para una correcta recuperación.
Es difícil encontrar un deportista, sea del deporte que sea, que pueda decir que nunca se ha lesionado ya que la práctica deportiva está ligada, en general, a la existencia de alguna lesión. Sin embargo, en consulta vemos claro que éstas podrían reducirse si se siguieran programas de prevención. No es necesario ser un profesional para saber que si se calienta antes de empezar un partido o se siguen algunas recomendaciones para reforzar músculos y ligamentos la posibilidad de lesión disminuye. Para disfrutar de un buen partido de pádel, llevar el material adecuado, realizar un calentamiento previo y seguir una rutina de trabajo muscular va a evitar lesionarse y quedarse parado en casa sin acudir a la cancha.

Artículo especializado
Cómo Aliviar la Fascitis Plantar
Si eres aficionado al running quizás has sufrido dolor en el talón alguna vez. Y es que la fascitis plantar (así se denomina esta dolencia) es frecuente en quienes realizan deporte (sobre todo los corredores), pero también afecta a personas sedentarias. Veamos por qué.
¿Qué es la fascia plantar?
La fascia (en latín. banda que sujeta, faja, venda) plantar (perteneciente o relativo a la planta del pie) es una banda de tejido elástico que va desde el calcáneo (hueso que forma el talón del pie) hasta la zona metatarsal (debajo de los dedos). La inflamación de dicha estructura, principalmente en la zona en la que la fascia se inserta con el calcáneo es lo que conocemos como fascitis plantar.
La fascia plantar tiene una gran función biomecánica al caminar: es la responsable, junto con otras estructuras del pie, de mantener el arco plantar, de absorber y devolver la energía que se produce cuando el pie impacta contra el suelo, cuando despega al dar el paso, así como de proteger los huesos metatarsianos.
¿Cómo lo notamos?
El síntoma principal es un dolor agudo en la zona interna del talón (es la zona de inserción de la fascia plantar). Este dolor suele ser más intenso en los primeros pasos que damos al levantarnos. Cuando ya hemos caminado un poco, la fascia se estira y suele disminuir la molestia.
Hay que tener en cuenta que cuando aparecen los primeros síntomas, debemos empezar a tomar medidas porque tenemos muchas posibilidades de que la fascitis se vaya agudizando y llegue un momento en el que sea muy limitante para la vida deportiva e incluso para la vida normal de una persona que tenga que permanecer largo tiempo de pie o caminando.
¿Por qué se produce?
Algunos factores que contribuyen al desarrollo de esta lesión son:
Edad: la fascitis plantar es más común en personas de entre 40 y 60 años.
Sexo: las mujeres suelen sufrir más esta lesión.
Algunos tipos de ejercicio: actividades que crean mucho estrés en el talón (como la carrera de fondo, danza, aeróbic) pueden contribuir a una aparición temprana de la lesión. En corredores, la superficie dura de entrenamiento, aumentar la carga de trabajo en los entrenamientos de forma no progresiva, puede generar una sobrecarga en la musculatura del pie y un estrés en la fascia plantar.
Morfología del pie : tener los pies planos, un arco del pie muy elevado o pronunciado, o incluso presentar una forma de caminar anormal, puede afectar a la distribución del peso del cuerpo cuando se está de pie y crear estrés y tensiones en la fascia plantar.
Obesidad: el sobrepeso crea un estrés adicional en la fascia plantar.
Actividad laboral: las personas cuyo trabajo implica caminar muchas horas o permanecer de pie en superficies duras pueden dañar más fácilmente la fascia plantar.
Calzado inadecuado: las sandalias, zapatos con suela fina y calzado sin suficiente soporte del arco plantar o sin acolchado apropiado para absorber los impactos y el peso del cuerpo pueden provocar esta lesión.
¿Qué diferencia hay entre fascitis y espolón calcáneo?
Cuando en las pruebas radiológicas observamos una calcificación del tubérculo posterointerno del calcáneo entonces hablamos de espolón calcáneo . Si en las pruebas no aparece dicha calcificación hablamos de fascitis . En realidad, los síntomas y el tratamiento van a ser muy parecidos. El espolón ha aparecido por mantenerse una tracción continuada de la fascia contra el calcáneo. Esta tensión provoca en la fase inicial la fascitis plantar y si es mantenida en el tiempo posiblemente generará el espolón calcáneo. En ambos casos el objetivo del tratamiento ha de ser “destensar” la fascia para que disminuya la inflamación y, por lo tanto, el dolor.
No nos confiemos…
En muchos casos (la mayoría) el aumento de la tensión generada en la fascia plantar se debe al tono muscular de los músculos situados por encima de ella o bien a la forma del pie o a la forma de pisar (o a las dos cosas juntas). Si solamente tratamos la fase aguda de la fascitis, disminuyendo la inflamación de la inserción de la fascia, se producirá una mejoría, pero posiblemente volverá a empeorar cuando llevemos un tiempo con la actividad física habitual.
Los músculos de la pantorrilla (específicamente el gastrocnemio y el sóleo) conectan el calcáneo por medio del tendón de Aquiles. Cuando estos músculos están tensos, el tendón tira del hueso desde arriba, y la fascia se estira y se distiende . Las personas con el arco plantar elevado son especialmente propensas a la fascitis plantar porque el arco en sí también contribuye a la tensión de la fascia.
¿Cómo se trata?
Tratamiento habitual: suele ser conservador y combina el reposo, medicación analgésica y/o antiinflamatoria con diferentes tratamientos de fisioterapia encaminados a disminuir la inflamación en la fase aguda (terapia manual, estiramientos, masoterapia -masajes-, electroterapia -aplicación de corrientes eléctricas con fin terapéutico- y crioterapia -utilización de frío o bajas temperaturas-).
En una segunda fase: según la valoración del fisioterapeuta pueden prescribir ejercicios para fortalecer la musculatura del pie. En los deportistas, antes de iniciar la actividad después de un largo período de inactividad, se puede realizar un vendaje funcional, para evitar recaídas. Este vendaje o taping debe ser siempre realizado y supervisado por un fisioterapeuta.
En ocasiones, se pueden pautar taloneras o férulas con acolchados para intentar amortiguar el impacto y el peso del cuerpo al caminar. Es imprescindible consultar un médico, fisioterapeuta especializado o un podólogo antes de utilizar este material, ya que es necesario analizar la forma de caminar y comprobar si está adaptado o no a la persona.
Muy raramente, se necesita cirugía para tratar esta lesión. Más del 90% de las personas se recuperan con el tratamiento de fisioterapia.
¿SABÍAS QUE…
Si los síntomas no mejoran se puede realizar un correcto estudio de la marcha y valorar si la causa de la fascitis tiene relación con la forma de pisar. En caso positivo, es necesario acudir al podólogo para que éste diseñe y fabrique una plantilla personalizada que permita “destensar” la fascia de modo que, cuando la fase aguda esté superada, podamos reiniciar la actividad con muchas menos posibilidades de recaída.
¿Qué puedo hacer?
Una vez pasada la fase aguda, es muy importante que se adopten unos hábitos correctos que incluyan los estiramientos y el uso de calzado que se debe utilizar tanto para la vida normal como para la actividad deportiva ya que ambos factores van a ser también determinantes para una total recuperación.
Realizar estiramientos. Después de cualquier actividad, laboral o deportiva, es aconsejable estirar toda la musculatura plantar y de las extremidades inferiores en general. De esta forma, evitaremos sobrecargas musculares que ponen tensión en la fascia plantar.
Aplicar hielo si tiene dolor . La aplicación de hielo después de la actividad laboral o deportiva, ayudará a disminuir el dolor y la inflamación de la zona. Tiempo recomendado: 10 minutos. No olvides proteger la piel.
Elegir un calzado adecuado . Evitaremos los tacones altos. Compra un calzado con tacón mediano, buen soporte en el arco y con una buena absorción del impacto. Evita caminar por superficies duras.
Planificar bien el programa de entrenamiento . Si eres corredor, realiza un buen calentamiento, estiramientos, y aumenta la intensidad del ejercicio de forma progresiva.
Renovar el calzado deportivo . Si eres corredor, renueva regularmente el calzado antes de que pueda favorecer la aparición de una lesión.
Mantén un peso saludable . Esto evitará poner tensión extra en tu fascia plantar.
 Savia
Savia